Клиническое течение всех степеней и видов отморожений и общего охлаждения сопровождается развитием местных и общих осложнений. Большая часть осложнений от отморожения связана с развитием инфекции, источником которой являются омертвевшие ткани. К местным воспалительным осложнениям относятся лимфангиты, лимфадениты, тромбофлебиты, флегмоны, абсцессы, рожистое воспаление, артриты, остеомиелиты. Из общих инфекционных осложнений наиболее тяжелым является сепсис. Описаны также случаи столбняка и развития анаэробной инфекции. Осложнения неинфекционной природы возникают вследствие нарушенной трофики, обмена веществ, расстройств кровообращения. Из осложнений такого рода часто наблюдаются невриты, трофические язвы, нарушения пигментации, эндартериит.
Наиболее тяжелыми осложнениями общего охлаждения являются отек мозга, легких, острая почечная недостаточность (вследствие развивающегося отека почек из-за нарушения сосудистой проницаемости), недостаточность кровообращения. К менее тяжелым осложнениям относятся возможные катаральные изменения в зеве, носоглотке, бронхиты, пневмонии и т.д. В реактивном периоде могут отмечаться нервно-психические расстройства (бред, заторможенность, судороги).
Оказание медицинской помощи пораженным при холодовой травме призвано решить две основные задачи:
· быстрое согревание;
· улучшение кровообращения в пораженных областях тела.
Основные принципы лечения при холодовой травме сводятся к следующему.
1. Устранение гипотермии и нормализация функций жизненно важных систем.
Важно стремиться сократить период гипотермии, так как тяжесть поражения и его последствий зависит не только от степени снижения температуры тела пораженного, но и от длительности промежутка, в течение которого температура тела была снижена.
2. Мероприятия, направленные на повышение температуры тела до уровня, свойственного организму и его тканям.
При общем охлаждении согревание должно проводиться по возможности одновременно по трем направлениям:
· наружное согревание;
· промывание желудка теплой водой;
· внутривенное введение теплых растворов.
Для наружного согревания можно направить на пораженного струю теплого воздуха (при отсутствии специального оборудования можно воспользоваться электрическими фенами).
Весьма эффективно также согревание в теплой ванне, температура воды в которой равна 25-30°С (на 2°С выше температуры тела) и постепенно, в течение 15-20 мин, повышается до 38-40°С. На таком уровне температура воды поддерживается до окончания согревания. В ванне производят массаж тела пораженного с помощью намыленных губок и постоянно контролируют температуру тела. Согревание в ванне продолжают до тех пор, пока температура в прямой кишке не достигнет 35°С. В большинстве случаев вся эта процедура занимает в среднем 1,5 ч. Наблюдая за общим состоянием пораженного, нужно следить за тем, чтобы он, погруженный в ванну (сознание может быть спутано или вообще отсутствовать), не захлебнулся. Необходимо также следить, чтобы вода в ванне была не слишком горячей. Температура согревающей жидкости или воздуха не должна превышать температуру тела пациента более чем на 2°С.
Для согревания необходимо использовать любые доступные источники тепла: костры, грелки; можно согревать конечности в подмышечной области, на животе, на груди, между бедрами пострадавшего или оказывающего помощь. При малейшей возможности следует произвести замену мокрой одежды или обуви сухой и доставить пострадавшего в теплое помещение, где пораженный участок отогревается в теплой воде. Однако следует помнить, что недопустимо производить согревание, используя источники тепла, температура которых превышает 40°С. Это связано с тем, что подвергшиеся охлаждению ткани очень чувствительны к перегреванию из-за нарушений механизмов естественной терморегуляции, возникших в процессе холодовой травм, и можно получить ожоги.
При общем охлаждении легкой степени бывает достаточно, как правило, одного согревания для ликвидации всех нарушений, вызванных действием холода. Однако выведение пораженных из состояния гипотермии еще не означает их выздоровления. В реактивном периоде может отмечаться вялость, чувство усталости, может сохраняться некоторая скованность движений. Нередки простудные явления, вызванные воздействием холода (бронхиты, пневмонии и т.д.), требующие как соответствующей профилактики, так и терапевтических методов лечения в дальнейшем.
Промывание желудка теплой водой производится через введенный желудочный зонд. Если пациент в состоянии глотать, его нужно после промывания напоить горячим сладким чаем или кофе.
При отморожении стоп и кистей наиболее удобно проводить согревание, погрузив пораженную конечность в ванну или другую емкость (таз, ведро, кастрюлю и т.д.) с теплой водой.
Начальную температуру воды подбирают с таким расчетом, чтобы она на 2°С превышала температуру отогреваемого участка.
Обычно необходимая температура воды равна 25-30°С. Далее температуру воды постепенно, в течение 15-20 мин, повышают до 39-40°С (не более!). Одновременно для более эффективного улучшения кровообращения в пораженных тканях погруженную в воду конечность осторожно массируют от периферии к центру руками или намыленной мягкой губкой. Как правило, через 30-10 мин. после начала согревания и массажа кожа пораженной области (вне участков омертвения) розовеет, становится теплее. После этого конечность следует извлечь из воды, осушить, обработать пораженные участки 70% спиртом и наложить асептическую повязку, утеплив ее ватой. Конечности придают возвышенное положение.
3. Восстановление кровообращения в пораженных холодом областях.
Для восстановления кровообращения нужно растереть отмороженные участки теплой чистой рукой или мягкой тканью до покраснения (избегать при растирании механических повреждений!), затем обработать спиртом и смазать стерильным вазелиновым маслом.
Широко распространенное заблуждение об эффективности растирания отмороженных участков снегом не соответствует действительности. Такое растирание не только не способствует согреванию, а, наоборот, еще больше охлаждает пораженные ткани, температура которых всегда выше температуры снега. Кроме того, при растирании снегом кожа может повреждаться мелкими кристаллами льда. Эти микротравмы в последующем могут явиться причиной инфекционных осложнений, в том числе и рожистого воспаления.
При накладывании асептической повязки на пораженный участок необходимо утеплить ее ватой, а также произвести транспортную иммобилизацию.
Пораженных с холодовой травмой целесообразно напоить горячим чаем или кофе, накормить горячей пищей, можно после согревания дать выпить 50-100 г водки.
4. Параллельно с согреванием проводится инфузионная терапия, направленная на нормализацию сосудистого тонуса и коррекцию гомеостаза: сердечные средства (камфара, кардиамин, кофеин), внутривенное введение 40% раствора глюкозы (20-60 мл) или 0,5-1 л подогретого 5% раствора глюкозы с инсулином, дыхательные аналептики, кортикостероиды, оксигенотерапия. Вся лекарственная терапия, включая инфузии растворов, может быть начата и проводиться в процессе транспортировки и не должна являться причиной, задерживающей эвакуацию.
5. Предупреждение и лечение местных и общих инфекционных и соматических осложнений. После ликвидации непосредственной угрозы жизни, необходимо уделить внимание последствиям и осложнениям общего охлаждения, выражающимся в возникновении респираторных заболеваний, пневмонии, нефрита и др.
В разные периоды при отморожении характерно развитие следующих осложнений:
· в дореактивный период – шок;
· в ранний реактивный период – шок, токсемия (с возможностью развития почечной и печеночной недостаточности);
· в поздний реактивный период – гнойные осложнения (флегмоны, артриты, остеомиелиты, сепсис).
6. Обеспечение оптимальных условий для заживления ран.
В специализированном стационаре проводится комплексное лечение отморожений. При отморожениях I-II степени лечение консервативное. При отморожениях III-IV степени проводят лечение, направленное на профилактику развития местных инфекционных осложнений, туалет пораженных поверхностей. Первичную хирургическую обработку отморожений выполняют лишь на 5-6 сутки, после отграничения некротизированных тканей. Дефекты мягких тканей укрывают при помощи различных вариантов кожной пластики.
При попадании в холодную воду (весной, осенью) у человека возможно наступление внезапной смерти от остановки сердца или дыхания, нарушения кровоснабжения мозга. Страх, паника, низкая температура воды, намокшая одежда не позволяют пострадавшему долго держаться на воде и он может захлебнуться.
Среди захлебнувшихся, но спасенных людей высока вероятность развития отека легких в первые – 3 сутки после извлечения из воды. У гипертоников может наступить кома при температуре тела +30ºС.
Всем замерзающим, получившим переохлаждение (но с признаками жизни) после извлечения из воды или находившихся в ней частично (ноги, тело и т.д.) нужно оказать первую помощь в следующем объеме:
- снять мокрую одежду, обтереть досуха, тепло укутать и дать обильное горячее питье (чай, кофе, бульон); алкогольные напитки категорически противопоказаны, т.к. способствуют расширению сосудов кожи и тем самым увеличивается теплоотдача;
- если есть возможность поместить пострадавшего в горячую ванну с tº воды 43-45ºС и согревать до tº тела 35-36ºС;
- дать успокаивающие любые средства: от настойки валерианки до элениума, седуксена и др.;
- доставить в лечебное учреждение общего профиля (срочно!);
- следить за ЧСС, АД и дыханием как при транспортировке, так и в ЛПУ.
Случаев отморожения при таких ситуациях, как правило, не бывает.
При гидрологических (гидродинамических) ЧС могут иметь место утопления среди населения из-за неумения плавать, длительного нахождения в воде в мокрой, тяжелой одежде (переутомление), сопутствующие травмы (особенно, тяжелые).
Под утоплением понимают острые нарушения функций жизненно важных органов, прежде всего органов дыхания, кровообращения, центральной нервной системы, нередко приводящие к смертельному исходу, развивающиеся в результате погружения человека (или его головы, лица) в какую-нибудь другую жидкость.
Механизмы возникновения смерти при утоплении могут быть различными. К ним относятся попадание воды в дыхательные пути и легочные альвеолы с проникновением ее в кровь и последующим развитием тяжелых нарушений водно-электролитного баланса организма и сердечной деятельности (истинное утопление); рефлекторная остановка сердца (синкопальное утопление); механическая асфиксия (удушье) за счет длительного спазма мускулатуры гортани и бронхов, приводящая к гипоксии органов и тканей; шок, вызванный действием холодной воды; нарушения функций вестибулярного аппарата при дефектах барабанной перепонки; черепно-мозговые травмы, полученные в результате ушибов при погружении в воду, и др.
Смерть при утоплении может наступить как непосредственно при погружении в воду, так и спустя некоторое время после извлечения пострадавшего из воды (в результате остановки сердца, необратимых изменений центральной нервной системы, отека легких, тяжелой пневмонии и т.д.).
Под смертью понимают необратимое прекращение жизнедеятельности организма Вопросы, связанные с изучением механизмов процесса умирания, а также возникающих при этом клинических, биохимических и морфологических изменений в организме, составляют предмет танатологии (от греч. thanatos – смерть, logos – учение), являющейся разделом теоретической и практической медицины. Причины и механизмы смертельного исхода в каждом конкретном случае именуются танато-генезом. В качестве основных причин могут выступать, например, тяжелые, несовместимые с жизнью повреждения тех или иных органов, массивная кровопотеря, кровоизлияния, захватывающие важнейшие центры головного мозга, раковая интоксикация и т.д. Непосредственными причинами смерти при различных заболеваниях чаще всего бывают сердечная или дыхательная недостаточность.
Состояния, пограничные между жизнью и смертью, носят название терминальных (от лат. terminalis – конечный).
К такому состоянию относится и процесс умирания, постепенно захватывающий все органы и системы организма и включающий в себя несколько стадий.
I – начальная, предагональное состояние;
II – агония;
III – клиническая смерть;
IV – биологическая смерть.
При истинном утоплении за счет попадания воды в дыхательные пути и легкие умирание происходит медленно через последовательно сменяющиеся все стадии.
I стадия, начальная, когда пострадавший захлебнулся в воде, наглотался воды (чаще при играх детей в воде), произошла задержка дыхания, пострадавший возбужден, неадекватные реакции и действия, но он в сознании; кожа лица синюшная из-за недостатка кислорода, дыхание шумное, затрудненное с приступами кашля и рвотой, редкий пульс (60-50 в минуту), пониженное АД; самостоятельно выбраться из воды не может. Необходима посторонняя помощь!
Основное правило при спасении утопающего – действовать обдуманно, спокойно и осторожно. Прежде всего, при виде утопающего следует быстро разобраться в обстановке.
Во всех случаях надо попытаться сообщить утопающему, что его положение замечено и ему оказывается помощь. Это ободряет и придает силы пострадавшему.
Если возможно, то нужно подать утопающему или уставшему при плавании шест или конец одежды, с помощью которых принять его к берегу, лодке, или же бросить ему подручный плавающий спасательный предмет, либо специальную спасательную принадлежность. Бросать спасательный предмет следует так, чтобы не ударить утопающего. Если этих предметов нет или применение их не обеспечивает спасение утопающего или уставшего человека, необходимо плыть к нему на помощь.
Оказывающий помощь должен сам не только хорошо плавать, но и знать приемы транспортировки пострадавшего, уметь освобождаться от его захватов.
Помощь уставшему при плавании человеку можно оказать следующим образом: оказывающий помощь должен подставить свои плечи под кисти вытянутых рук уставшего человека и транспортировать его, плывя стилем «брасс». Хорошо, если уставший человек сможет грести ногами в такт движениям оказывающего помощь. Необходимо следить, чтобы руки уставшего не соскользнули с плеч оказывающего помощь.
Помощь утопающему необходимо оказать сзади, защищаясь от его захвата. Для освобождения от захватов утопающего есть несколько приемов:
- если утопающий охватил оказывающего помощь за туловище или за шею спереди, нужно, одной рукой удерживая его за поясницу, ладонью другой руки упереться в подбородок утопающему, пальцами зажать ему нос и сильно толкнуть в подбородок. В крайнем случае оказывающему помощь нужно упереться коленом в низ живота утопающему и с силой оттолкнуться от него;
- если утопающий схватил оказывающего помощь за шею сзади, нужно одной рукой захватить кисть руки утопающего, а другой – подтолкнуть локоть этой руки. Затем оказывающий помощь должен резко перебросить руку утопающего через свою голову и, не освобождая руки, повернуть утопающего к себе спиной и буксировать его к берегу;
- если утопающий схватил оказывающего помощь за кисти рук, нужно сжать их в кулаки и сделать сильный рывок наружу, одновременно подтянув ноги к животу, упереться в грудь утопающего и оттолкнуться от него;
- если утопающий схватил оказывающего помощь за ногу, то для освобождения нужно одной рукой прижать его голову к себе, а другой захватить его подбородок и повернуть от себя.
Если сзади подплыть к утопающему не удается, следует в нескольких метрах от него нырнуть и, подплыв сбоку, одной рукой оттолкнуть его колено, а другой захватить ногу, рывком за эту ногу повернуть его спиной к себе и буксировать к берегу.
Если пострадавший лежит на дне водоема лицом вверх, оказывающий помощь должен нырнуть и подняться к нему со стороны головы; если он лежит лицом вниз – подплыть к нему со стороны ног. И в этом, и в другом случае оказывающий помощь должен взять пострадавшего под мышки, приподнять, затем сильно оттолкнуться ногами от грунта, всплыть с ним на поверхность и буксировать к берегу.
Буксировать утопающего можно несколькими способами:
· способ «за голову»: для этого оказывающий помощь должен перевести утопающего в положение на спину; поддерживая его в таком положении, обхватить его лицо ладонями - большими пальцами за щеки, а мизинцами – под нижнюю челюсть, закрывая уши и держа лицо над водой. Плыть нужно на спине.
· способ «за руки»: для этого оказывающий помощь должен подплыть к утопающему сзади, стянуть его локти назад за спину и, прижимая к себе, плыть к берегу вольным стилем;
· способ «под руки»: для этого оказывающий помощь должен подплыть к утопающему сзади, быстро подсунуть свою правую (левую) под его правую (левую) руку и взять утопающего за другую руку выше локтя. Затем следует прижать утопающего к себе и плыть к берегу на боку.
Для буксировки пострадавшего, находящегося без сознания, оказывающий помощь должен плыть на боку и тянуть пострадавшего за волосы или воротник одежды.
При всех способах буксировки утопающего необходимо, чтобы его нос и рот находились над поверхностью воды.
При спасении утопающего с лодки ее следует подводить к нему кормой или носом, но не бортом. Брать утопающего в лодку всегда с кормы или носа, так как при втаскивании через борт лодка может опрокинуться. Не всегда следует брать утопающего в лодку, если второй человек, оказывающий помощь, может удержать его с кормы.
Если в лодке находится только один человек, лучше не прыгать в воду, так как не управляемую лодку легко может отнести. Отправляясь на лодке спасать утопающего без специальных спасательных принадлежностей, следует захватить с собой шест, палку и т.п., чтобы подать утопающему, если он не потерял сознание.
Успех реанимационных мероприятий в случаях утопления во многом зависит от правильного и своевременного их проведения. Важно, чтобы они начинались не на берегу (как это, к сожалению, обычно делается), а уже на воде, во время буксировки пострадавшего к берегу. Даже несколько искусственных вдохов, проведенных в этот период, значительно повышаю: вероятность последующего оживления утонувшего. Естественно, что осуществление искусственного дыхания на воде требует незаурядной физической подготовки спасателей.
Более совершенная помощь пострадавшему может быть оказана в шлюпке (катере) или на берегу.
Помощь пострадавшему должна быть оказана сразу же после того, как его извлекли из воды.
· Если у него отсутствует сознание, но сохранены дыхание и сердечная деятельность, то ограничиваются освобождением пострадавшего от стесняющей одежды и применением нашатырного спирта. Показаться медработнику (измерить АД, пульс, оценить его состояние).
· Если пострадавший находится в бессознательном состоянии (бледен, синюшен, пульс едва прощупывается или отсутствует, дыхание отсутствует или очень слабое), следует немедленно приступить к его оживлению и одновременно вызывать бригаду скорой медпомощи. Предварительно очищают полость рта глотки пострадавшего от пены, слизи, песка, ила. Для удаления попавшей в дыхательные пути воды пострадавшего укладывают животом на согнутое и в коленном суставе бедро реаниматора так, чтобы голова свешивалась вниз, и, поддерживая одной рукой голову пострадавшего, другой рукой слегка ударяют несколько раз между лопатками.
Предагональное состояние протекает на фоне тяжелой гипоксии (кислородного голодания) внутренних органов и характеризуется постепенным угнетением сознания, прогрессирующими расстройствами дыхания и кровообращения (падение артериального давления, учащение сердечных сокращений и дыхания, сменяющиеся их учреждением и др.). Выраженность и длительность предагонального периода могут быть различными. Так, при внезапной остановке сердца (например, вследствие тяжелых нарушений сердечного ритма у больных с острым инфарктом миокарда) предагональный период почти отсутствует, тогда как при постепенном умирании при многих хронических заболеваниях он может продолжаться в течение нескольких часов. Предагональный период заканчивается терминальной паузой (кратковременное прекращение дыхания), продолжающейся от 5-10 с до 3-4 мин. и может «раздышаться» самостоятельно или с помощью посторонних, стимулируя его дыхательную деятельность.
Когда пострадавший начнет дышать, ему необходимо давать нюхать нашатырный спирт, дать выпить 15-20 капель настойки валерианы (на полстакана воды), переодеть в сухое белье, укрыть потеплее, дать крепкого чая и предоставить полный покой до прибытия медицинского персонала. Может на этом все благополучно закончиться, но может быть неблагоприятное продолжение. Агония (от греч. agonia – борьба) характеризуется кратковременной активизацией механизмов, направленных на поддержание процессов жизнедеятельности. Вначале за счет растормаживания подкорковых центров отмечаются некоторое повышение артериального давления, увеличение частоты сердечных сокращений, иногда даже – непродолжительное (до нескольких минут) восстановление сознания. Кажущееся улучшение состояния затем вновь быстро сменяется резким падением артериального давления (до 10-20 мм рт. ст.), урежением ритма сердечных сокращений (до 20-40 в 1 мин.), глубокими дыхательными движениями, утратой сознания, цианоз лица становится более выраженным (синего цвета), подкожные сосуды на шее и лице расширены, розовая пена изо рта; зрачки вяло, но реагируют на свет (при открывании век медленно сужаются), кожные покровы холодные. Исчезает болевая чувствительность, утрачиваются роговичные, сухожильные и кожные рефлексы, наблюдаются общие тонические судороги, происходят непроизвольные мочеиспускание и дефекация, снижается температура тела. Агональный период продолжается от нескольких минут (например, при острой остановке сердца) до нескольких часов и более (при медленном умирании) после чего может наступить клиническая смерть.
III стадия – клиническая смерть – обратимый этап умирания, «своеобразное переходное состояние, которое еще не является смертью, но уже не может быть названо жизнью» (В.А. Неговский, 1986). Основное отличие клинической смерти от предшествующих состояний – отсутствие кровообращения и дыхания.
Для клинической смерти характерны следующие признаки:
· потеря сознания;
· отсутствие пульса на центральных артериях;
· остановка дыхания или дыхание агонального типа;
· отсутствие тонов сердца;
· расширение зрачков и отсутствие реакции на свет;
· изменение цвета кожных покровов.
Однако следует отметить, что для констатации клинической смерти и начала реанимационных мероприятий достаточно первых трех признаков: отсутствие сознания, пульса на центральных артериях и дыхания.
После постановки диагноза сразу как можно быстрее следует начинать мероприятия базовой сердечно-легочной реанимации и при возможности вызвать бригаду профессионалов-реаниматоров.
Прекращение кровообращения и дыхания делает невозможными окислительно-восстановительные процессы в клетках, что приводит к их гибели и смерти организма в целом. Но смерть не наступает непосредственно в момент остановки сердца. Обменные процессы угасают постепенно. Наиболее чувствительны к гипоксии клетки коры головного мозга, поэтому продолжительность клинической смерти определяется временем, которое переживает кора головного мозга в отсутствие дыхания и кровообращения. Обычная ее продолжительность 5-6 минут, при этом повреждения большей части клеток коры головного мозга еще обратимы, что делает возможным полноценное оживление организма. Это связано с высокой пластичностью клеток центральной нервной системы, в силу которой функции погибших клеток берут на себя другие клетки, сохранившие свою жизнедеятельность.
На длительность клинической смерти влияют:
· характер предшествующего умирания (чем внезапнее и быстрее наступает клиническая смерть, тем большей по времени она может быть);
· температура окружающей среды (при гипотермии снижена интенсивность всех видов обмена и продолжительность клинической смерти увеличивается).
Успех реанимационных мероприятий определяется тремя факторами:
· раннее распознавание клинической смерти,
· немедленное начало базовой реанимации,
· быстрое прибытие профессионалов и начало специализированной реанимации.
Базовая сердечно-легочная реанимация является первым этапом оказания помощи, от своевременности начала которой зависит вероятность успеха. Проводится на месте обнаружения пациента первым лицом, владеющим ее навыками.
Основные элементы базовой сердечно-легочной реанимации сформулировал еще в 60-е гг. П. Сафар: обеспечить свободную проходимость дыхательных путей, что достигается следующими действиями.
 Рис. 3. Очищение верхних
дыхательных путей.
Рис. 3. Очищение верхних
дыхательных путей.
| · пострадавший укладывается горизонтально на жесткую поверхность (земля, песок, лежак и т.п.); · очистить верхние дыхательные пути от инородных тел, рвотных масс, травы, ила механически (салфеткой на пальце); при этом голова должна быть повернута на бок для избежания аспирации. |
| · выполняем тройной прием Сафары – разгибание головы, выдвижение вперед нижней челюсти, открывание рта; избегать разгибания головы при подозрении на травму шейного отдела позвоночника; · после выполнения указанных мероприятий производят пробный вдох по типу «рот в рот» и в 80% добиваются проходимости воздуха. Указанные подготовительные мероприятия необходимо проводить максимально быстро (буквально в течение нескольких секунд), после чего, не теряя времени, сразу переходить к искусственной вентиляции легких (ИВЛ) и непрямому массажу сердца (НМС). | 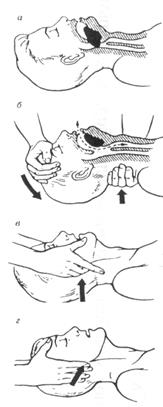 Рис. 4. Тройной прием П. Сафара.
а – западение языка;
б – разгибание головы;
в – выдвижение нижней челюсти;
г – открывание рта
Рис. 4. Тройной прием П. Сафара.
а – западение языка;
б – разгибание головы;
в – выдвижение нижней челюсти;
г – открывание рта
|
| ИВЛ начинается сразу после восстановления проходимости верхних дыхательных путей. ИВЛ осуществляется по типу «изо рта в рот» и «изо рта в нос» (рис. 5). Первый способ предпочтительнее, при этом реаниматор делает глубокий вдох и охватывает своими губами рот пострадавшего и производит выдох. При этом пальцами следует зажимать нос пострадавшего. У детей применяется дыхание в рот и нос одновременно. Существенно облегчает процедуру использование воздуховодов. Общие правила ИВЛ: · Объем вдувания должен быть около 1 л, частота примерно 12 раз в 1 минуту. · Во вдуваемом воздухе содержится 15-17% кислорода и 2-4 % СО2, что вполне достаточно, учитывая и воздух мертвого пространства, близкий по составу к атмосферному. · Выдох должен длиться не меньше 1,5-2 сек. Увеличение продолжительности выдоха повышает его эффективность. Кроме того, уменьшается возможность расширения желудка, что может привести к регургитации и аспирации, так как не будет превышаться давление открытия пищевода. · Во время ИВЛ следует постоянно контролировать проходимость дыхательных путей. Для профилактики инфекционных осложнений у реаниматора можно использовать салфетку, носовой платок и пр., хотя риск заражения невелик. |  Рис 5. Виды искусственного дыхания.
а – рот в рот;
б – рот в нос;
в – в рот и в нос одновременно;
г – с помощью воздуховода;
д – положение воздуховода и его виды
Рис 5. Виды искусственного дыхания.
а – рот в рот;
б – рот в нос;
в – в рот и в нос одновременно;
г – с помощью воздуховода;
д – положение воздуховода и его виды
|
· Главный критерий эффективности ИВЛ – расширение грудной клетки при вдувании воздуха и ее спадение при пассивном выдохе. Вздутие эпигастральной области свидетельствует о раздувании желудка. В этом случае следует проверить проходимость дыхательных путей или изменить положение головы.
· Подобная ИВЛ крайне утомительна, поэтому как можно раньше целесообразно перейти на ИВЛ с использованием простейших аппаратов типа Амбу, что также повышает эффективность ИВЛ, но они есть в комплексе специализированной бригады скорой медицинской помощи.

Рис. 6. ИВЛ мешком АМБУ.
а – мешок АМБУ; б – положение маски и мешка при ИВЛ.
Непрямой массаж сердца также относится к базовой сердечно-легочной реанимации и должен проводиться параллельно с ИВЛ. Компрессия грудной клетки приводит к восстановлению кровообращения вследствие двух механизмов:
· Сердечный насос: сдавливание сердца между грудиной и позвоночником благодаря наличию клапанов приводит к механическому выдавливанию крови в нужном направлении.
· Грудной насос: компрессия приводит к выдавливанию крови из легких и поступлению его к сердцу и в большой круг кровообращения, что значительно способствует восстановлению кровотока.
· Частота компрессий 80-100 в 1 мин.
Сам по себе массаж сердца не приводит к оксигенации крови, поэтому эффективен только при одновременном продолжении ИВЛ.
Для успешного проведения закрытого массажа сердца необходимо соблюдать следующие правила (рис. 7).
 Рис 7. Закрытый массаж сердца.
а – положение рук;
б – техника массажа;
в – точка приложения сил.
Рис 7. Закрытый массаж сердца.
а – положение рук;
б – техника массажа;
в – точка приложения сил.
| 1. Пострадавший должен лежать на твердой опоре на уровне колен проводящего массаж. Надавливание на грудную клетку осуществляется прямыми руками, используя усилия спины и массу собственного тела. 2. Точка приложения давления при массаже расположена в области нижней трети грудины, на 2 пальца выше мечевидного отростка, т.е. в проекции желудочков сердца, причем надавливание необходимо осуществлять именно на грудину, а не на ребра (чтобы избежать переломов). Для этого пальцы при массаже должны быть приподняты, не должны касаться грудной клетки, а надавливание проводится проксимальной частью ладоней, положенных одна на другую. |
При внезапной остановке сердца эффективным методом может быть прекардиальный удар. Кулаком с высоты 20 см дважды производят удар по грудной клетке в точке компрессии. При отсутствии эффекта приступают к закрытому массажу сердца.
IV стадия –биологическая смерть наступает вслед за клинической и представляет собой необратимое состояние, когда оживление организма как целого уже невозможно.
Биологическая смерть представляет собой некротический процесс во всех тканях, начиная с нейронов коры головного мозга, некроз которых происходит в течение 1 часа после прекращения кровообращения, а затем в течение 2 часов происходит гибель клеток всех внутренних органов (некроз кожи наступает лишь через несколько часов, а иногда и суток).
Достоверными признаками биологической смерти являются трупные пятна, трупное окоченение и трупное разложение.
Трупные пятна – это своеобразное сине-фиолетовое или багрово-фиолетовое окрашивание кожи за счет стекания и скопления крови в ниже расположенных участках тела. Они начинают формироваться через 2-4 часа после прекращения сердечной деятельности. Начальная стадия (гипостаз) – до 12-14 часов: пятна исчезают при надавливании, затем в течение нескольких секунд появляются вновь. Сформировавшиеся трупные пятна при надавливании не исчезают.
Трупное окоченение – уплотнение и укорочение скелетных мышц, создающее препятствие для пассивных движений в суставах. Проявляется через 2-4 часа от момента остановки сердца, достигает максимума через сутки, разрешается через 3-4 суток.
Трупное разложение – наступает в поздние сроки, проявляется разложением и гниением тканей. Сроки разложения во многом определяются условиями внешней среды.
Самый ранний симптом биологической смерти – это симптом «кошачьего зрачка»:
– открыли веки у пострадавшего – зрачки расширены и не реагируют на свет:

– легкое сдавливание между большим и указательным пальцами глазного яблока приводит к деформации расширенного зрачка, который принимает узкую телевидную форму как у кошки:

– прекращения сдавливания глазного яблока зрачок принимает первоначальную округлую форму – это клиническая смерть и реанимационные мероприятия необходимы и они могут быть эффективными:

– если же зрачок остался щелевидной деформированной формы – это биологическая смерть, а реанимационные мероприятия противопоказаны:

Таблица 6.