ОТКРЫТАЯ ТРАВМА ГРУДИ: ПНЕВМОТОРАКС, ГЕМОТОРАКС
Физиология дыхания
Физиология: легкое покрыто плеврой и находится в состоянии прилипания к пристеночной плевры за счет нулевого и отрицательного (на вдохе) давления в плевральной полости. Дыхательные движения легких пассивные и осуществляются за счет движений грудной клетки, которые в свою очередь обусловлены сокращениями межреберных мышц, мышц туловища и движений ребер. Этими мышцами ребра приподнимаются, грудина подается вперед, за счет чего резко увеличивается обьем грудной клетки. Вслед за ребрами следует легкие под действием атмосферного давления, втягивая в себя воздух внешней среды. Объем дыхания, кроме этого может дополнительно значительно увеличиваться за счет движений диафрагмы (при сокращении ее мышц она уплощается и дно ее опускается вниз увеличивая тем самым пространство для легких.
Открытые травмы грудной клетки. Пневмоторакс (открытый, закрытый, клапанный), гемоторакс, гидроторакс;
Открытые повреждения грудной клетки в мирных условиях встречаются редко, но частота их резко возрастает в военное время. Различают повреждения грудной клетки
- огнестрельные и неогнестрельные;
- проникающие и непроникающие;
- с повреждением костей (рёбер, грудины, ключицы, лопатки) и без такового;
- по характеру раневого канала различают слепые, сквозные и касательные повреждения.

При изолированных ранениях грудной клетки без повреждения скелета пострадавшие находятся в удовлетворительном состоянии. Первая помощь заключается в наложении им асептической или давящей (если есть кровотечение) повязки.
Среди проникающих ранений грудной клетки выделяют ранения
- без открытого пневмоторакса;
- с открытым пневмотораксом;
- и с клапанным пневмотораксом.
При прочих равных условиях тяжесть повреждения при проникающих ранениях грудной клетки в значительной степени связана с сопутствующими нарушениями целости скелета грудной клетки, при которых масштабы повреждения увеличиваются за счёт действия костных осколков, внедряющихся в ткань лёгкого и способствующих развитию гнойной инфекции.
При проникающих ранениях грудной клетки наблюдается проникновение воздуха и кровотечение в область плевры (гемопневмоторакс). Источником кровотечения являются повреждённые сосуды грудной стенки или лёгкого, либо того и другого вместе.
Проникающие ранения грудной клетки чаще всего сопровождаются ранением лёгкого. Это последнее характеризуется прежде всего кровохарканием, подкожной эмфиземой и гемотораксом. Каждый из этих симптомов в отдельности не играет решающей роли в диагностике. Диагностическое значение имеет лишь сочетание нескольких симптомов.
Наиболее постоянным симптомом является кровохаркание. Подкожная эмфизема часто появляется в результате нагнетания воздуха в подкожную клетчатку из полости плевры, куда он в свою очередь попадает через рану или раненый бронх. Обширная быстро распространяющаяся эмфизема свидетельствует о наличии клапанного пневмоторакса. В диагностике этих состояний важная роль принадлежит рентгенологическому исследованию.
Пневмоторакс. Травматическим пневмотораксом называется патологическое состояние грудной клетки, характеризующееся скоплением воздуха в полости плевры. Этот воздух может попасть в плевральную полость через рану грудной стенки или повреждённого бронха. Воздух раздвигает листки плевры и лёгкое спадается (см. видео).
Травматический пневмоторакс встречается в 55-80% случаев всех проникающих ранений грудной клетки. Он может быть открытым, закрытым и клапанным.
Закрытым пневмотораксом называют такое состояние, когда рана грудной клетки закрывается сместившимися тканями, а поступивший в плевральную полость воздух не сообщается с внешней средой. При попадании небольших порций воздуха в плевральную полость последний быстро рассасывается. Умеренное скопление воздуха в плевральной полости не вызывает значительных функциональных нарушений.
Проникающие ранения грудной клетки с открытым пневмотораксом характеризуются тем, что воздух при вдохе всасывается через рану, а при выдохе выходит из неё наружу. Этот воздух вызывает спадение лёгкого и смещение органов средостения в здоровую сторону.
Опасной разновидностью пневмоторакса является клапанный (нарастающий, напряженный) пневмоторакс, который образуется, если особенности раны таковы, что возможно вхождение воздуха в полость плевры и невозможно его обратное выдыхание. Клиническая картина при клапанном пневмотораксе характеризуется быстро нарастающим расстройством дыхания. На первое место выступают удушье, цианоз, тахикардия. при перкуссии определяется коробочный звук.
Клиническая картина при пневмотораксе вообще характеризуется одышкой, тахикардией, цианозом кожи и слизистых оболочек. К этим основным явлениям вскоре могут присоединиться симптомы наступающего гемоторакса.
При пневмотораксе происходит смещение органов средостения в здоровую сторону при каждом вдохе и выдохе - баллотирование средостения. Это затрудняет вентиляцию лёгкого, приток крови к смещённому сердцу в результате перегиба сосудов средостения и вызывает значительное раздражение рецепторов плевры.
В момент вдоха при пневмотораксе в здоровое лёгкое поступает наружный воздух через трахею, но наряду с этим в него частично засасывается и воздух из спавшегося лёгкого, которое в этой фазе ещё более сжимается. При выдохе лёгкое на стороне повреждения немного расправляется, захватывая часть отработанного воздуха из здорового лёгкого. так возникает парадоксальное дыхание лёгкого на стороне повреждения и маятникообразное передвижение воздуха между обеими лёгкими. Всё это вместе с нарастающей кровопотерей постепенно ухудшает состояние пострадавшего. Поэтому раненые с открытыми повреждениями грудной клетки, особенно при клапанном пневмотораксе, нуждаются в срочном оказании медицинской помощи.
Первая помощь пострадавшим с ранениями грудной клетки при наличии пневмоторакса заключается в наложении повязки на рану. Повязка должна быть герметизирующей (окклюзионной). Для этого можно использовать прорезиненную оболочку пакета первой помощи, которую внутренней (стерильной) стороной накладывают непосредственно на рану, либо заклеивают рану липким пластырем. Поверх них накладывают массивную давящую повязку в фазе выдоха, иммобилизирующую грудную клетку.
При выраженных явлениях пневмоторакса, особенно клапанного, производят плевральную пункцию и отсасывают попавший в плевральную полость воздух до того момента, когда оттянутый поршень шприца самостоятельно не возвращается в исходное положение (отрицательное давление в плевральной полости). Если этого не удаётся достигнуть, пострадавшего эвакуируют, не вынимая иглы (последнюю фиксируют к коже с помощью нитей и закрывают повязкой).
Напряжённый закрытый пневмоторакс может вызвать образование подкожной эмфиземы в силу механического действия мышц, проталкивающих воздух через разрыв париетальной плевры. Травматическая эмфизема может возникнуть от сдавления грудной клетки любой этиологии. При этом она может распространяться на значительное расстояние, доходя до мошонки и верхней части бёдер. Эмфизема средостения наблюдается при напряжённом пневмотораксе с разрывом медиастинальной плевры либо вследствие разрыва первичных бронхов или трахеи. Воздух проходит в средостение и эмфизема распространяется на верхнюю часть груди, шею и лицо.
Гемоторакс - скопление излившейся свободной крови в плевральную полость - может наблюдаться при повреждении лёгкого, межрёберных артерий или внутренней грудной артерии. Открытые повреждения грудной клетки сопровождаются гемотораксом до 50%, закрытые - до 7,7% случаев
Количество излившейся крови в плевральную полость может быть весьма различным и колебаться от нескольких миллилитров, скопляющихся в синусах до 1 литра и более. Если крови излилось немного (до 150 мл), то гемоторакс часто остаётся нераспознанным. Количество крови, излившейся в плевральную полость, всегда связано с характером и локализацией раны. При поверхностном повреждении лёгкого большого гемоторакса не бывает.
В отдельных случаях гемоторакс сочетается с пневмотораксом. Это патологическое состояние называется гемопневмотораксом.
Клиническая картина гемоторакса характеризуется сочетанием следующих патологических состояний: внутриполостного кровотечения, ателектаза (сморщивания) лёгкого, смещения органов средостения, нарушения гемодинамики и шока.
Различаю малый гемоторакс (уровень излившейся крови доходит до середины лопатки) и большой. При большом гемотораксе состояние больного всегда бывает крайне тяжёлым. Больной находится в вынужденном сидячем положении, опираясь телом на руки, взгляд страдальческий, дыхание учащено и поверхностно, отмечается цианоз, пульс напряжён и учащен, сознание ясное, т.е. имеется клиническая картина II или III степени. Часто бывает выражена подкожная эмфизема. При повреждении лёгкого при гемотораксе наблюдается кровохаркание. Необходимы рентгенологическое исследование и диагностическая плевральная пункция.
Ранения сердца
В настоящее время ранения сердца составляют от 5 до 7% от числа всех проникающих ранений грудной клетки и относятся к числу крайне опасных повреждений. При задержке в оказании экстренной медицинской помощи и перфорации одного из желудочков сердца, пострадавшие умирают на месте происшествия от потери крови, особенно при повреждении левого желудочка.
Различают ранения:
Непроникающие в полости сердца.
Проникающие в полости сердца:
– на слепые,
– сквозные.
Локализация ранений по отношению к камерам сердца:
- ранения левого желудочка,
- правого желудочка,
- левого предсердия,
- правого предсердия.
С повреждением и без повреждения внутрисердечных структур.
Обширные ранения приводят к немедленной смерти. Около 15% пострадавших с колотыми и небольшими резаными ранами сердца могут даже при отсутствии помощи жить некоторое время. Сами по себе ранения перикарда не представляют опасности для жизни пострадавшего, однако кровотечение из пересеченных перикардиальных сосудов может привести к тампонаде сердца. Гемоперикард встречается в 53-70% всех ранений сердца. Степень тампонады определяется размерами раны сердца, скоростью кровотечения в полость сердечной сорочки, а также размерами раны перикарда. Небольшие раны перикарда быстро закрываются свертком крови или прилегающим жиром и быстро наступает тампонада. Следует помнить, что обширная рана перикарда препятствует возникновению тампонады, так как кровь свободно изливается в плевральную полость или наружу.
Летальность при ранениях сердца связана с характером, размерами, локализацией раны сердца, нарушением ритма, а также сопутствующими повреждениями коронарных артерий, внутрисердечных структур и продолжительностью времени от момента ранения до начала реанимации и лечения. Обращается внимание на продолжительность острой тампонады сердца и степень кровопотери. Наиболее высокая летальность наблюдается при огнестрельных ранениях. Основные причины смерти на догоспитальном этапе (В.Н. Вульф): 32,8% погибают от массивной кровопотери, 26,4% – сочетания массивной кровопотери и тампонады сердца, 12,7% – изолированной тампонады сердца.
Необходимо помнить, что всякая рана, располагающаяся в проекции сердца и крупных сосудов, опасна в отношении возможных ранений сердца. Обращает на себя внимание несоответствие тяжести состояния пострадавшего и размеров раны, причем состояние может ухудшаться прогрессивно при начальном осмотре пострадавшего на месте происшествия.
При расположении раны в пределах следующих границ: сверху - уровень второго ребра, снизу – эпигастральная область, слева – передняя подмышечная линия и справа – парастернальная линия, всегда имеется реальная опасность ранения сердца. Если локализации раны в эпигастральной области, а направление удара снизу вверх раневой канал, проникая в брюшную полость, может проходить далее через сухожильный центр диаграммы в полость сердечной сорочки и достигать верхушки сердца.
Диагностика
По данным литературы в диагностике ранений сердца определяющим является локализация раны груди в проекции сердца и степень кровопотери. Важный и достоверный признак ранения сердца – локализация наружной раны в проекции сердца.
Характерными признаками ранения сердца считается триада симптомов:
1) локализация раны в проекции сердца;
2) признаки острой кровопотери;
3) признаки острой тампонады сердца.
Диагноз устанавливают на основании триады и общего тяжелого состояния пострадавшего. Ошибки возможны, когда ранение причиняется длинным предметом (фрагмент стекла, дерева, пластика, проволока, нож, шило), а рана располагается вне проекции сердца, особенно в области спины, и сопровождается открытым пневмотораксом. При множественных ранениях туловища и конечностей рана в проекции сердца может быть просмотрена.
Для диагностики ранения сердца применяют рентгенологические и дополнительные методы исследования - УЗИ, перикардиоцентез, перикардиотомию. Если состояние больного стабильное, диагноз ранения сердца верифицируется рентгенологически. На основании рентгенограмм можно судить об объеме крови в полости перикарда - объем крови от 30 мл до 85 мл не выявляется; при наличии 100 мл - наблюдаются признаки ослабления пульсации; при объеме крови более 150 мл отмечается увеличение границ сердца со сглаживанием «дуг». Наиболее точным и быстрым методом неинвазивной диагностики является метод эхокардиографии. При этом в течение 2-3 минут четко выявляется расхождение листков перикарда (более чем на 4 мм), наличие в полости сердечной сорочки жидкости и эхонегативных образований (свертков крови), зон акинезии в области раны миокарда, а также снижение сократительной способности миокарда.
В последнее время хирурги для диагностики ранения сердца стали применять такой малоинвазивный метод, как торакоскопия. Стоит отметить, что показания к этому методу возникают достаточно редко, например, в клинически неясных случаях тогда, когда, невозможно диагностировать ранение сердца при эхокардиографии, когда с одной стороны, опасно продолжать наблюдение и обследование в динамике, а с другой стороны, опасно выполнять классическую торакотомию.
Неотложная помощь и госпитализация
При малейшем подозрении на ранение сердца необходима немедленная доставка пострадавшего в стационар для экстренной торакотомии и ушивания раны сердца. Во время транспортировки в больницу должны быть оповещены все хирургические службы и все подготовлено к экстренной операции. Пострадавшего доставляют непосредственно в операционную, минуя приемное отделение. Лечебные мероприятия в пути следования сводятся к поддерживанию жизнедеятельности: кислород, искусственная вентиляция легких, переливание кровезаменителей, сердечные средства. При отсутствии возможности быстро доставить пострадавшего в хирургический стационар - пункция перикарда по Ларрею с оставлением тонкого полиэтиленового катетера в полости перикарда. Конец катетера пережимают зажимом и прикрепляют пластырем к грудной стенке. Каждые 15-20 минут (или чаще) отсасывают кровь из полости перикарда. В некоторых случаях тонкий катетер удается ввести через рану и удалить хотя бы часть крови из полости перикарда.
Клинические симптомы открытых ранений груди. Инструментальные методы исследования;
Открытые повреждения грудной клетки подразделяются на
- непроникающие и проникающие;
- сквозные и слепые.
Непроникающие ранения относятся к числу легких или средней степени тяжести. Проникающие ранения. Критерием проникающего ранения является повреждение париетального листка плевры, что сопровождается поступлением воздуха в грудную клетку и возникновением пневмоторакса. Данный синдром проявляется характерным симптомокомплексом в виде нарушения дыхания, работы сердечнососудистой системы, центральной нервной системы и др. К достоверным признакам проникающих ранений грудной клетки относятся:
- пневмоторакс - скопление воздуха в плевральной области;
- гемоторакс - скопление крови в плевральной полости;
- смешанный пневмо-гемоторакс;
- подкожная эмфизема;
- кровохарканье.
Ранения с открытым пневмотораксом протекают тяжело. Больные беспокойны, обращает на себя внимание наличие выраженного акроцианоза, одышки. Дыхание поверхностное, учащенное. При глубоком вдохе боль резко усиливается. Отмечается компенсаторная тахикардия, артериальное давление в пределах нормы или понижено. При осмотре грудной клетки заметно ограничение подвижности пораженной половины грудной клетки, щадящее дыхание на стороне поражения, наличие раны и эмфиземы вокруг нее и слышимое на расстоянии присасывание воздуха через рану при вдохе и его выход из раны при выдохе. Перкуторно определяется тимпанит, а при наличии гемоторакса — тупость над его поверхностью. Аускуль-тативно — резкое ослабление дыхания в проекции верхней доли легкого и почти полное его отсутствие в проекции нижних долей.
Неотложная помощь при открытом пневмотораксе. Окклюзионная асептическая герметичная повязка на рану. Купирование болевого синдрома. Кислородо-терапия. Симптоматическая терапия. Срочная госпитализация в хирургическое отделение на носилках, в полусидячем положении. Ранения с закрытым пневмотораксом, протекают несколько легче, чем с открытым. Степень дыхательных и сердечно-соссудистых расстройств находится в прямой зависимости от объема пневмоторакса. Аускультативно на стороне поражения отмечается ослабление дыхательных шумов, появляется амфорическое или бронхиальное дыхание. Надежным способом диагностики является плевральная пункция. Неотложная помощь при закрытом пневмотораксе. Купирование болевого синдрома. Кислородотерапия. Симптоматическая терапия. Срочная госпитализация в хирургическое отделение на носилках, в полусидячем положении. Ранения, осложненные клапанным (напряженным) пневмотораксом, протекают наиболее тяжело. Смешение средостения, перегиб крупных сосудов и бронхов сопровождается тяжелой сердечно-дыхательной недостаточностью. Отмечаются цианоз кожных покровов и видимых слизистых, признаки острой дыхательной недостаточности, тахикардия, артериальная гипертензия в сочетании со снижением пульсового давления. Дыхательные движения на стороне поражения отсутствуют или ослаблены. На стороне поражения перкуторно определяется тимпанит и смешение сердечной тупости в здоровую сторону. Неотложная помощь при клапанном (напряженном) пневмотораксе. Патогенетическим методом лечения является срочная декомпрессия. Плевральная пункция производится либо иглой с клапаном, либо наложением системы с подводным дренажем по Бюлау. Кислородотерапия. Симптоматическая терапия. Срочная госпитализация в хирургическое отделение на носилках, в полусидячем положении.
Первая медицинская помощь. Транспортировка. Противошоковая терапия. Плевральная пункция. Дренирование плевральной полости.
При открытом повреждении органов грудной клетки, для прекращения поступления воздуха в грудную полость поверх стерильных салфеток накладывают кусок клеенки (лучше смазанной по краям вазелином), а сверху толстый слой ваты и все это забинтовывают; при кровохарканье – холод на грудь, применяют средства, успокаивают кашель.
Патогенетическим методом лечения является при пневомтораксе является срочная декомпрессия. Плевральная пункция производится либо иглой с клапаном, либо наложением системы с подводным дренажем по Бюлау. Кислородотерапия. Симптоматическая терапия. Срочная госпитализация в хирургическое отделение на носилках, в полусидячем положении.
Плевральная пункция:
Плевральную пункцию проводят с соблюдением правил асептики, как правило, под местной анестезией 0,5% раствором новокаина (10—15 мл). Для удаления жидкости из плевральной полости прокол делают в седьмом или восьмом межреберье между средней подмышечной и лопаточной линиями; для отсасывания воздуха — во втором или третьем межреберье по среднеключичной линии. Место прокола уточняют с помощью перкуссии, аускультации и рентгеноскопии. Грудную стенку прокалывают по верхнему краю ребра во избежание повреждения межреберных сосудов и нерва, расположенных вдоль его нижнего края. Содержимое плевральной полости отсасывают обычным шприцем, шприцем Жане или различными специальными отсасывающими аппаратами. Шприц или отсасывающий аппарат соединяют с иглой (троакаром), введенной в плевральную полость, с помощью крана или резиновой трубки. При отсасывании воздуха или жидкости из плевральной полости перед тем как отсоединить шприц, на трубку накладывают зажим или закрывают кран, что позволяет предотвратить попадание воздуха в плевральную полость. По мере удаления плеврального содержимого иногда несколько изменяют направление иглы. 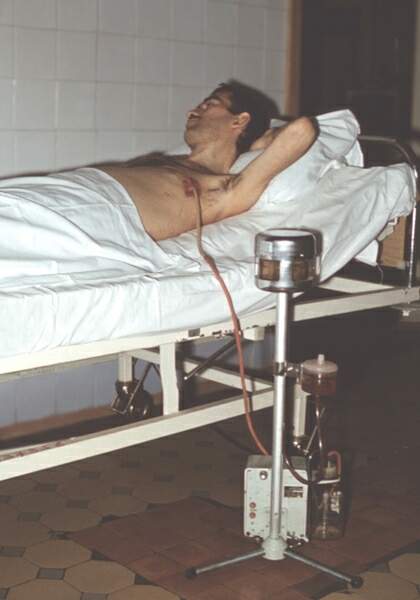 Эвакуация большого количества воздуха или жидкости из плевральной полости должна проводиться медленно, чтобы не вызвать быстрого смещения средостения. Пробы жидкости для лабораторного исследования собирают в стерильные пробирки, остальную жидкость — в мерную колбу. Отверстие в коже после П. п. заклеивают коллодием или жидкостью Новикова.
Эвакуация большого количества воздуха или жидкости из плевральной полости должна проводиться медленно, чтобы не вызвать быстрого смещения средостения. Пробы жидкости для лабораторного исследования собирают в стерильные пробирки, остальную жидкость — в мерную колбу. Отверстие в коже после П. п. заклеивают коллодием или жидкостью Новикова.
При проведении плевральной пункции возможны осложнения: прокол легкого, диафрагмы, печени, селезенки, желудка (рис.), внутриплевральное кровотечение, воздушная эмболия сосудов головного мозга. При проколе легкого появляется кашель, а в случае введения в ткань легкого лекарственных средств ощущается их вкус во рту. При возникновении внутриплеврального кровотечения во время П. п. в шприц проникает алая кровь, а при наличии бронхоплеврального свища возникает кровохарканье. Воздушная эмболия сосудов головного мозга может проявляться остро возникающей слепотой на один или оба глаза, в более тяжелых случаях — потерей сознания, судорогами (см. Эмболия). При попадании иглы в желудок через диафрагму в шприце могут быть обнаружены воздух и желудочное содержимое. При всех осложнениях во время П. п. необходимо фазу же извлечь иглу из плевральной полости, уложить больного на спину в горизонтальное положение, вызвать хирурга, а при воздушной эмболии сосудов головного мозга — невропатолога и реаниматолога.
Профилактика осложнений включает тщательное определение места пункции и направления иглы, строгое соблюдение методики и техники манипуляции.
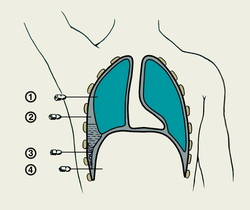 Схематическое изображение возможных вариантов неправильного введения иглы при плевральной пункции показано на схеме слева:
Схематическое изображение возможных вариантов неправильного введения иглы при плевральной пункции показано на схеме слева:
1 — игла введена в ткань легкого;
2 — игла введена в плевральную полость над уровнем жидкости;
3 — игла введена в сращения между листками плевры реберно-диафрагмального синуса;
4 — игла введена сквозь реберно-диафрагмальный синус и диафрагму в брюшную полость.
Дренирование плевральной полости (торакоцентез):
Показания для дренирования плевральной полости: торакоскопия, торакоскопические манипуляции, введение дренажа в плевральную полость при эмпиеме плевры, пневмоторакс, гемоторакс, абсцесс легкого.
Принадлежности: троакар, шприц 20 мл с иглой, иглы длиной 10-15 см, 0,25-0,5% раствор новокаина, скальпель, шовный материал, иглодержатель, полихлорвиниловые трубки, катетер 16 калибра, проводник, антисептик.
 Техника торакоцентеза. При пневмотораксе дренирование плевральной полости можно выполнять во II-III межреберье по передней поверхности груди пункционным способом с помощью проводника. Кожа в области пункции обрабатывается раствором антисептика и производится местная инфильтрационная анестезия новокаином. Иглу располагаем по верхнему краю ниже лежащего ребра перпендикулярно грудной клетке. Продвигая иглу вперед инфильтрируем новокаином глубже расположенные ткани, включая надкостницу ребра. Медленно проводим иглу вперед, постоянно подтягивая поршень шприца на себя. Появление достаточно сильной боли и одновременное чувство проваливания свидетельствуют о попадании иглы в плевральную полость.
Техника торакоцентеза. При пневмотораксе дренирование плевральной полости можно выполнять во II-III межреберье по передней поверхности груди пункционным способом с помощью проводника. Кожа в области пункции обрабатывается раствором антисептика и производится местная инфильтрационная анестезия новокаином. Иглу располагаем по верхнему краю ниже лежащего ребра перпендикулярно грудной клетке. Продвигая иглу вперед инфильтрируем новокаином глубже расположенные ткани, включая надкостницу ребра. Медленно проводим иглу вперед, постоянно подтягивая поршень шприца на себя. Появление достаточно сильной боли и одновременное чувство проваливания свидетельствуют о попадании иглы в плевральную полость.
Плевро-пульмональный шок, его профилактика и лечение;
Плевропульмональный шок по своему существу является травматическим шоком, возникающий при повреждении (в т. ч. во время хирургической операции) в области грудной клетки и органов грудной полости вследствие чрезмерного раздражения рецепторов висцеральной и париетальной плевры.
Наиболее часто плевропульмональный шок наблюдается при открытом пневмотораксе с наружным значительным диаметром раны вследствие поступления воздуха в полость плевры (особенно холодного воздуха в зимнее время), спадения легкого, смещения средостения и его колебаний в момент вдоха и выдоха. При плевропульмональном шоке отмечаются бледность покровов, синюшность губ, затруднение дыхания и резкая одышка, мучительный кашель, похолодание конечностей. Пульс иногда замедленный вследствие раздражения блуждающего нерва или частый, малый, едва ощутимый, падение кровяного давления.
Неотложная помощь при повреждениях грудной клетки и органов грудной полости. Основные принципы лечения больных с пневмотораксом, гемотораксом и гидротораксом;
Больным с закрытыми повреждениями грудной клетки (переломы ребер и грудины, сдавление грудной клетки) накладывают давящую повязку в фазе максимального выдоха. При обширном закрытом пневмотораксе (в случае смещения средостения) необходимо произвести пункцию плевральной полости с последующей аспирацией воздуха из нее. Подкожная эмфизема, возникающая иногда при пневмотораксе, обычно не требует оказания неотложной помощи. При выраженных явлениях клапанного пневмоторакса, сопровождающегося нарастанием нарушений дыхания и сердечной деятельности, показаны пункция плевральной полости толстой короткой иглой типа Дюфо и отсасывание воздуха шприцем до получения отрицательного давления.
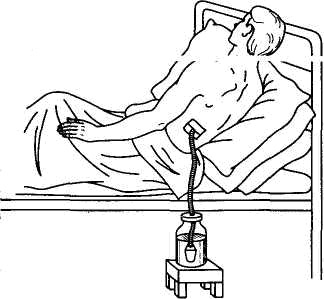 Если этого не удается достигнуть, то иглу следует фиксировать ниткой к грудной клетке и оставить ее под повязкой или соединить ее с дренажной трубкой. Свободный конец дренажной трубки необходимо погрузить в бутылку с водой. (Слева - схема дренажа по Бюллау) При значительном гемотораксе следует отсосать кровь из плевральной полости и назначить ингаляцию кислорода. В тяжелых случаях надо одновременно применить комплексную противошоковую терапию.
Если этого не удается достигнуть, то иглу следует фиксировать ниткой к грудной клетке и оставить ее под повязкой или соединить ее с дренажной трубкой. Свободный конец дренажной трубки необходимо погрузить в бутылку с водой. (Слева - схема дренажа по Бюллау) При значительном гемотораксе следует отсосать кровь из плевральной полости и назначить ингаляцию кислорода. В тяжелых случаях надо одновременно применить комплексную противошоковую терапию.
При наличии открытого пневмоторакса, часто наблюдающегося при ножевых и огнестрельных ранениях грудной клетки, важно как можно быстрее закрыть рану груди герметизирующей (окклюзионной) повязкой. На рану накладывают большую марлевую (в несколько слоев) салфетку и заклеивают липким пластырем. Пострадавшим вводят подкожно 2 мл 20% раствора камфоры или кордиамина, 1 мл 2% раствора промедола. Транспортировать больного следует в положении полусидя. Если позволяют условия, больным с переломами ребер до транспортировки производят местное обезболивание зоны перелома 0,5 — 1% раствором новокаина. Для борьбы с шоком, а также нарушением дыхания целесообразно произвести вагосимпатическую блокаду по Вишневскому на стороне поражения. При ранениях грудной стенки на рану после очищения окружающих тканей от загрязнения накладывают асептическую повязку, подкожно вводят 0,5 мл столбнячного анатоксина и 3000 ME противостолбнячной сыворотки.
При ранениях сердца и легких (или при подозрении на них) на рану грудной клетки накладывают повязку и немедленно перевозят больных в положении лежа для экстренного хирургического вмешательства.
Госпитализация. Больных с повреждениями грудной клетки необходимо госпитализировать в хирургический или травматологический стационар, за исключением больных с неосложненными переломами ребер, которых можно направлять на травматологические пункты или в хирургическое (травматологическое) отделение поликлиники. Экстренной госпитализации подлежат больные с ранениями сердца, легких, травматическим клапанным или открытым пневмотораксом, а также больные с медиастинальной эмфиземой.
Особенности специального ухода за больными с повреждениями грудной клетки. Осложнения и их профилактика;
Такие больные относятся чаще всего к категории тяжелых, они прикованы к постели, не могут самостоятельно себя обслуживать. Это создает определенные проблемы в осуществленни ухода. Положение в постели полусидячее. Контроль послеоперационных ран и функционирования дренажей, дыхания (аускультация) и А/Д
Особенности предоперационной подготовки и послеоперационного ведения больных для медсестры заключается в строгом, точном и качественном выполнении врачебных назначений.
У многих больных, оперируемых на органах груди, ограничены функциональные резервы и в той или иной степени проявляются недостаточность дыхания и кровообращения. Этим определяется необходимость тщательной, всесторонней оценки их предоперационного состояния. При торакальных операциях всегда существует высокий риск легочных осложнений и развития сердечной недостаточности. Скрупулезная предоперационная подготовка способствует уменьшению их частоты.
Нарушения функции легких проявляется многими симптомами, раньше других возникает одышка. Она является следствием инфильтративного процесса, фиброза легких, скопления мокроты в дыхательных путях, отека слизистой оболочки. При хроническом бронхите, бронхиальной астме одышка сопровождается хрипами в легких. Возникновение одышки при физической нагрузке свидетельствует о недостаточности кровообращения.
Важное диагностическое значение имеет кашель, его характер. Сухой кашель возникает при раздражении опухолевым или инфильтративным процессом верхних дыхательных путей. Кашель с обильной мокротой может указывать на деструкцию легочной ткани. Полезную информацию можно получить при бактериологическом исследовании мокроты.
Кровохарканье возникает при онкологических заболеваниях, абсцессе, туберкулезе легких, бронхоэктазах. Обильное отделение крови является показанием для раздельной интубации бронхов с целью предотвращения попадания патологического содержимого в интактное легкое.
Боль в груди, усиливающаяся при вдохе, выпот в плевральную полость свидетельствуют о поражении плевры. Охриплость голоса (сдавление n. reccurens), симптом Горнера (сдавление симпатического ствола), высокое стояние купола диафрагмы (сдавление диафрагмального нерва), синдром верхней полой вены указывают на патологический процесс в средостении.
Осложнения: кровотечения, рецидив пневмогемотораксов, гнойные осложнения.