РЕПРОДУКТИВНАЯ СИСТЕМА
Лучевые методы исследования занимают одно из главных мест в диагностике заболеваний репродуктивной системы.
К основным современным лучевым методам исследования репродуктивнойсистемы относятся: рентгенологические и ультразвуковые методы исследования, компьютерная томография, магнитно-резонансная томография.
Рентгенологическое исследование органов репродуктивной системы выполняется реже.
Ультразвуковое исследование – являетсяинформативнымметодом диагностики патологии мужской и женской репродуктивной системы.
Магнитно-резонансная томография является методом выбора для исследования органов репродуктивной системы.
Для исследования органов репродуктивной системы у детей применяется ультразвуковое исследование. Условием корректного выполнения УЗИ органов репродуктивной системы у детей является состояние достаточно наполненного мочевого пузыря ребенка.
Показания к лучевым методам исследования репродуктивной системы: опухолевые поражения, травматические повреждения, бесплодие, врожденные аномалии развития, воспалительные заболевания, патологические изменения в анализах мочи, опухоли тазовых органов с целью оценки их распространенности на прилегающие структуры, для оценки состояния регионарных лимфатических узлов.
Рентгенологическое исследование органов репродуктивной системы. Для исследования органов женского малого таза используется метод искусственного контрастирования органов малого таза у женщин с последующим их рентгенологическим исследованием (гистеросальпингография).
При гистеросальпингографии возможно определение анатомического и функционального состояния канала шейки и полости тела матки, визуализация маточных труб и решение вопроса об их проходимости. Исследование следует проводить в 1-ю фазу менструального цикла (8-11-й день).
Показаниями к гистеросальпингографии являются подозрение на трубное бесплодие, туберкулёз полости матки и труб, внутриматочную патологию (подслизистая миома матки, полипы и гиперплазия эндометрия, внутренний эндометриоз), аномалии развития матки, внутриматочные сращения, инфантилизм, истмикоцервикальную недостаточность.
Противопоказаниями к гистеросальпингографии являются общие инфекционные процессы в организме, тяжёлые заболевания паренхиматозных органов (печени, почек), недостаточность сердечнососудистой системы, гипертиреоз, острые и подострые воспалительные процессы матки и придатков, кольпит, бартолинит, цервицит. Абсолютное противопоказание к проведению гистеросальпингографии — повышенная чувствительность к йоду.

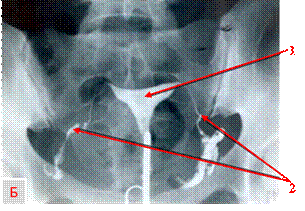
Рисунок. Схема женской репродуктивной системы (А) и гистеросальпингограмма (Б): 1-матка; 2-маточные трубы.
Полость матки заполнилась равномерно, треугольной формы. Маточные трубы заполнились на всем протяжении.
Методика проведения гистеросальпингографии. Исследование производят в горизонтальном положении больного с приподнятым тазом, используя прямую и косые задние, а иногда и боковые проекции.
Для получения первого снимка вводят 2-3мл контрастной жидкости, чтобы получить рельефное изображение полости матки. После обработки и просмотра первого снимка дополнительно вводят еще 3-4мл контрастного вещества и делают второй снимок. При этом получают более тугое заполнение полости матки, и контрастная жидкость обычно попадает в трубы. Обычно на всю процедуру расходуют 10-20мл контрастной жидкости.
Полость матки на гистеросальпингографии имеет форму равнобедренного треугольника с ровными внутренними контурами, у вершины которого расположен внутренний зев, переходящий в канал шейки матки. Для 1-й фазы менструального цикла характерен широкий и короткий цервикальный канал, для 2-й фазы — спазмированный и длинный. Маточные трубы занимают разнообразное положение относительно тела матки, чаще располагаются асимметрично с обеих сторон, имеют плавные изгибы. Длина труб составляет 100-120мм. Просвет их имеет различную ширину, увеличиваясь от 2-3мм в интрамуральной части (сфинктер) до 8-10мм в ампулярной части (область воронки трубы); размеры просвета труб изменчивы, что связано с их перистальтикой.
При сохраненной проходимости маточных труб при проведении гистеросальпингографии контрастное вещество свободно вытекает из ампулярных отделов в полость малого таза.
Для получения изображения предстательной железы применяют цистографию и пневмоперицистографию.
Цистография. После опорожнения в мочевой пузырь через катетер вводят водорастворимое контрастное вещество (20% раствор сергозина) в количестве 150-200мл, после чего производят рентгенографию в прямой задней и косых проекциях.
Разновидностью цистографии является пневмоцистография, при выполнении которой вместо водорастворимого контрастного вещества в полость мочевого пузыря вводят 150-200 мл кислорода.
Пневмоперицистография. В околопузырное пространство вводят 200- 300мл кислорода путем надлобковой пункции. В течение одного часа больной находится в горизонтальном положении с приподнятым тазом. Затем производят рентгенографию в прямой задней проекции. Часто применяют сочетание пневмоцистографии с пневмоперицистографией.
Ультразвуковое исследование являетсяинформативнымметодом диагностики патологии репродуктивной системы. Ультразвуковое исследование проводят в различных плоскостях (чаще в продольной и поперечной).


Рисунок. Укладка пациента и установка датчика при трансабдоминальном УЗИ матки с придатками (А, Б).
УЗИ органов малого таза выполняется как трансабдоминально, с помощью обычных датчиков, так и с использованием внутриполостных (эндовагинальных и эндоректальных) датчиков. Трансабдоминальное исследование матки и придатков проводят при наполненном мочевом пузыре, что позволяет получить хорошее изображение исследуемых органов.

Рисунок. Схема трансвагинального УЗИ органов малого таза.
Матка — наиболее легко определяемый орган малого таза. Дно матки обычно обращено кпереди, образуя с осью шейки открытый угол, составляющий 70-100°. При наполнении мочевого пузыря этот угол увеличивается. В матке выделяют верхнюю широкую часть — тело и нижнюю узкую — шейку. На сагиттальных эхограммах она выявляется как образование характерной грушевидной формы, расположенное в непосредственной близости позади мочевого пузыря. Неизмененный миометрий имеет в целом однородную мелкоячеистую структуру средней эхогенности. Обязательными при проведении эхографии матки являются: оценка положения, формы тела и шейки матки, размеров (три линейных размера), анализ эхоструктуры миометрия, эндометрия (послойно), полости матки, шейки матки, цервикального канала, эндоцервикса.

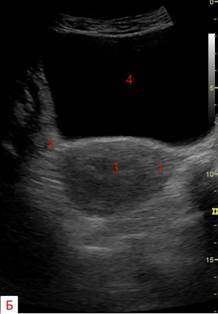


Рисунок. Сонограммы и схемы матки, А, В-продольное сечение; Б, Г-поперечное сечение: 1-матка; 2-яичники; 3-М-эхо (эндометрий); 4-мочевой пузырь; 5-шейка матки; 6-влагалище.
Шейка матки имеет цилиндрическую форму, при поперечном сканировании — форму овала. Выделяют влагалищную часть ШМ, которая находится во влагалище, и надвлагалищную часть — располагающуюся выше влагалищных сводов. Шейка имеет среднюю эхогенность, однородную структуру. Размеры шейки маткив репродуктивном возрасте в норме составляют: длина 20-45мм (в среднем - 30мм), переднезадний размер 30-40мм, ширина - до 40мм.
Цервикальный канал визуализируется в виде гиперэхогенной линейной структуры шириной 1-2мм. Перед овуляцией он определяется в виде гипоэхогенной полоски толщиной до 2-4мм, затем наступает истончение полоски, и снова становятся видны его передняя и задняя стенки в виде однородной гиперэхогенной линии.
Соотношение длина тела матки/длина шейки матки равно 2/1 при нормальном развитии органов, начиная с позднего пубертатного периода. До начала полового созревания это соотношение равно 1/3. В репродуктивном возрасте соотношение переднезадний размер тела матки/переднезадний размер шейки матки равно 1,5/1. В постменопаузе размеры матки уменьшаются по сравнению с нормальными для женщин фертильного возраста.
Маточные трубы. В норме маточные трубы на УЗИ не видны или едва заметны. В случае воспаления или уплотнения стенок маточных труб (сальпингит) они становятся заметными.
Яичник представляет плоское овальное (миндалевидное) тело длиной около 35мм, шириной 25мм и толщиной 15мм. Каждый яичник состоит из коркового и мозгового вещества.
При ультразвуковом исследовании органов малого таза яичники определяются в виде небольших овальной формы эхопозитивных образований средней эхогенности с характерными эхонегативными включениями, представляющими эхографическое изображение фолликулярного аппарата. Для изучения яичников используются продольное и поперечное сканирование полости малого таза.
Размеры и структура яичника подвержены изменениям в зависимости от возраста, фазы менструального цикла и гормонального состояния женщины.
Рисунок. Установка датчика при трансабдоминальном УЗИ яичников.


Рисунок. Сонограммы яичников в поперечном (А) и продольном (Б) сечениях: 1-длина; 2-ширина; 3-толщина; 4-яичник; 5-фолликулы.
УЗИ предстательной железы включает в себя два взаимодополняющих метода: трансабдоминальное и трансректальное ультразвуковое сканирование.


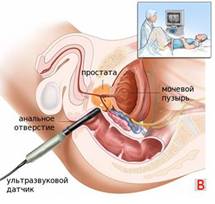
Рисунок. Укладка пациента и установка датчика при трансабдоминальном (А, Б) и схема при трансректальном (В) УЗИ предстательной железы.
Эхографически неизмененная предстательная железа при продольном трансабдоминальном сканировании имеет вид конусовидного образования с четкими контурами, расположенного за мочевым пузырем. Капсула железы выявляется как гиперэхогенная структура толщиной 1-2мм. Семенные пузырьки определяются как парные гипоэхогенные образования, расположенные по заднебоковым поверхностям основания железы. На поперечных эхограммах предстательная железа представляет собой округлое либо овоидное образование. Кпереди от нее визуализируется мочевой пузырь, кзади — прямая кишка. В норме, верхне-нижний размер (длина) предстательной железы составляет 24-41мм, переднезадний размер — 16-23мм, поперечный размер — 27-43мм. Более точным показателем является объем предстательной железы, который в норме не должен превышать 20см3.
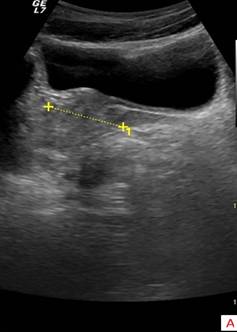

Сонограммы предстательной железы в продольном (А) и поперечном (Б) сечениях: 1-верхне-нижний размер; 2-передне-задний размер; 3-поперечный размер.
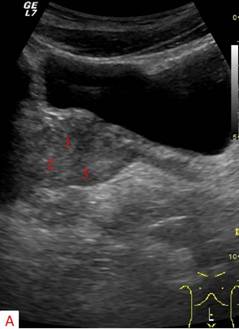

Рисунок. Сонограммы предстательной железы в продольном (А) и поперечном сечениях (Б): 1-центральная зона; 2-переходная зона; 3-периферическая зона.
УЗИ мошонки. На сонограмме яичко имеет овальную форму, четкий, ровный контур. Паренхима яичка однородна и представлена упорядоченными отражениями средней интенсивности. Белочная оболочка определяется в виде тонкой непрерывной полоски отражений высокой интенсивности по краю яичка. Небольшое количество серозной жидкости, которое можно наблюдать у здоровых мужчин, определяется в виде узкой зоны без отражений (толщиной 1-3мм), окружающей яичко.
Придаток яичка определяется в виде овального или булавовидного образования, располагающегося у верхнего полюса и заднего края яичка. Использование высокочастотных датчиков (7,5МГц и более) позволяет отчетливо визуализировать яичко и другие анатомические структуры, расположенные в мошонке.

Рисунок. Сонограмма мошонки в продольном сечении: 1-мошонка; 2-белочная оболочка; 3-яичко.
Компьютерная томография
Органы малого таза у женщин. Матка занимает центральное положение в полости малого таза. Тело матки при КТ имеет овальную форму, однородную структуру, четкие контуры. Кпереди от матки располагается мочевой пузырь. Длина (высота) матки и ее поперечный размер меняются в зависимости от степени наклона кпереди, заполнения мочевого пузыря и прямой кишки. Переднезадний размер матки не превышает 50мм. Денситометрическая плотность матки составляет 40-60ед.Н. На КТ-срезах яичники отображаются в виде однородных образований плотностью 20-30ед.Н. Их визуализация зависит от фазы менструального цикла, величины яичников и возраста женщины.

Рисунок. Компьютерная томограмма органов малого таза женщины в аксиальной плоскости на уровне яичников: 1-матка; 2-мочевой пузырь (наполненный); 3-прямая кишка; 4-правый яичник.

Рисунок. Компьютерная томограмма органов малого таза женщины в аксиальной плоскости на уровне запирательных мышц: 1-мочевой пузырь; 2-матка; 3-прямая кишка; 4-внутренняя запирательная мышца.

Рисунок. Компьютерная томограмма органов малого таза женщины в сагиттальной плоскости: 1-мочевой пузырь; 2-тело матки; 3-шейка матки.
Преимущества КТ:
Отчетливая визуализация костных структур, имеющих высокие показатели плотности. Простота определения пространственных взаимоотношений структур малого таза.
Отчетливая визуализация жировой ткани, имеющей отрицательные значения плотности. Это позволяет отчетливо дифференцировать мягкотканные структуры малого таза и жировую ткань.
При внутривенном введении контрастного препарата имеется возможность дифференцировать ткани, имеющие различную васкуляризацию (например, мио- и эндометрий), в том числе “живые” и некротизированные участки. Отчетливо увидеть крупные сосуды.
Отчетливая визуализация конкрементов и участков обызвествления.
Недостатки КТ:
Невысокое контрастное и пространственное разрешение не позволяет детально изучить структуру небольших органов, таких, например, как яичники.
Возможность получения непосредственного изображения только в виде поперечных срезов. Другие плоскости изображения можно получить только при реконструкции, что приводит к безусловному ухудшению качества изображения.
Невозможность использования в качестве скринингового метода.
Предстательная железа. При КТ неизмененная предстательная железа отображается как образование однородной структуры с денситометрической плотностью 30-65ед.Н. Расположена на срезах, ниже выхода уретры из мочевого пузыря. Семенные пузырьки определяются за задней стенкой мочевого пузыря, окружены жировой тканью. Располагаются под углом друг к другу. Имеют вид симметричных парных продолговатых образований длиной до 50-60мм, шириной 10-20мм, которые переходят в семявыносящие протоки. Отделены от прямой кишки брюшинно-промежностной фасцией. Рядом с семенными пузырьками проходят мочеточники, которые пересекаются в медиальном направлении семявыносящими протоками. КТ малого таза обладает высокой информативностью при определении анатомо-топографических соотношений, однако является малоинформативной в выявлении структурных изменений предстательной железы.
При КТ не дифференцируются эпителиальные и фибромускулярные зоны в силу их одинаковой рентгеновской плотности. Также невозможна визуализация капсулы железы и простатического отдела уретры.

Рисунок. Компьютерная томограмма органов малого таза мужчины в аксиальной плоскости: 1-мочевой пузырь; 2-предстательная железа; 3-прямая кишка; 4-внутренняя запирательная мышца.

Рисунок. Компьютерная томограмма органов малого таза мужчины в аксиальной плоскости: 1-наружная запирательная мышца; 2-лонная кость; 3-предстательная железа; 4-прямая кишка; 5-внутренняя запирательная мышца; 6-головка бедренной кости.

Рисунок. Компьютерная томограмма органов малого таза мужчины в аксиальной плоскости с контрастированием: 1-малая ягодичная мышца; 2-портняжная мышца; 3-подвздошно-поясничная мышца; 4-мочевой пузырь; 5-предстательная железа; 6-прямая кишка; 7-внутренняя запирательная мышца; 8-седалищная кость; 9-копчик; 10-семенные пузырьки; 11-большая ягодичная мышца.

Рисунок. Компьютерная томограмма органов малого таза мужчины в сагиттальной плоскости: 1-мочевой пузырь; 2-предстательная железа; 3-семенной пузырек; 4-прямая кишка; 5-половой член.