ГОУ ВПО «Пермская государственная медицинская академия МЗ РФ»
Кафедра общей хирургии
Дренирование ран и полостей тела
Преподаватель: доцент Дьяченко М.И
Выполнили Кравченко А.И., Савиных О. Ю.
Г.Пермь
2004г.
ДРЕНИРОВАНИЕ И ТАМПОНИРОВАНИЕ РАН И ПОЛОСТЕЙ ТЕЛА
Дренирование (фр. Drainer - дренирование) – лечебный метод, заключающийся в выведении наружу содержимого из ран, гнойников, содержимого полых органов, естественных или патологических полостей тела. Полноценное дренирование, обеспечивает достаточный отток раневого экссудата, создает наилучшие условия для скорейшего отторжения погибших тканей и перехода процесса заживления в фазу регенерации. Противопоказаний к дренированию практически нет. Процесс гнойной хирургической и антибактериальной терапии выявил еще одно достоинство дренирования – возможность целенаправленной борьбы с раневой инфекцией.
Для обеспечения хорошего дренирования имеет характер дренажа, выбор оптимален для каждого случая, способа дренирования, положения дренажа в ране, использования определенных медикаментозных средств для промывания раны (соответственно чувствительности микрофлоры), исправное содержание дренажной системы с соблюдением правил асептики.
Дренирование осуществляется с помощью резиновых, стеклянных или пластиковых трубок различных размеров и диаметра, резиновых (перчаточных) выпускников, специально изготовленных пластмассовых полос, марлевых тампонов, вводимых в рану или дренируемую полость, мягких зондов, катетеров. Введение резиновых или пластмассовых дренажей часто сочетают с подведением марлевых тампонов или применяются, так называемые, сигарные дренажи, предложенные Спасокукоцким, состоящие из марлевого тампона, помещенного в палец резиновой перчатки со срезанным концом. Для лучшего оттока содержимого в резиновой оболочке делается несколько отверстий. Применение для дренирования марлевых тампонов, основано на гигроскопических свойствах марли, создающего отток содержимого раны в повязку. Для лечения больших глубоких ран и гнойных полостей Микулич предложил в 1881 году способ дренирования марлевыми тампонами, при котором в рану или гнойную полость вводится квадратный кусок марли, прошитый в центре длинной шелковой нитью. Марлю тщательно расправляют и покрывают ею дно и стенки раны, после чего рану рыхло тампонируют марлевыми тампонами, смоченными гипертоническими растворами хлорида натрия. Тампоны меняют периодически не меняя марли, что предупреждает повреждение ткани. При необходимости марлю извлекают подтягиванием за шелковую нить. Гигроскопическое действие марлевого тампона крайне не продолжительно. Уже через 4-6 часа тампон необходимо сменить. Резиновые выпускники не обладают вообще отсасывающими свойствами. Одинарно резиновые дренажи часто забиваются гноем и детритом, покрываются слизью, вызывая воспалительные изменения в окружающих тканях. Следовательно, такие способы дренирования как тампонирование, применения резиновых выпускников и одинарных резиновых трубок должны быть исключены из лечения гнойных ран. Эти методы приводят к затруднению оттока раневого экссудата, что создает условия для прогрессирования раневой инфекции.
Наиболее адекватны при лечении гнойной раны трубчатые дренажи (одинарные и множественные, двойные, сложные, с одиночными или множественными отверстиями). При дренировании хирургических ран предпочтение отдается трубкам из силикона, которые по своим упруго-эластическим характеристикам, твердости и прозрачности занимают промежуточное положение между латексными и поливинилхлоридными трубками. Значительно превосходят последние по биологической инертности, что позволяет увеличить сроки пребывание дренажей в ранах. Они могут быть многократно подвергнуты стерильной обработке автоклавированием и горячем воздухом.
Требование к дренированию:
1. Требование тщательного соблюдения правил асептики (удаление или смена дренажа показана при появлении вокруг него воспалительных изменений, гораздо реже такие изменения развиваются в тех случаях, когда дренажи выводятся из раны через здоровые ткани). Возможность проникновения инфекции в глубину раны по просвету дренажа предотвращают двукратной, в течении суток заменой на стерильные, всей переферической части дренажной системы, включая градуирующие сосуды для сбора отделяемого. На их дно, обычно, наливают антисептический раствор (раствор фурацилина, диоцид, риванол).
2. Дренирование должно обеспечивать отток жидкости на протяжении всего срока лечения полости, раны и т.д. Выпадение дренажей может явится серьезным осложнением, отягощающим исход операционного вмешательства. Предупреждение этого достигается тщательным фиксированием дренажа наружным покровом, бинтом, лейкопластом или шелковым швом, лучше всего за резиновую муфту надетую на дренажную трубку в близи кожи.
3. Дренажная система не должна сдавливаться или перегибаться как в глубине раны, так и вне ее. Расположение дренажей должно быть оптимальным, т.е. отток жидкости не должен быть обусловлен необходимости предания больному вынужденного положения в постели.
4. Дренирование не должно быть причиной каких либо осложнений (болей, повреждений тканей и крупных сосудов).
Техника дренирования.
При любом его способе трубки следует располагать точно на дне гнойной полости, отводя ее через самый низкий участок гнойного очага (в положении лежа), что обеспечивает отток гноя из раны по принципу силы тяжести. При любом другом варианте гной по дренажу отходить не будет. Калибр дренажа избирают в зависимости от размеров полости раны. При небольших ранах удобны трубки небольшого диаметра (1-5 мм). При глубоких обширных ранениях показано использование дренажей большого калибра (10-20мм).
При гнойных ранах небольших размеров, без затеков и карманов, используют один сплошной полихлорвиниловый дренаж или две трубки (рис. 1).

Рис.1. Активный открытый антибактериальный дренаж одной (а) и двумя (б) трубками.
При глубоких ранениях следует отдельно дренировать все слои раны и установить трубки в подкожной клетчатке, межмышечном пространстве. При сложной конфигурации раны, наличии гнойных затеках и карманов необходимо отдельно дренировать каждую гнойную полость (рис. 2).
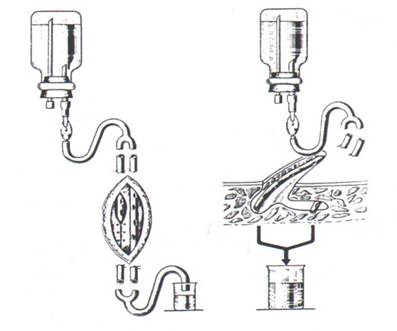
Рис. 2. Послойное дренирование раны несколькими трубками (а), дренирование раны двумя трубками дополнительно по ходу затека.
Основные виды дренирования:
пассивное, активное, проточно-аспирационное, вакуумное.
При пассивном дренировании отток идет по принципу сообщающихся сосудов, поэтому дренаж должен находится в нижнем углу раны, а второй свободный его конец – ниже раны. На дренаже обычно делают дополнительно несколько боковых отверстий.
При активном дренировании в области наружного конца дренажа создается отрицательное давление. Для этого к дренажу прикрепляется специальная пластмассовая гармошка, резиновый баллончик или электроотсос (рис. 3).
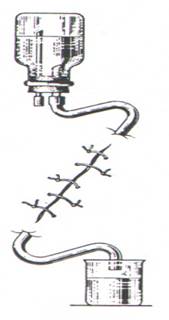
Рис. 3. Активный антибактериальный дренаж. Длительное промывание раны антибактериальными растворами.
При проточно-промывном дренировании в рану устанавливается не более 2-х дренажей. По одному (или нескольким) из них постоянно в течении суток осуществляется введение жидкости (лучше антисептический раствор), а по другому она вытекает. Введение веществ в дренаж осуществляется на подобии внутривенных капельных вливаний. Способ эффективен и позволяет в ряде случаев зашивать наглухо даже инфицированные раны, что в последствии ускоряет процесс заживления (через 5-7 дней промывания число микроорганизмов в 1мл отделяемого всегда становится ниже критического; через 10-12 дней более чем в половине случаев раны становятся стерильными) (рис. 4).

Рис. 4. Антибактериальный дренаж двухпросветной трубкой с одновременной вакуумной асперацией. 1) двухпросветная дренажная трубка;
а) широкий просвет дренажа; б) внутри дренажный микроирригатор; 2) сосуды с жидкостью для постоянного орошения раны; 3) переходная банка-сборник; 4)виброаспиратор.
Важно, чтобы в ране не было задержки жидкости: количество оттекаемой жидкости должно быть равно количеству введенной. Подобный метод может быть использован при лечении перитонита. В тех случаях, когда дренируемая полость герметична (рана, зашитая швами, полость абсцесса) применяют активно аспирирующие дренажи (вакуумные) (рис. 5)
Разрежение в системе может быть создано с помощью шприца Жене, которым удаляют воздух из герметичной банки с подключенным к ней дренажем либо с помощью водоструйного отсоса, или трех баночной системы. Это наиболее эффективный метод, он способствует уменьшению полости раны, более быстрому ее закрытию и ликвидации воспаления.
ЭНДОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ ЧЕРЕЗ СВИЩИ И ДРЕНАЖИ
При хирургическом лечении некоторых заболеваний органов брюшной полости оперативное вмешательство завершают наложением свищей на полые органы, а ряд заболеваний может осложняться образованием наружных и внутренних свищей (кишечных, желчных, панкреатических и др.). Для выбора правильной тактики лечения свищей, выявления причин, осложняющих их течение, установления локализации, формы, протяженности, диаметра и направления свищевого хода в клинической практике часто применяют рентгене контрастное исследование — фистулографию.
Быстрое развитие эндоскопической техники, создание гибких тонких фиброскопов позволило производить визуальный осмотр свищевого хода. Этот эндоскопический метод позволяет не только осмотреть стенки свищевого хода. определить его направление и связь с органами или тканями, но и в ряде случаев выявить причину возникновения свища. С помощью современных эндоскопов можно проводить лечебные манипуляции, способствующие заживлению свища.
Аппаратура.
Для выполнения фистулоскопии могут быть использованы фиброскопы с торцевой оптикой, диаметр которых не превышает диаметр свищевого хода. Наиболее часто для этих целей применяют холедоюскопы, бронхоскопы, ангиоскопы. В 1980 г. В.Д. Федоровым и В.П. Стрекаловским предложен фистулоскоп для исследования внутренних и наружных свищей. Этот аппарат создан на основе волоконной оптики, диаметр его рабочей части 3,5 мм, рабочая длина 450 мм. Дистальный конец фистулоскопа изгибается в одной плоскости: вверх до 130°, вниз на 30°. Аппарат имеет канал для подачи жидкости, воздуха и газов, аспирации содержимого из свищей и полостей, а также ряд инструментов для выполнения лечебных манипуляций; санации и пломбирования свищевых ходов и полостей, химического прижигания и электрокоагуляции стенок свища, удаления камней, лигатур и др.
Для диагностических и лечебных манипуляций при фистулоскопии можно использовать наборы инструментов к гибким холедохо- и бронхоскопам: щипцы для биопсии, цитологические щеточки, различные виды охватывающих щипцов, катетеры для промывания полостей и их контрастирования, инъекторы и др.
Показания и противопоказания.
Показаниями к выполнению фистулоскопии являются: 1) случаи, когда невозможно провести рентгенологическое исследование или неясна рентгенологическая картина; 2) необходимость получить морфологическую характеристику тканей в зоне свищей (биопсия) и данные о состоянии органов дистальнее и проксимальнее свища (например, состояние и вид гепатоеюноанастомоза при транспепеночном дренаже); 3) необходимость провести лечебные манипуляции под контролем эндоскопа.
Противопоказанием к фистулоскопии является несоответствие диаметров свища и эндоскопа.
Подготовка больных, премедикация и анестезия.
Подготовка больных к фистулоскопии принципиально не отличается от подготовки к другим эндоскопическим исследованиям. Всем больным обязательно производят премедикацию, назначая анальгетики, спазмолитики и седативные препараты.
В зависимости от цели исследования фистулоскопию выполняют в эндоскопическом кабинете или в операционной, оснащенной рентгенологической аппаратурой с телевизионной установкой. Использование такой аппаратуры облегчает рентгенологический контроль за нахождением дистального конца фиброскопа, позволяет осуществить селективную фистулографию и получить рентгенограмму контрастированного органа или полости, сообщающейся со свищом. Вид обезболивания выбирают в зависимости от цели предстоящего, исследования, возможно применение местного и общего обезболивания.

2.60. Интраоперационная холедохоскопия. Терминальный отдел общего желчного протока.
2.61. Интраоперационная холангиоскопия. Печеночные протоки.
2.62. Интраоперационная холедохоскопия. Камень общего желчного протока.
ЛАПАРОСКОПИЧЕСКОЕ ДРЕНИРОВАНИЕ БРЮШНОЙ ПОЛОСТИ
Впервые дренирование брюшной полости во время лапароскопии применили в 1970 г. при остром панкреатите для проведения пернтонеального диализа у больного с панкреатоюнным перитонитом, а затем стали с успехом применять эту операцию и при других острых заболеваниях (болезнь Крона, аднексит). Аппаратура и инструменты. Дренирование выполняют в условиях пневмоперитонеума, что обеспечивает безопасность пункции передней брюшной стенки троакаром.
Троакары для проведения трубок могут быть использованы прямы и изогнутые. Длина их до 100 - 150 мм, внутренний диаметр3 - 10 мм. Диаметр и длина трубок определяются целями дренирования и расстоянием от точки пункции до облает ч действия. Ирригационные трубки могут иметь внутренний диаметр 1 - 2 мм. Если по ним будет оттекать содержимое брюшной полости, то внутренний диаметр должен быть не менее 5—8 мм. На трубках следует обязательно делать перфорационные отверстия для улучшения их дренажных свойств.
Показания и противопоказания.
Показанием к дренированию брюшной полости являются заболевания. при которых не требуется экстренная операция, но есть необходимость в местном применении лекарственных препаратов; 2) нейтрализации биологически активных и токсичных веществ, накапливающихся в брюшной полости; 3) механической очистке брюшной полости. К ним относится большинство острых заболевай,. брюшной полости и малого таза: холецистит, панкреатит, болезнь Крона. аднексит и т.д. Метод применяют в онкологии для проведения внутрибрюшинной химиотерапии и при отравлениях для осуществления перфузии брюшной полости.
Дренирование брюшной полости преследует различные цели: 1) лечебные проведение инфузии лекарственных веществ и перфузии брюшной полости; 2) диагностические — контроль в динамике за характером изменений в области брюшной полости: 3) технические — облегчение выполнения повторных лапароскопий. Цели дренирования определяют и технические особенности операции, в частности выбор диаметра дренажа, их количество, направление расположения в брюшной полости.
Вопрос о противопоказаниях может возникать, на наш взгляд, лишь в тех случаях, когда речь вдет о дренировании с лечебными целями: I) при нарушении целости стенки полых органов; 2) при наличии «хирургического» перитонита, при котором показано экстренное оперативное вмешательство.
Некоторые авторы расширяют круг противопоказаний к лапароскопическому дренированию брюшной полости, считая, что его нельзя применять при перитоните, инсульте и инфаркте миокарда. По нашему мнению, во-первых, перитонит не всегда можно считать противопоказанием к операции. Наоборот, при перитоните, возникшем как следствие острых воспалительных заболеваний гениталий, мы широко и с успехом применяем внутрибрюшинное введение антибиотиков.
ЛАПАРОСКОПИЧЕСКАЯ ГАСТРОСТОМИЯ
Несмотря на многочисленность способов наложения свищей на желудок, результаты гастростомин пока нельзя признать удовлетворительными. Летальность после этой операции, которую чаще всего выполняют резко ослабленным больным, составляет в среднем 24.2%
Далеки от желаемых и функциональные исходы гастростомии. Разработанный И.Д. Прудковым (1973) принцип герметизации губовидных свищей заключается в том, что при формировании стомы слизистая оболочка не выворачивается наружу в виде розетки. В краях свищевого отверстия со временем образуется фиброзное кольцо, плотно охватывающее гастростомическую трубку. Герметичность таких свищей достаточно полная, что позволило пренебречь более сложными приемами герметизации и формировать гастростому путем выведении желудочного конуса в прокол брюшной стенки.
Показания и противопоказания.
Лапароскопическая гастростомия (Л ГС) может быть произведена всем больным, которым показана гастроскония как для питания, так и для бужировання пищевода. Поскольку ЛГС малотравматична, ее можно широко применять у больных, находящихся на постельном режиме, при тяжелых заболеваниях мозга и челюстнолиневой травме. Перенесенные в прошлом операции на органах брюшной полости не являются противопоказаниями к ЛГС, хотя при этом нередко приходится завершать операцию лапаротомией.
Противопоказано наложение лапаросконической гастростомы при перитоните и гнойниках брюшной полости, при крайней степени ожирения. Лапароскопическую гастростомию нельзя применять у больных с целью декомпрессии желудка, гак как при этом требуется ввести в свищ толстый дренаж сразу после операции.
Послеоперационный период.
Кормить больных через ниппельную трубку можно уже в день наложения
Свища, подниматься с постели им мешают на следующий день послерации. Чтобы ближайший послерацнонный период протекал гладко необходимо строго соблюдать несложные правила ухода за свищом. Основной задачей в это время является создание оптимальных условий для срастания стенки желудка с тканями брюшной стенки. Достигают этою, используя мягкую ниппельную трубку, которая должна заходиться в свище не менее 12—14 дней. Примерно столько же времени не снимаются швы в месте гастростомии. В период формирования краев свищевого отверстия нередко происходит небольшое подтекание желудочного содержимого вдоль трубки или отмечается мокнутие в результате прорезывания швов. Уход за стомой должен осуществляться без применения повязок, обычно больные сами производят туалет кожи вокруг свища. После того как края свищевого отверстия сформируются ниппельную трубку необходимо заменить на более толстую. Сформированным свищом можно пользоваться, периодически производя его интубацию, или следует постоянно носить гастростомическую трубку.
Неудачи, опасность и осложнения
Наложение свища может оказаться затруднительным при обширном спаечном процессе в брюшной полости. В подобных случаях приходится прибегать к наложению гастростомии путем ланаротомии или отказаться от наложения свища на желудок и выполнить лапароскопическую еюностомию. ЛГС простое но технике выполнения вмешательство и осложнения обычно обусловлены неопытностью врача, производящего лапароскопию или нарушением разработанных правил послеоперационного уходу за свищом. К ошибкам, которые могут отмечаться при выполнении вмешательства, следует отнести наложение свища на малоподвижный участок желудка, например на область привратника или малой кривизны, а также попытку наложить свищ на патологически измененный участок желудочной стенки при ожоге или опухоли.
Из местных осложнений гастростомии наибольшую опасность в ближайшем послеоперационном периоде представляет преждевременное извлечение ниппельной трубки из свища. Интубация свища в момент, когда еще не наступило хорошее сращение слизистой оболочки с кожей приводит к созданию ложною хода в брюшную полость. Распознается это осложнение по резким болям в животе, появляющимся при попытке кормления. В таких случаях показана экстренная лапаротомия.
К серьезным местным осложнениям гастростомии относится и нагноение подкожной клетчатки вокруг свища. Дренировать гнойный очаг в этих случаях лучше дугообразным небольшим разрезом кожи, который проводят параллельно краю свища и отступя от него не менее чем на 2 см. Таким путем удается избежать увеличения наружного свищевого отверстия и сохранить герметичность стомы.
Недостаточная герметичность стомы не является серьезным осложнением, так как ее всегда удается устранить введением более толстой трубки, после того как сформируются края свищевого отверстия. Не следует считать осложнением и заращение гастростомы в случаях, когда больной перестает, пользовался ею в более поздние сроки после операции. Свищ при этом бывает закрыт тонким кожным рубцом, восстановить его можно, проколов рубец концом закрытого кровоостанавливающего зажима и введя гастростомическую трубку.
Наблюдения за 142 больными в отдаленные сроки после операции показали, что герметичность свища у всех сохранилась, причем большая часть больных предпочитают постоянно носить трубку. Оперативное закрытие свита производят внебрюшинно, производя небольшой, разрез, не углубляющийся за апоневроз.
ЛАПАРОСКОПИЧЕСКАЯ КОЛОНОСТОМИЯ
Лапароскопическая колоностомия (ЛКС) разработана и впервые применена в клинике в 1973 г.
Показания и противопоказания
ЛКС применяют во всех случаях, когда необходима колостомия. ЛКС не производят больным, которым противопоказана лапароскопия.
Методика.
Выполняют диагностическую лапароскопию, уточняют показания к колостомии и намечают участок толстой кишки для наложения свища. Наиболее удобно формировать стому на слепой кишке, поэтому ниже приводится описание техники лапароскопической цекостомии. На коже брюшной стенки над слепой кишкой под контролем лапароскопа определяют место разреза. Косым послойным разрезом вскрывают брюшную полость. Длина разреза зависит от толщины брюшной стенки и составляет в среднем 4 - 6 см. Узловыми шелковыми швами сшивают париетальную брюшину с краями апоневроза наружной косой мышцы по всей окружности раны, концы нитей оставляют несрезанными. Пол контролем лапароскопа с помощью хирургического зажима захватывают стенку кишки и выводят ее наружу фиксируя в ране с помощью тех же нитей таким образом, чтобы оказалась вшитой площадка размером 4х2 см. Затем на стенку кишки свободно укладывают крепкую нить. концы которой выводят наружу в углах раны брюшной стенки. Поверх уложенной нити отдельными шелковыми швами сшивают края апоневроза наружной косой мышцы и накладывают швы на кожу. В результате такой операции стенка кишки оказывается фиксированной к нижней поверхности сшитых краев апоневроза.
Если возникает необходимость в декомпрессии толстой кишки, то свищ создают следующим образом. По ходу операционного рубца рассекают кожу, подкожную клетчатку и апоневроз, ориентируясь на заранее уложенную нить; вскрывают кишку и в ее просвет вводят толстую дренажную трубку, которую фиксируют кисетным швом. После удаления трубки такая цекостома закрывается самостоятельно. Аналогично свищ может быть наложен и на другом достаточно подвижном участке кишки. В том случае, если нет необходимости в раскрытии свища, нить удаляют. Раскрывать превентивную колостому приходится примерно у половины больных на разных этапах лечения. Перед выполнением основной операции поводом для раскрытия стомы служит неликвидированная кишечная непроходимость. В момент выполнения основного вмешательства сразу после наложения анастомоза цекостому раскрывают при резком ожирении внутренних органов, тюхой подготовке кишечника, возникшем у хирурга сомнении в надежности наложенных швов анастомоза. В послеоперационном периоде показанием к раскрытию колостомы служат затянувшийся до 3 - 4 сут парез кишечника, появление инфильтрата в области анастомоза и даже подозрение на него. Очень важно, чтобы раскрытие свища производили своевременно, в ранние сроки после появления первых признаков неблагополучия в области анастомоза.
Послеоперационный период.
После первого этапа ЛКС подниматься с постели и принимать пищу больным разрешают на следующий день. При раскрытии колостомы вначале достаточно хорошо функционирует колостомическая трубка, что облегчает уход за больными. Если содержимое кишечника перестает отходить по трубке, то ее следует удалить, после чего содержимое будет выходить самотеком в лоток или его удаляют с помощью электроотсоса. Сформированный таким образом свищ по своему устройству является трубчатым и имеет тенденцию к закрытию. В тех случаях, когда свищ начинает функционировать хуже, прежде чем в нем отпадает необходимость, приходится периодически расширять свищевой канал пальцем.
Неудачи, ошибки и осложнения.
В момент наложения свища очень важно проследить за тем чтобы кишка была подшита к брюшной стенке без натяжения. Ошибкой следует считать подшивание слишком маленькою участка стенки толстой кишки. На 47 ЛКС мы наблюдали только одно осложнение — подкожную флегмону брюшной стенки, Благодаря применению ЛКС летальных исходов, обусловленных несостоятельностью швов анастомозов, после резекции толстой кишки не было. Более отдаленные результаты ЛКС вполне благоприятные: из 47 оперированных превентивная цекостома была раскрыта у 22, у всех больных свищи закрылись самостоятельно в сроки от 1 до 2,5 мес. При нераскрытых превентивных цекостомах возникновения грыж брюшной стенки на месте подшитой кишки не наблюдали.
ЛАПАРОСКОПИЧЕСКОЕ ДРЕНИРОВАНИЕ ЖЕЛЧНОГО ПУЗЫРЯ И ЖЕЛЧНЫХ ПРОТОКОВ
Непосредственные результаты хирургического лечения больных с различными заболеваниями панкреатобилиарной системы, особенно осложненными желтухой и холангитом, находятся в прямой зависимости от тяжести состояния больных, обусловленного желчной гипертензией, холемией. псченочно-ночечной недостаточностью.
Наряду с прогрессом в диагностике заболеваний в последние годы достигнуты значительные успехи в разработке новых способов предоперационной подготовки и лечения больных. Среди них важное место занимают различные методы дренирования желчного пузыря и желчных протоков, которое выполняют под контролем лапароскопа и дуоденоскопа: чреспеченочное (антеградное) и чрес капиллярное (ретроградное) наружное дренирование, а также внутреннее дренирование эндопротезирование.
Достоинствами этих эндоскопических операций являются, во-первых, получение обширной диагностической информации об изменениях органов гепатопанкреатодуоденальной области, имеющей большое значение для определения прогноза болезни и выбора тактики лечения, и, во-вторых, визуальный контроль за ходом операций, который позволяет предупредить осложнения или произвести их своевременную коррекцию.
Аппаратура и инструменты.
При ретроградном наружном дренировании можно установить дренаж большого диаметра (до 3 мм), используя специальный инструментарий: эндопротезы, рентгеноконтрастные катетеры, мандрены, троакары, иглы и т.д. Их размеры и форма зависят от способа дренирования (чреспеченоное, чрезназальное, чреспаниллярное).
Эндонротезирование желчных протоков производится специальными протезами, длину и диаметр которых определяют индивидуально после холангиографии, а также и оценки протяженности стеноза и степени окклюзии желчных протоков. Длина стандартных эндопротезов составляет 15 - 20 см, а диаметр - 2-3 мм. Протезы имеют множество отверстий по всей длине.
Показания и противопоказания.
Дренирование желчного пузыря и желчных протоков позволяет:
1) устранить гипертензию в желчевыводящей системе при обструкции ее на различных уровнях; 2) вводить в желчный пузырь и желчные протоки лекарственные препараты; 3) производить промывание всей желчевыводящей системы при сочетанных воспалительных заболеваниях.
При обструкции дистального отдела общего желчного протока и наличии желтухи вид антеградного дренирования (чреспузырный и чреспечепочный) не имеет принципиального значения. Лапароскопическое чреснеченочное дренирование желчных протоков показано при желтухе с обструкцией желчевыводящих путей па уровне пузырного протока, при низком уровне обструкции и необходимости длительно производить дренирование желчевыводящей системы у неоперабельных больных. Чреспеченочное дренирование желчного пузыря покачано при остром холе цистите, сочетании острого холецистита и холангита, при котором необходимо местно вводить антибактериальные препараты.
Перспективно одновременное проведение лапароскопического дренирования желчного пузыря и эндоскопической папиллотомии при сочетанных острых заболеваниях желчною пузыря, желчных протоков и ВСД (холецистит, холангит, холедохолитиаз и стеноз БСД), осложненных механической желтухой. Эти операции показаны: 1) липам пожилого возраста с тяжелыми сопутствующими заболеваниями, имеющими высокую степень операционного риска, 2) больным, у которых нежелательно проведение хирургического вмешательства в данный момент (например, женщинам в ближайшем послеродовом периоде).
Применение лапароскопического дренирования желчного пузыря и эндоскопической напиллотомии позволяет либо отложить хирургическое вмешательство и оперировать больных в благоприятных для них условиях, либо вообще избежать хирургического лечения у больных с доброкачественной желтухой. Этого достигают, устраняя причины желтухи (стеноз БСД, холедохолитиаз) и ликвидируя воспалительный процесс в желчном пузыре и желчных протоках путем промывания их растворами антисептиков, которое осуществляют постоянно или дробно в течение суток. Особое значение при злокачественной обструкции общего желчного протока имеет ретроградное внутреннее (эндопротезирован не) и наружное (чрезназальное) дренирование

Варианты эндоскопического дренирования желчевыводящих протоков (схема).
1а - рак общего желчного протока, б - наружное чреспеченочное и чрезназальное дренирование, в - эндопротезирование: Па - рак общего желчного протока, большого сосочка двенадцатиперстной кишки и поджелудочной железы, б - наружное чрезназальное и чреспеченочное дренирование желчного пузыря и желчных протоков, в - холецистостомия, эндопротезирование; П1а - стеноз большого сосочка двенадцатиперстной кишки, холедохолитиаз, холангит, 6 - эндоскопическая папиллотомия, в - чреспеченочное дренирование желчного пузыря и желчных протоков.