4. Нагрузка фельдшера на дому в день:
Число посещений на дому в год
число рабочих дней в году
5. Удельный вес посещений на дому:
Число посещений на дому x 100%
число посещений ФАП + число посещений на дому
6. Удельный вес заболеваний ангиной:
Число случаев ангины x 100%
число всех заболеваний
7. Удельный вес заболеваний гипертонической болезнью:
Число случаев гипертонической болезни x 100%
число всех заболеваний
8. Среднее число патронажных посещений на дому к детям в возрасте до 3 лет:
Число патронажных посещений на дому
число детей до 3-х лет
«Организация медицинской помощи женщинам и детям.»
План:
1. Номенклатура учреждений здравоохранения, оказывающих лечебно – профилактическую помощь женщинам. Структура лечебных учреждений, оказывающих медицинскую помощь женщинам. Задачи, стоящие перед учреждениями, оказывающими медицинскую помощь женщинам.
2. Первичная медицинская документация, используемая в учреждениях оказывающих медицинскую помощь женщинам.
3. Номенклатура учреждений здравоохранения, оказывающих лечебно – профилактическую помощь детям. Структура лечебных учреждений, оказывающих медицинскую помощь детям. Задачи, стоящие перед учреждениями, оказывающими медицинскую помощь детям.
4. Первичная медицинская документация, используемая в учреждениях оказывающих медицинскую помощь детям.
5. Особенности организации работы акушерки по оказанию лечебно – профилактической помощи в условиях ФАПа. Первичная медицинская документация, используемая на ФАПе по оказанию медицинской помощи женщинам и детям. Основные показатели деятельности ФАПа по охране материнства и детства.
Организация медицинской помощи женщинам основывается в целом на тех же принципах, что и другим группам населения, но имеет более ярко выраженную профилактическую направленность.
Учреждения, оказывающие медицинскую помощь женщинам, условно подразделяют на 2 группы: ЛПУ и оздоровительные. Наиболее многочисленная группа – ЛПУ, состоит из амбулаторно-поликлинических и стационарных учреждений.
Номенклатура учреждений здравоохранения, оказывающих лечебно – профилактическую помощь женщинам:
- родильные дома(общего профиля и специализированные);
- женские консультации(самостоятельные, в составе объединенного родильного дома, поликлиники или амбулатории);
- акушерско-гинекологические отделения многопрофильных городских и прочих больниц;
- перинатальные центры;
- смотровые кабинеты поликлиник;
- медико-генетические консультации;
- санатории и др.
Ведущее место в системе акушерско-гинекологической помощи принадлежит женской консультации, которая относится к ЛПУ диспансерного типа, осуществляющему амбулаторно-поликлиническое наблюдение за женщинами во все периоды их жизни.
Работа женской консультации, так же как и других амбулаторно-поликлинических учреждений, строится по участковому принципу. Акушерско-гинекологический участок охватывает примерно 2 терапевтических участка, следовательно, у 1 участкового акушера-гинеколога под наблюдением находится примерно 2000-2500 женщин.
В женской консультации оказываются различные виды лечебно-диагностической помощи, осуществляется социально-правовая консультация. В дальнейшем улучшении акушерско-гинекологической помощи большое значение придается совершенствованию лабораторно-диагностической службы, созданию эндокринологических, иммунологических, биохимических лабораторий, кабинетов функциональной диагностики и лабораторий медицинской генетики.
Решающая роль в сохранении здоровья женщин и детей принадлежит профилактической работе женской консультации. Основные мероприятия должны проводиться в области первичной профилактики, в задачи которой входит наблюдение за женщинами не только в период беременности, но и в течение всей жизни с целью предупреждения заболеваний.
Наряду с первичной профилактикой не меньшее значение имеет вторичная профилактика, предусматривающая раннее выявление за-болеваний, проведение соответствующего лечения и реабилитацию.
Существенную долю профилактической работы участкового акушера-гинеколога занимает наблюдение за женщинами в период беременности и в течение 1,5-2 лет после родов. Главное внимание следует уделять обращению женщин к участковому акушеру-гинекологу в ранние сроки беременности (до 12 нед).
Раннее обращение к врачу позволяет провести полное обследование и принять соответствующие меры при экстрагенитальных заболеваниях или акушерской патологии. Это, в свою очередь, способствует улучшению показателей здоровья и, в частности, снижению перинатальной смертности, частоты рождения недоношенных детей или детей с низкой массой тела.
В связи с относительно высоким распространением гинекологических заболеваний большое значение имеют профилактические осмотры, которые впервые выявляют до 70% различных гинекологических заболеваний. Однако с профилактической целью обращаются не более 30% женщин. Изучение эффективности диспансеризации женщин акушером-гинекологом показало, что в целом своевременность взятия на диспансерный учет не превышает 60%.
Стационарная медицинская помощь женщинам оказывается в акушерско-гинекологических отделениях объединенного родильного дома либо многопрофильной больницы.
Особое внимание должно быть уделено работе приемного отделения. Во-первых, прием гинекологических больных и беременных необходимо проводить раздельно в самостоятельных помещениях, чтобы избежать контактов беременной с различными инфекциями. Во-вторых, прием беременных следует осуществлять в боксах, что также снижает возможность контакта здоровых беременных с заболевшими. Оправдана организация двух родильных отделений: физиологического и обсервационного.
Отделения для новорожденных оборудуют при физиологическом (палаты не больше чем на 4 койки) и обсервационном (палаты на 1-2 койки) родильных отделениях.
Для оказания стационарной гинекологической помощи женщинам организуют гинекологические отделения для оперативного и консервативного лечения.
Женская консультация организуется как самостоятельное лечебнопрофилактическое учреждение муниципального района (городского округа) или как структурное подразделение лечебно-профилактического учреждения (городской, центральной районной больниц) для оказания амбулаторной акушерско-гинекологической помощи женщинам вне беременности, в период беременности и в послеродовом периоде.
Основные задачи женской консультация:
• подготовка женщин к беременности и родам, оказание акушерской помощи во время беременности и в послеродовом периоде;
• оказание амбулаторной помощи женщинам с гинекологическими заболеваниями;
• обеспечение консультирования и услуг по планированию семьи, профилактика абортов, заболеваний, передаваемых половым путем, внедрение современных методов контрацепции;
• оказание акушерско-гинекологической помощи в условиях специализированного приема, дневного стационара;
• оказание социально-правовой помощи в соответствии с законодательством;
• предоставление в региональное отделение Фонда социального страхования РФ отчетов-заявок на получение родовых сертификатов;
• проведение мероприятий по повышению знаний, санитарной культуры населения в области охраны репродуктивного здоровья и др.
Примерная организационная структура женской консультации
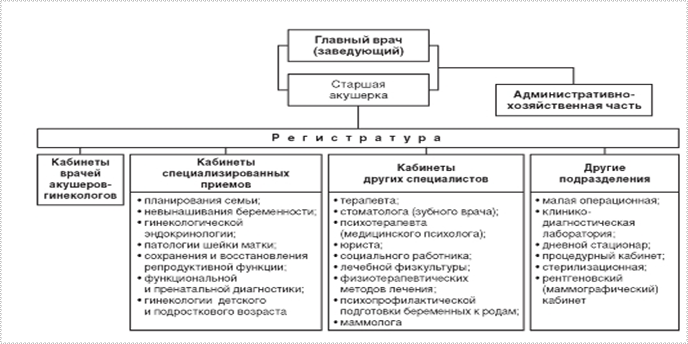
В крупных женских консультациях могут быть организованы дневные стационары для обследования, лечения гинекологических больных и проведения малых гинекологических операций и манипуляций.
С 1 января 2006 г. в рамках национального проекта «Здоровье» началась реализация программы «Родовый сертификат», направленной на решение проблемы сохранения и укрепление здоровья матери и ребенка, повышения качества и доступности оказания медицинской помощи женщинам в период беременности и родов, создание условий для рождения здоровых детей.
Родовый сертификат выдается в женской консультации по месту жительства при сроке беременности начиная с 30 недель (в случае многоплодной беременности - с 28 недель) и более. Обязательное условие выдачи сертификата - постановка на учет и непрерывное наблюдение в этой женской консультации не менее 12 недель. Сертификат выдается на женщину, а не на ребенка, поэтому даже в случае многоплодной беременности сертификат всего один. Женщине, которая во время беременности наблюдалась в женской консультации на платной основе или заключила договор с роддомом об оказании платных услуг, родовой сертификат не может быть выдан. В случае отсутствия регистрации по месту жительства («прописки») женщина может встать на учет в женской консультации того населенного пункта, где фактически проживает. При выдаче сертификата в нем делается отметка о причине отсутствия регистрации. Женщина имеет также возможность выбрать роддом в любом городе по своему желанию. Сертификат выдается независимо от того, совершеннолетняя женщина или нет, работает она или нет.
Родовой сертификат состоит из шести частей: регистрационной (корешок), четырех талонов и собственно сертификата.
Корешок родового сертификата предназначен для подтверждения его выдачи, остается в лечебно-профилактическом учреждении, выдавшем сертификат.
Талон № 1 предназначен для оплаты медицинских услуг, оказанных женской консультацией в период беременности. Передается из консультации в региональное отделение Фонда социального страхования для оплаты.
Талон № 2 используется для оплаты медицинской помощи, оказанной женщинам во время родов в учреждениях родовспоможения. Передается из роддома или родильного отделения в региональное отделение Фонда социального страхования для оплаты.
Талон № 3 состоит из двух частей. Талон № 3-1 родового сертификата предназначен для оплаты учреждениям здравоохранения услуг за первые 6 мес диспансерного наблюдения ребенка. Талон № 3-2 родового сертификата предназначен для оплаты учреждениям здравоохранения услуг за вторые шесть месяцев диспансерного наблюдения ребенка. Талон № 3 передается из детских поликлиник в региональное отделение Фонда социального страхования для оплаты. Родовый сертификат служит подтверждением оказания медицинской помощи женщине в период беременности и родов, а также ребенку в первый год жизни учреждениями здравоохранения. Родовый сертификат (без талонов), где записывается дата рождения, вес, рост младенца, выдается женщине при выписке из родильного дома. К родовому сертификату прилагается Памятка, содержащая информацию о правах и обязанностях женщины в рамках реализации программы «Родовый сертификат».
Ведение родовых сертификатов послужило одним из факторов снижения показателей младенческой, перинатальной, материнской смертности.
Регулирование деторождения осуществляется тремя способами:
1) контрацепция;
2) аборт;
3) стерилизация.
ВОЗ отмечает, что один из компонентов репродуктивного здоровья - наличие у мужчины и женщины права на получение необходимой информации и на доступ к безопасным, эффективным, доступным и приемлемым методам регулирования рождаемости по собственному выбору. Работу по вопросам планирования семьи осуществляют врачи акушеры-гинекологи и акушерки, имеющие специальную подготовку. Специализированный кабинет (прием) по планированию семьи оснащается аудио- и видеотехникой с демонстрацией средств контрацепции, наглядными пособиями, печатными информационными материалами для населения по вопросам планирования семьи и профилактики абортов.
К сожалению, в России аборт остается одним из основных способов регулирования рождаемости. Аборт более чем в 40% случаев остается причиной вторичного бесплодия. В соответствии с действующим законодательством каждая женщина имеет право самостоятельно решать вопрос о материнстве.
Искусственное прерывание беременности проводится
-по желанию женщины при сроке беременности до 12 недель,
-по социальным показаниям - до 22 недель,
-при наличии медицинских показаний и согласия женщины - независимо от срока беременности.
Вопрос о прерывании беременности по социальным показаниям решается комиссией в составе врача акушера-гинеколога, руководителя учреждения (отделения), юриста при наличии заключения о сроке беременности, установленного врачом акушером-гинекологом, соответствующих юридических документов (свидетельство о смерти мужа, о разводе и др.), подтверждающих социальные показания, письменного заявления женщины. При наличии социальных показаний беременной выдается заключение, заверенное подписями членов комиссии и печатью учреждения.
Искусственное прерывание беременности по медицинским показаниям проводится с согласия женщины независимо от срока беременности. Медицинские показания к прерыванию беременности устанавливаются комиссией в составе врача акушера-гинеколога, врача той специальности, к области которой относится заболевание (состояние) беременной, и руководителя учреждения (отделения) здравоохранения. При наличии медицинских показаний беременной выдается заключение с полным клиническим диагнозом, заверенное подписями указанных специалистов и печатью учреждения.
В целях охраны здоровья женщин, снижения числа абортов и смертности от них у нас в стране разрешена хирургическая стерилизация женщин (и мужчин). Хирургическая стерилизация производится по желанию женщины при наличии соответствующих показаний. Имеется большой перечень медицинских и социальных показаний и противопоказаний для проведения хирургической стерилизации, которую нельзя расценивать как оптимальный способ предохранения от беременности.
РОДИЛЬНЫЙ ДОМ
Основное учреждение, оказывающее стационарную акушерско-гинекологическую помощь, - родильный дом. В его задачи входят:
оказание стационарной квалифицированной медицинской помощи женщинам в период беременности, в родах, в послеродовом периоде, при гинекологических заболеваниях, а также оказание квалифицированной медицинской помощи и уход за новорожденными во время пребывания их в родильном доме.
Руководство деятельностью родильного дома осуществляет главный врач, работу среднего и младшего медицинского персонала организует главная медицинская сестра (акушерка).
Примерная организационная структура родильного дома
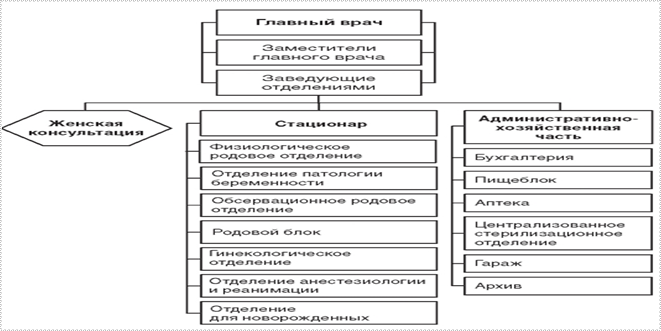
В родильный дом подлежат госпитализации беременные (при наличии медицинских показаний), роженицы, а также родильницы в раннем послеродовом периоде (в течение 24 ч после родов) в случае родов вне лечебного учреждения. При поступлении в родильный дом роженица или родильница направляются в приемно-смотровой блок. Прием женщин в приемно-смотровом блоке ведут врач (в дневные часы - врачи отделений, затем - дежурные врачи) или акушерка, которая при необходимости вызывает врача. В приемно-смотровом блоке целесообразно иметь одну комнату-фильтр и две смотровые комнаты. Одна смотровая комната предусмотрена для приема женщин в физиологическое родовое отделение, другая - в обсервационное.
В результате сбора анамнеза, осмотра, знакомства с документами в комнате-фильтре женщин разделяют на два потока: с нормальным течением беременности, которых направляют в физиологическое родовое отделение, и представляющих эпидемическую опасность для окружающих, которых направляют в обсервационное родовое отделение.
Кроме того, в обсервационное отделение направляются женщины при отсутствии обменной карты, а также родильницы в раннем послеродовом периоде в случае родов вне лечебного учреждения.
Центральным подразделением родильного дома служит родовой
блок, который включает в себя:
-предродовые палаты,
-родовой зал,
-палату интенсивной терапии,
-детскую комнату,
-операционные,
-санитарные помещения.
В обсервационное родовое отделение помещают: больных женщин, имеющих здорового ребенка, здоровых женщин, имеющих больного ребенка, а также больных женщин, имеющих больного ребенка.
С целью снижения перинатальной смертности, организации постоянного наблюдения за новорожденными в родовспомогательных учреждениях создаются специальные палаты интенсивной терапии и реанимации новорожденных. Создание таких палат в родильных домах мощностью 80 коек обязательно. При меньшей мощности роддома организуются посты интенсивной терапии.
Выписка осуществляется через специальные выписные комнаты, которые должны быть раздельные для родильниц из физиологического и обсервационного отделений.
Отделения патологии беременности организуются в крупных родильных домах с мощностью 100 коек и более.
В отделение патологии беременности госпитализируют:
-женщин с экстрагенитальными заболеваниями,
-осложнениями беременности (угроза прерывания),
-с неправильным положением плода,
-с отягощенным акушерским анамнезом.
В отделении работают: акушеры-гинекологи, терапевты родильного дома, акушерки и другой медицинский персонал.
Планировка отделения патологии беременности должна предусматривать полную изоляцию его от других отделений, возможность транспортировки беременных в физиологическое и обсервационное отделения (минуя другие отделения), а также выход для беременных из отделения на улицу.
В структуре отделения необходимо предусмотреть:
-кабинет функциональной диагностики с современным оборудованием (в основном кардиологическим),
-смотровую,
-малую операционную,
-кабинет физиопсихопрофилактической подготовки к родам,
-крытые веранды или залы для прогулок беременных.
Из отделения патологии беременности женщин могут перевести в связи с улучшением состояния под наблюдение женской консультации, а также для родоразрешения в физиологическое или обсервационное отделение. Перевод женщин в одно из этих отделений осуществляется обязательно через приемно-смотровой блок, где им проводят полную санитарную обработку.
Гинекологические отделения родильных домов бывают трех профилей:
1) для госпитализации больных, нуждающихся в оперативном лечении;
2) для больных, нуждающихся в консервативном лечении;
3) для прерывания беременности (абортное).
В структуру отделения должно входить:
-свой приемно-смотровой блок,
-перевязочная,
-манипуляционная,
-малая и большая операционные,
-физиотерапевтический кабинет,
-палата интенсивной терапии,
-комната для выписки.
Кроме того, для диагностики и лечения гинекологических больных используют другие лечебно-диагностические подразделения родильного дома: лабораторию, кабинет функциональной диагностики, рентгеновский кабинет и др.
В целом, работа гинекологического отделения во многом схожа с деятельностью обычного отделения многопрофильной больницы.
В последние годы отделения для искусственного прерывания беременности стараются выводить из акушерских стационаров, организуя их в структуре гинекологических отделений на базе многопрофильных больниц или дневных стационаров.
ПЕРИНАТАЛЬНЫЙ ЦЕНТР
Снижение показателей материнской и младенческой смертности представляет собой одну из стратегических задач политики государства в сфере охраны здоровья матери и ребенка. Для решения поставленной задачи необходимо создание на федеральном и региональных уровнях сети перинатальных центров, призванных оказывать специализированную, в том числе высокотехнологичную, медицинскую помощь беременным, роженицам, родильницам и новорожденным с использованием ресурсоемких технологий. При этом недостаточно оснастить перинатальные центры современным медицинским оборудованием. Необходимо, прежде всего, решить задачу повышения качества профессиональной подготовки работающих в этих центрах медицинских кадров (акушеров-гинекологов, анестезиологов-реаниматологов, неонатологов, педиатров, специалистов среднего звена).
С учетом современных требований, стоящих перед службой материнства и детства, основные задачи перинатальных центров следующие:
• оказание консультативно-диагностической, лечебной и реабилитационной помощи преимущественно наиболее тяжелому контингенту беременных, рожениц, родильниц, новорожденных;
• осуществление профилактики отдаленных последствий перинатальной патологии у детей (ретинопатии недоношенных, тугоухости с детства, детского церебрального паралича и др.);
• выполнение комплекса реабилитационных мероприятий и восстановительной терапии, медико-психологической и социальноправовой помощи женщинам и детям раннего возраста;
• осуществление статистического мониторинга и анализа младенческой, перинатальной, материнской смертности;
• организация информационного обеспечения населения и специалистов по вопросам перинатальной помощи, охраны репродуктивного здоровья и безопасного материнства.
2. Первичная медицинская документация, используемая в учреждениях оказывающих медицинскую помощь женщинам.
Особенности анализа медицинской деятельности женских консультаций
Помимо общих для всех АПУ форм первичной учетной медицинской документации, в женских консультациях заполняют:
• индивидуальную карту беременной и родильницы (ф. 111/у);
• медицинскую карту прерывания беременности (ф. 003-1/у);
• обменную карту родильного дома, родильного отделения
больницы (ф. 113/у);
• журнал записи родовспоможений на дому (ф. 032/у);
• врачебное заключение о переводе беременной на другую ра-
боту (ф. 084/у) и др.
Деятельность женских консультаций имеет свои особенности, для выявления которых используются следующие статистические показатели:
• показатель раннего охвата беременных диспансерным наблюдением;
• показатели охвата беременных диагностическими исследованиями;
• показатели охвата женщин различными видами контрацепции;
• показатель частоты абортов у женщин фертильного возраста.
Показатель раннего охвата беременных диспансерным наблюдением характеризует уровень профилактической работы женских консультаций, а также санитарную культуру и медицинскую активность женщин. В Российской Федерации этот показатель составил 78,9%. При высоком уровне мотивации женщины на рождение здорового ребенка и хорошо поставленной диспансерной работе значение этого показателя должно приближаться к 100%.
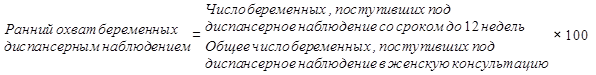
Показатели охвата беременных диагностическими исследованиями
К этой группе относятся показатели, характеризующие удельный вес беременных, обследованных на:
-реакцию Вассермана,
-резус-принадлежность,
-3-кратное ультразвуковое исследование,
-на альфа-фето протеин (αФП),
-хорионический гонадотропин человека (ХГЧ),
-инфекции, передающиеся половым путем.
Своевременный и полный охват беременных этими видами диагностических исследований позволяет избежать многих тяжелых осложнений течения беременности и тем самым создать условия для рождения здорового ребенка, поэтому значения показателей охвата беременных отдельными видами диагностических исследований должны приближаться к 100%.
Показатели охвата женщин различными видами контрацепции
Работа женской консультации по охране репродуктивного здоровья женщин, реализации мер по планированию семьи оценивается, в частности,
-показателями охвата женщин гормональной контрацепцией и -внутриматочными спиралями.
Значения этих показателей имеют обратную связь с показателем частоты абортов.
Показатель частоты абортов у женщин фертильного возраста
характеризует работу женских консультаций по планированию семьи и предупреждению нежелательных беременностей.
Однако вызывает беспокойство большое число абортов у девушек в возрасте 15-19 лет: их доля в общем числе женщин, сделавших аборт, составляет около 9%. У девочек в возрасте до 15 лет в Российской Федерации ежегодно производится более 800 абортов.
Особенности анализа медицинской деятельности родильных домов
В родильных домах ведут общие для всех больничных учреждений формы первичной учетной медицинской документации, кроме того есть и специальные формы, к ним относятся:
• журнал учета приема беременных, рожениц и родильниц,
ф. 002/у.
• медицинская карта прерывания беременности, ф. 003-1/у.
• история родов, ф. 096/у.
• история развития новорожденного, ф. 097/у.
• медицинское свидетельство о рождении, ф. 103/у-98.
• медицинское свидетельство о перинатальной смерти, ф. 106-
2/у-98 и др.
Для анализа деятельности родильных домов используются показатели, характеризующие работу всех больничных учреждений (показатели использования коечного фонда, качества стационарной помощи и др.). В то же время с учетом особенностей работы родильных домов применяется целый ряд специальных статистических показателей:
• показатель удельного веса физиологических родов;
• показатель частоты применения кесарева сечения в родах;
• показатели частоты оперативных пособий при родах;
• показатель частоты осложнений в родах;
• показатель частоты осложнений в послеродовом периоде;
• показатель перинатальной смертности.
Показатель удельного веса физиологических родов характеризует социально-экономические условия, образ жизни, состояние здоровья женщин, уровень диспансерного наблюдения беременных. Значение этого показателя в последние годы в Российской Федерации составляет 30%. Соответственно доля патологических родов - 70%, основные причины которых: аномалии родовой деятельности, внутриутробная гипоксия, аномалии положения и предлежания плода, аномалии костей таза и мягких тканей родовых путей.
Рассчитывают по формуле:
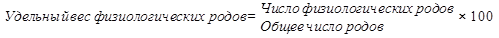
Рост показателя частоты применения кесарева сечения в родах до определенного предела (170-180 ‰) имеет положительное прогностическое значение для снижения перинатальной смертности, но превышение этого уровня увеличивает риск материнской смертности. Для снижения этого показателя до оптимальных значений необходимо шире использовать современные перинатальные технологии подготовки и ведения родов.
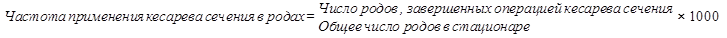
Показатели частоты оперативных пособий при родах характеризуют качественную сторону деятельности акушерско-гинекологической службы и рассчитываются как отношение числа оперативных пособий при родах (наложение щипцов, вакуум-экстракция, ручное отделение последа и др.) к общему числу родов в стационаре и выражается в промилле (‰).
Рассчитывают по формуле, ‰:

Показатель частоты осложнений в родах (разрывы промежности, сепсис, нарушения родовой деятельности) характеризует особенности течения беременности, размеры плода, уровень квалификации акушеров-гинекологов (акушерок) и др.

Показатель частоты осложнений в послеродовом периоде характеризует состояние здоровья женщин, особенности течения родов, санитарно-эпидемиологическое состояние родильных домов и др.
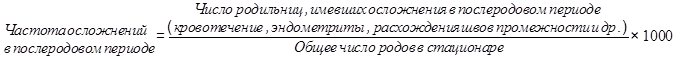
3. Номенклатура учреждений здравоохранения, оказывающих лечебно – профилактическую помощь детям. Структура лечебных учреждений, оказывающих медицинскую помощь детям. Задачи, стоящие перед учреждениями, оказывающими медицинскую помощь детям.
Номенклатура учреждений здравоохранения, оказывающих лечебно – профилактическую помощь детям:
- детские городские больницы;
- детские областные больницы;
- специализированные детские больницы(инфекционные, психиатрические и др.)
- дневные стационары,
- детские консультативно- диагностические центры;
- центры перинатологии;
- диспансеры;
- детские городские поликлиники;
- детские стоматологические поликлиники;
- дома ребенка;
- родильные дома;
- детские бальнеологические и грязелечебницы;
- детские санатории;
- специализированные санаторные лагеря круглогодичного действия;
- детские отделения стационаров и поликлиник общего профиля;
- детские клиники ВУЗов и др.
Основной объем первичной лечебно-профилактической помощи детям выполняют детские городские поликлиники
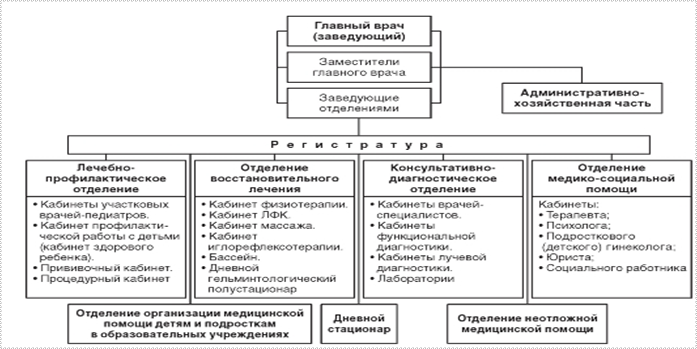
ГОРОДСКАЯ ПОЛИКЛИНИКА ДЛЯ ДЕТЕЙ
Детская городская поликлиника - это ведущее амбулаторно-поликлиническое учреждение по оказанию медицинской помощи детям от рождения и до 17 лет включительно. Детская поликлиника может быть самостоятельным учреждением, а может являться структурным подразделением детской областной (краевой, республиканской, окружной) и центральной районной больниц. В настоящее время часть детских поликлиник реорганизованы в отделения городских поликлиник, оказывающих помощь как взрослому населению, так и детям.
Основные задачи детской поликлиники:
• организация диспансеризации детского населения, включая комплекс профилактических мероприятий;
• оказание квалифицированной лечебно-профилактической помощи детям в поликлинике и на дому;
• направление при необходимости детей на лечение в стационары больниц, санатории, специализированные детские ясли-сады, учреждения детского отдыха и др.;
• организация лечебно-профилактической работы в детских образовательных учреждениях;
• проведение комплекса противоэпидемиологических мероприятий (совместно со специалистами Роспотребнадзора);
• обеспечение правовой защиты детей.
Структура и организация работы детской поликлиники построены с учетом противоэпидемического режима.
Примерная организационная структура детской городской поликлиники
Детская поликлиника, так же как и поликлиника для взрослых, работает по участковому принципу. Педиатрические участки организуются из расчета 800 детей в возрасте от 0 до 17 лет включительно на один участок. С учетом большого объема профилактической работы в детской поликлинике, в отличие от других АПУ, на каждый педиатрический участок выделяется 1,5 должности медицинской сестры участковой, которая выполняет функции непосредственного помощника врача-педиатра участкового.
Профилактическая направленность и диспансеризация являются ведущими в деятельности детских поликлиник. Важнейшее звено диспансеризации детского населения - медицинские осмотры.
Особенность работы детской поликлиники состоит в том, что все больные дети с острыми заболеваниями наблюдаются участковой службой на дому. В поликлинике проводится прием здоровых детей, больных, страдающих хроническими заболеваниями, а также повторных с инфекционными заболеваниями -без острых явлений.
Большое значение в деятельности детской поликлиники имеет прививочная работа. Сроки проведения вакцинации определены Национальным календарем профилактических прививок.
Профилактические прививки проводятся детям в прививочных кабинетах при детских поликлиниках. Детям, посещающим образовательные учреждения, прививки делаются в этих учреждениях. Категорически запрещается делать прививки на дому.
О дне проведения предстоящих профилактических прививок детям, посещающим дошкольные образовательные учреждения и школы, необходимо заранее оповещать родителей. Всех детей в день прививки обследуют врачи с учетом анамнестических данных и термометрии. Детям, имеющим относительные противопоказания, прививки должны проводиться по индивидуальной схеме, согласно рекомендациям соответствующих специалистов.
В отличие от поликлиники для взрослых, в структуру детской поликлиники входят отделение организации медицинской помощи детям и подросткам в образовательных учреждениях и отделение медико-социальной помощи.
Отделение организации медицинской помощи детям и подросткам в образовательных учреждениях обеспечивает организацию лечебнопрофилактической работы среди детей и подростков в образовательных учреждениях общего и коррекционного типа, интернатных и учреждениях начального и среднего профессионального образования, кроме того, осуществляет взаимодействие с военкоматами по постановке подростков на первичный воинский учет и подготовку к призыву в армию, обеспечивает работу по врачебно-профессиональному консультированию и профориентации.
Для обеспечения работы в образовательных учреждениях предусмотрено выделение должностей врачей-педиатров из расчета одна должность на:
• 180-200 детей в детских яслях (ясельных группах детских яслейсадов);
• 600 детей детских садов (соответствующих групп в детских ясляхсадах);
• 1200 учащихся учреждений школьного, начального и среднего профессионального образования.
Кроме того, в отделении предусмотрены должности медицинских сестер или фельдшеров из расчета одна должность на 100 детей детских садов и 600 учащихся образовательных учреждений.
Отделение медико-социальной помощи осуществляет медикопсихологическую помощь, гигиеническое воспитание и правовую помощь детям. Его основные задачи:
• медико-социальный патронаж в семьях, выявление в них лиц, имеющих факторы риска и нуждающихся в медико-социальной защите и поддержке;
• гигиеническое (включая половое) воспитание, обеспечение мероприятий по подготовке молодежи к предстоящей семейной жизни, ориентации на здоровую семью;
• санитарно-просветительная работа, направленная на формирование потребности в здоровом образе жизни, отказ от так называемых саморазрушающих форм поведения (табакокурение, злоупотребление алкоголем, наркомания, токсикомания, ранняя сексуальная активность, правонарушения несовершеннолетних, бродяжничество и т.п.).
ГОРОДСКАЯ БОЛЬНИЦА ДЛЯ ДЕТЕЙ
Организация работы детской городской больницы имеет много общего с работой стационара для взрослых, но имеются и свои отличия.
Больные дети, как и взрослые, поступают в стационар детской больницы по направлению врачей детских поликлиник, при доставке бригадами скорой медицинской помощи, переводом из других медицинских учреждений, «самотеком».
Структура детской больницы формируется в зависимости от потребности детского населения в стационарной помощи и включает в себя приемное отделение, профильные стационарные отделения (педиатрическое, хирургическое, инфекционное и др.), лабораторию, отделения рентгенологической, эндоскопической, ультразвуковой, функциональной диагностики и др.
Приемное отделение и стационары детской больницы должны быть боксированы. Боксы должны составлять 3-5% общего числа коечного фонда больницы. В небольших больницах при отсутствии боксов для приема детей должно быть предусмотрено не менее 2-3 изолированных смотровых кабинетов и 1-2 санпропускников.
Отд