Наполнение пульса зависит от величины сердечного выброса, массы циркулирующей крови и проходимости артерий. В норме пульсовая волна средней амплитуды, что обозначается как пульс удовлетворительного наполнения. Пульс повышенного наполнения (полный пульс — pulsus plenus) бывает у больных артериальной гипертензией и тиреотоксикозом. Сочетание быстрого нарастания и внезапного спада пульсовой волны с высокой ее амплитудой характеризуют как скорый и высокий пульс (p. celer et altos). Такой пульс, иногда еще называемый «подскакивающим», наблюдается при недостаточности аортального клапана. Пульс малого наполнения (пустой пульс — p. inanis seu vacuus) свидетельствует о снижении сердечного выброса, например, вследствие острой сердечной и сосудистой недостаточности, митрального и аортального стеноза, пароксизмальной тахикардии, мерцательной аритмии. У больных выраженным стенозом устья аорты иногда отмечаются замедленный подъем пульсовой волны, ее растянутость во времени и низкая амплитуда (p. tardus). При общем снижении тонуса периферических артерий у больных с тяжелыми инфекционными заболеваниями может пальпироваться так называемый расщепленный пульс (p. dicroticus), который воспринимается как сдвоенный удар ввиду наличия дополнительного пульсового толчка в период снижения основной пульсовой волны.
Следующие друг за другом пульсовые волны в норме не отличаются по наполнению. В этом случае говорят о равномерном пульсе (eurhytnmia). Чередование пульсовых волн малой и нормальной амплитуды называется альтернирующим пульсом (p. alternans). Он наблюдается при тяжелых поражениях сердечной мышцы, обычно указывая на неблагоприятный исход заболевания. Резкое снижение наполнения пульса во время глубокого вдоха (парадоксальный пульс — p. paradoxus) отмечается при таких патологических состояниях, как выпотной (экссудативный) и констриктивный перикардит, эмфизема легких, плевральный выпот, пневмоторакс, опухоль средостения.
В норме на обеих руках пульсовые волны одинаковы по наполнению (одинаковый пульс — p. aequalis) и появляются одновременно (синхронный пульс). Снижение наполнения пульса на одной из лучевых артерий (неодинаковый пульс — p. differens) может наблюдаться при аномалии развития или более глубоком расположении соответствующей лучевой артерии либо при нарушении проходимости проксимальных магистральных сосудов, например, вследствие неспецифического аортоартериита (болезнь Такаясу), облитерирую-щего эндартериита, тромбоэмболии или выраженного атеросклероза. Снижение наполнения пульса на левой лучевой артерии, иногда выявляемое у больных митральным стенозом, вызвано сдавлением левой подключичной артерии ушком расширенного левого предсердия (симптом Попова). Сдавление одной из подключичных артерий может быть вызвано также опухолью средостения, аневризмой аорты и др. При крупной аневризме по ходу магистральной артерии верхней конечности происходит запаздывание пульсовой волны на стороне поражения (асинхронный пульс). Неодинаковость и асинхронность пульса лучше выявляются при пальпации лучевых артерий на поднятых кверху руках больного.
Пульсовые волны в норме следуют друг за другом через равные промежутки времени. В этом случае говорят о ритмичном пульсе (p. regularis). Аритмичный пульс (p. irregularis) определяется при наличии у больного экстрасистолии, мерцания или трепетания предсердий, а также при некоторых формах нарушений сердечной проводимости. При желудочковой экстрасистолической аритмии на фоне регулярного пульса появляются отдельные преждевременные пульсовые волны малого наполнения с последующей более длинной паузой. При мерцательной аритмии отмечаются полная неправильность интервалов между пульсовыми волнами и неодинаковая их амплитуда. В то же время альтернирующий пульс обычно ритмичен.
Частота пульса у здорового взрослого колеблется от 60 до 80 в минуту. У новорожденных частота пульса составляет 130—140 в минуту, в течение первого года жизни она снижается до 115, к 5 годам — до 100, а к 10 годам — до 80—85. При глубоком вдохе пульс незначительно учащается, а при выдохе становится более редким. При горизонтальном положении тела частота пульса на 10—20 в минуту реже, чем в вертикальном. Учащение пульса называется тахикардией (p. frequens), а урежение — брадикардией (p. rams).
Тахикардия может быть обусловлена сердечной и сосудистой недостаточностью, гипертиреозом, анемией, лихорадкой, повышением активности симпатической нервной системы, физическим и эмоциональным напряжением, употреблением крепкого чая или кофе. При лихорадке повышение температуры тела на 1 °С обычно вызывает учащение пульса на 8—10 в минуту. Более выраженное учащение пульса у лихорадящих больных указывает на вовлечение в патологический процесс сердечно-сосудистой системы. Частота пульса более 140 в минуту наблюдается при пароксизмальной тахикардии, мерцании и трепетании предсердий. У больных с частым и аритмичным пульсом необходимо с помощью ассистента одновременно аус-культативно определить также число сердечных сокращений. Более частые по сравнению с пульсом сердечные сокращения свидетельствуют о наличии дефицита пульса (p. deficiens), который является характерным признаком мерцательной аритмии, но может встречаться иногда и при частой экстрасистолии.
Брадикардия наблюдается при гипотиреозе, увеличении внутричерепного давления, повышении тонуса блуждающего нерва, однако нередко бывает и у здоровых, особенно у спортсменов. Частота пульса менее 40 в минуту чаще всего встречается при слабости синусового узла, полной атриовентрикулярной блокаде или идиовентрикулярном ритме.
Напряжение пульса зависит от сосудистого тонуса и уровня артериального давления. При нормальном напряжении пульса для прекращения кровотока в лучевой артерии требуется давление умеренной силы. Однако ощущение нормы при исследовании напряжения пульса, так же как и при определении его наполнения, является сугубо субъективным и зависит от опыта врача. При повышенном напряжении пульса его называют твердым, пульсом (p. durus), при пониженном — мягким (p. mollis). Обычно твердый пульс сочетается с повышенным его наполнением — большой пульс (p. magnus), а мягкий — с пониженным наполнением — малый пульс (p. parvus). У больных с острой сосудистой недостаточностью (коллапс, шок) и при пароксизмальной тахикардии пульс очень частый, чрезвычайно малого наполнения и напряжения. Такой пульс едва прощупывается и называется нитевидным (p. ffliformis), поскольку во время пальпации артерии возникает ощущение как бы протягивания нити между пальцами.
Сосудистая стенка вне пульсовой волны в норме, как правило, не пальпируется. Иногда ее удается прощупать в виде твердого извилистого неравномерно утолщенного тяжа, что свидетельствует о кальцинозе артерии и наблюдается при распространенном атеросклерозе. В случае выраженного кальциноза артерию полностью пережать до исчезновения пульса не удается («проволочный пульс»).
Пальпация прекордиальной области позволяет определить свойства верхушечного толчка, а также обнаружить невидимые при осмотре сердечный толчок, ретростернальную, эпигастральную и другие патологические пульсации. Кроме того, можно выявить феномен так называемого кошачьего мурлыканья в виде локальной вибрации грудной стенки, наподобие дрожания тела мурлыкающей кошки Этот феномен характерен для некоторых пороков сердца и может определяться как в систолу, так и в диастолу Он представляет собой пальпаторныи эквивалент низкочастотной составляющей сердечного шума, возникающего при прохождении крови через суженное отверстие В ряде случаев в прекордиальной- области удается выявить и пальпаторньш эквивалент шума трения перикарда Последовательно ощупывают область верхушечного толчка, поверхность грудной клетки, расположенную у левого края тела грудины, и рукоятку грудины с прилегающими к ней с обеих сторон участками грудной стенки. После этого пальпируют яремную ямку и эпигастральную область. При пальпации верхушечного (левожелудочкового) толчка врач кладет правую ладонь плашмя в поперечном направлении на прекор-диальную область таким образом, чтобы основание ладони лежало на грудине, а указательный, средний и безымянный пальцы расположились соответственно в четвертом, пятом и шестом межреберьях, причем концевые фаланги пальцев должны находиться на левой срединно-ключичной линии. Ощупывают межреберья слегка надавливая на них пальцами (рис. 23, а). Если верхушечный толчок не
не обнаружен, постепенно смещают пальцы по межреберьям в латеральном направлении При исследовании верхушечного толчка у женщины врач, если в этом есть необходимость, предварительно просит ее поднять левую молочную железу В случае выявления толчкообразных движений верхушки сердца сомкнутые кончики указательного, среднего и безымянного пальцев располагают вдоль пульсирующего участка межреберья (рис. 23, б) и определяют свойства верхушечного толчка высоту, силу, ширину, локализацию и синхронность с пульсом на лучевой артерии. Высоту верхушечного толчка определяют по амплитуде вызываемых им колебаний межреберья, силу (резистентность) —подавлению, оказываемому верхушкой сердца на пальпирующие пальцы, а ширину — по расстоянию между наружным и внутренним краями зоны пульсации. Путем подсчета ребер определяют межреберье, в котором пальпируется верхушечный толчок, и измеряют расстояние от наружного края пульсирующего участка до левой срединно-ключичной линии. Кроме того, необходимо определить степень смещаемости верхушечного толчка в положениях больного на правом и левом боку.
В норме, если верхушечный толчок пальпируется, он невысокий, умеренной силы, шириной не более 2 см, расположен в пятом межреберье на 1,5—2 см кнутри (медиалънее) от левой срединно-ключичной линии и совпадает во времени с пульсом на лучевой артерии. Локализация верхушечного толчка в основном соответствует левой границе сердца. В положении больного лежа на левом боку верхушечный толчок смещается в латеральном направлении (кнаружи) на 3—4 см, а в положении лежа на правом боку — в медиальном (кнутри) на 1,5—2 см.
При дилатации левого желудочка верхушечный толчок смещается кнаружи (влево, латерально), становится более широким, разлитым. При выраженной гипертрофии левого желудочка, например при аортальном стенозе, верхушечный толчок высокий («куполообразный»), резистентный, нередко смещен не только кнаружи, но и вниз в шестое или даже седьмое межреберье и иногда определяется более чем в одном межреберном промежутке. Верхушечный толчок может быть смещен кнаружи также при выраженной гипертрофии правого желудочка и при патологических процессах, вызывающих смещение средостения влево (скопление большого количества жидкости или воздуха в правой плевральной полости, ателектаз или рубцовое сморщивание левого легкого). При значительном повышении внутрибрюшного давления (асцит, ожирение, метеоризм) верхушечный толчок смещается на одно межреберье вверх и несколько кнаружи, а при эмфиземе легких и висцероптозе — вниз и кнутри. У больных, страдающих слипчивым медиастиноперикардитом, отмечается так называемый парадоксальный, или «отрицательный», верхушечный толчок, который не совпадает с пульсом: выпячивание межреберного промежутка происходит в диастолу, а втяжение — в систолу.
У больных стенозом левого атриовентрикулярного отверстия при ощупывании области верхушечного толчка иногда удается определить совпадающий с диастолой феномен «кошачьего мурлыканья» (диа-столическое дрожание) — пальпаторный эквивалент характерного для данного порока диастолического шума.

|
| Рис. 24. Выявление сердечного толчка (а) и cистолического дрожания над аортой и легочной артерией (б) |
Для выявления сердечного (правожелудочкового) толчка ладонь правой руки кладут продольно на грудную клетку между левым краем грудины и левым соском (молочной железой). При этом концевые фаланги указательного, среднего и безымянного пальцев должны находиться в третьем межреберье. Кисть при ощупывании слегка прижимают к грудной стенке (рис. 24, а). При наличии сердечного толчка в области четвертого—пятого межреберных промежутков будут определяться ритмичные, синхронные с пульсом колебания. В норме сердечный толчок не определяется. Наличие его.свидетельствует о гипертрофии и дилатации правого желудочка, что чаще всего наблюдается при митральных пороках и так называемом легочном сердце.
При пальпации в третьем—четвертом межреберьях у левого края грудины возможны и другие пальпаторные феномены, например, систолическое дрожание у больных, страдающих дефектом межжелудочковой перегородки. Кроме того, в этой же области при сухом (фибринозном) перикардите иногда обнаруживается пальпаторный эквивалент шума трения перикарда в виде своеобразного царапанья, усиливающегося при надавливании ладонью на грудную стенку и наклоне туловища вперед в положении сидя.
С целью выявления систолического дрожания на крупных сосудах ладонь кладут в поперечном направлении на верхнюю часть грудины непосредственно ниже яремной вырезки. Ощупывают рукоятку грудины и прилегающие к ней с обеих сторон участки грудной клетки (рис. 24, б). При стенозе устья аорты систолическое дрожание определяется на рукоятке грудины или справа от нее, а при стенозе легочной артерии и незаращении артериального (боталлова) протока — слева от грудины. Наряду с этими феноменами во втором межреберье справа от грудины можно обнаружить пульсацию аневризмы восходящей части аорты, а на рукоятке грудины — пальпаторный эквивалент шума трения перикарда.

|
Для пальпаторного определения загрудинной (ретростерналъной) пульсации ладонь правой руки кладут продольно на грудину, заводят концевую фалангу среднего пальца в яремную ямку и ощупывают ее (рис. 25). Больной при этом должен слегка опустить голову и приподнять плечи. При наличии загрудинной пульсации аорты в яремной ямке пальпируются синхронные с пульсом ритмичные толчки в направлении снизу вверх. Загрудинная пульсация наиболее выражена при аневризме дуги аорты
или ее атеросклеротическом поражении, а также при артериальной гипертензии и недостаточности аортального клапана. Кроме того, загрудинная пульсация, вызванная усиленным сердечным выбросом, нередка при тиреотоксикозе и нейроциркуляторной дистонии.

Рис 26 Выявление эпигастральной пульсации
При исследовании эпигастралъной пульсации ладонь кладут продольно на живот таким образом, чтобы концы пальцев лежали в подложечной области непосредственно под мечевидным отростком грудины. Левой рукой врач придерживает спину больного. Слегка надавливая на переднюю брюшную стенку правой рукой и смещая ее кверху, заводит кончики пальцев под мечевидный отросток и пытается нащупать пульсацию (рис. 26). В случае, если эпигастральная пульсация пальпируется, врач отмечает ее преимущественную локализацию, направление пульсаторных ударов, а также сравнивает степень выраженности пульсации на вдохе и выдохе.
В норме эпигастральная пульсация обычно отсутствует. Наиболее частой причиной ее появления бывают усиленные пульсаторные колебания брюшного отдела аорты, в частности при ее аневризме или атеросклерозе, недостаточности аортального клапана, а также при состояниях, сопровождающихся усиленным сердечным выбросом. Пульсация аорты определяется ниже мечевидного отростка и левее срединной линии, расположена продольно и ощущается в виде мощных пульсаторных подъемов в направлении сзади наперед, которые при глубоком вдохе ослабевают. Эпигастральную пульсацию могут вызывать также гипертрофия и дилатация правого желудочка. Пульсация при этом иного характера: определяется на более ограниченном участке непосредственно под мечевидным отростком, имеет направление сверху вниз и усиливается при глубоком вдохе. Еще одна разновидность эпигастральной пульсации наблюдается у больных с недостаточностью трехстворчатого клапана. У них пульсирует значительно увеличенная печень, ритмично набухающая во всех направлениях синхронно с сердечными сокращениями. Такая экспансивная пульсация печени хорошо уловима, если поставить на эпигастральную область перпендикулярно брюшной стенке кончики двух вы-
прямленных и сомкнутых пальцев Независимо от того, в каком направлении поставлены пальцы (в продольном или поперечном), расстояние между ними в период систолы будет увеличиваться, а во время диастолы — уменьшаться Этот феномен наиболее демонстративен справа от срединной линии. Он объясняется обратным током крови в период систолы из правого желудочка в нижнюю полую вену, не имеющую клапанов. Если увеличенная печень пульсирует только в одном направлении, значит, это передаточные колебания, обусловленные сокращениями сердца или пульсацией аорты.
Пальпация периферических артерий позволяет выявить нарушения их проходимости. Одновременно пальпируют обе одноименные артерии. Для этого кончики указательного, среднего и безымянного пальцев располагают параллельно ходу артерии в месте ее типичной локализации. Прежде всего сравнивают наполнение пульса с обеих сторон, затем определяют состояние сосудистой стенки, наличие болезненности и воспалительных изменений кожи над сосудом. Вначале ощупывают височные артерии и периферические артерии дистальных отделов конечностей. В случае снижения наполнения или отсутствия пульса на какой-либо из артерий последовательно пальпируют на протяжении соответствующие артерии более крупного калибра с целью обнаружения уровня нарушения артериальной проходимости: а) височную артерию (a. temporalis) пальпируют в височной области (рис. 27, а), общую сонную артерию (a. carotis communis) — у внутреннего края кивательной мышцы на уровне верхнего края щитовидного хряща (рис. 27, б) либо возле угла нижней челюсти; б) лучевую артерию


Рис 27 Пальпация височных (а) и сонной (б) артерий
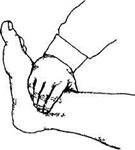
(a radiahs) пальпируют в месте пальпации пульса, плечевую артерию (a brachiahs) — в медиальной борозде двуглавой мышцы плеча непосредственно над локтевой ямкой при выпрямленной руке (рис 28, а), подмышечную артерию (a axillans) — в подмышечной ямке на головке плечевой кости при отведенной до горизонтального уровня руке (рис 28, б), подключичную артерию (a subclavia) — непосредственно над ключицей у наружного края кивательной мышцы (рис 28, в) либо в латеральном отделе подключичной ямки, в) заднюю большеберцовую артерию (a tibialas posterior) пальпируют вдоль заднего края медиальной лодыжки (рис 29, а), артерию тыла стопы (а dorsahs pedis) — на тыльной поверхности стопы в проксимальной части I межплюсневого промежутка (рис 29, б), подколенную артерию (а рорЬ-tea) — в медиальной половине подколенной ямки в положении лежа на животе с согнутыми под прямым углом в коленных суставах
ногами (рис 29, в), бедренную артерию (a femorahs) — непосредственно ниже середины паховой складки при выпрямленном и слегка ротированном кнаружи бедре (рис 29, г)



Рис 28 Пальпация плечевой (а), подмышечной (б) и подключичной (в)
Артерии