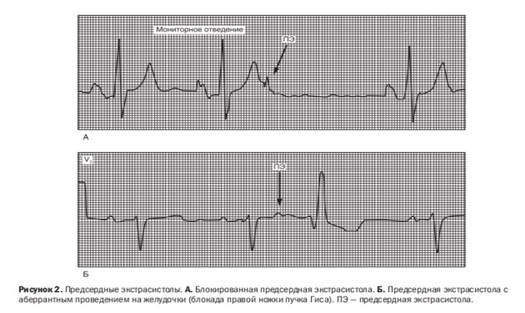
Блокированная ЭС - если импульс от НЖЭ, попадая в рефрактерный период АВ-соединения, блокируется и не проводится на желудочки;
Аберрантные ЭС - преждевременный предсердный импульс, достигающий одну из ножек пучка Гиса в состоянии рефрактерности, приводит к формированию
электрокардиографической картины аберрантного проведения с соответствующей деформацией и расширением комплекса QRS.
Неполная компенсаторная пауза – если интервал между пред и постэкстрасистолическим комплексом синусовым комплексом меньше, чем на 2 интервала R – R;
Полная компенсаторная пауза – если интервал между пред и постэкстрасистолическим синусовым комплексом составляет 2 интервала R -R/
НЖЭ так же может сопровождаться блокадой правой или левой ножки пучка Гиса (чаще правой ножки)
- ХМ – ЭКГ
ЛЕЧЕНИЕ^
- бессимптомное течение НЖЭ не требует лечения;
- при НЖЭ на фоне болезни сердца или внесердечного заболевания необходима терапия основного заболевания;
- препаратом выбора являются кардиоселективные БАБ пролонгированного действия:
1. Бисопролол 2.5 мг – 20 мг 1 р/сут длительно;
2. Метопролол 12.5 – 200 мг/сут (метопролола тартрат – 3х кратный прием, метопролола сукцинат - однократный);
- Метопролол в/в кап или струйно медленно 5 мг, но не более 20 мг/сут;
3. Пропранолол 10 – 60 мг 1 р/сут, длительно.
Если БАБ противопоказаны, то тогда назначают БКК:
1. Верапамил 120 – 240 мг/сут (3х кратный прием, пролонгированный препарат – 1р/д), длительно;
- Верапамил в/в струйно медленно 2.5 мг – 5.0 мг;
2. Дилтиазем 90 – 360 мг/сут (3з кратно или пролонгированного действия - однократно).
Редко назначают ЛП класов IА и IС:
1. Аллапинин 25 – 40 мг 3 – 4 р/д, длительно. (IС);
2. Этацизин 50 мг 3 – 4 р/д.
Противопоказания для IА и IС перенесенный ИМ, а также при других видах органического поражения мышцы сердца (миокардит, кардиомиопатии), так как оказывают проаритмическое действие.
ЖЭС
1.Если нет органической патологии сердца, то ЛС IА и IС, но с осторожностью и под контролем ЭКГ: аллапинин, пропафенон 150 – 300 мг 3р/д или этацизин 50 мг 4 – 4 р/д;
2. Если есть органическая патология, то необходимо ее лечение: коррекция гипокалиемии, гипомагнемии, гликозидной интоксикации + назначение БАБ (осложнение ЖЭС – ЖТ и ФЖ);
3. Катетерная абляция аритмогенной зоны – при идиопатической ЖЭС без структурных изменений сердца;
4. Гипокалиемия: калия хлорид в/в до 4 – 5 мэкв/кг/сут до достижения верхней границы нормы;
5. Гипомагниемия: магния сульфат в/в по 1000 мг 4 р/д – до достижения верхней границы нормы.
При ЖЭ высоких градаций III – IV класс по Lown у больных с органическими заболеваниями сердца:
- амиодарон 200 мг 3 р/д
– 1ая неделя, далее по 200 мг 2 р/д – 2ая неделя. Лечение проводят под контролем ЭКГ (1 раз в 2 – 3 сут), после насыщения ЛП (↑ интервала QT и уплощения з.Т в V5 - 6) – назначают препарат в поддерживающей дозе:
- амиодарон 200 мг 1 р/д, длительно.
При ↑ интервала QT более 500 мс требуется временная отмена препарата и в дальнейшем дозу ↓ 100 мг 1 р/д. Лечение проводят под контролем ЭКГ – 1 раз в 4 – 6 нед.
2.Ускоренный суправентрикулярный ритм (политопная предсердная тахикардия) – это 3 или и более последовательных сокращения сердца, протекающих с более высокой частотой, чем нормальный синусовый ритм, но при этом не превышающей 100 мин.
Источник аритмии располагается вне синусового узла, но выше разветвлений пучка Гиса, а именно в предсердиях, в устьях легочных или полых вен или в АВ-соединении.
Выделяют 2 группы:
- ускоренный предсердный ритм;
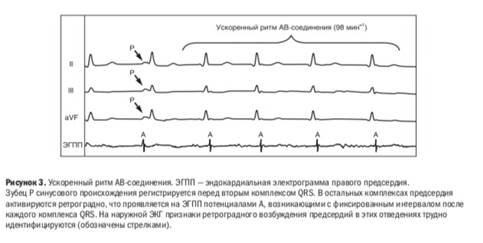
- ускоренные ритмы из АВ-соединения
- чаще протекают бессимптомно;
- чаще всего УСВР встречаются у лиц молодого возраста без признаков заболевания сердца; Наиболее частой причиной УСВР является нарушение хронотропной регуляции работы сердца со стороны вегетативной нервной системы. Возникновению УСВР может способствовать дисфункция синусового узла. У пациентов, принимающих сердечные гликозиды, возникновение УСВР может быть одним из проявлений гликозидной интоксикации.
ДИАГНОСТИКА:
ЭКГ: Ускоренный предсердный ритм и ритм из устьев легочных или полых вен характеризуется измененной конфигурацией зубцов Р, которые предшествуют обычным комплексам QRS. При ускоренном ритме из АВ-соединения зубцы Р синусового происхождения могут совпадать с комплексами QRS и бывают трудноразличимы на ЭКГ, так как накладываются на предшествующие комплексы QRS, которые при этом имеют обычную форму.
ХМ – ЭКГ.
ЛЕЧЕНИЕ: кардиоселективные БАБ длительного действия или БКК + седативные препараты – валериана, пустырник, Новопассит.
При неэффективности ЛП – катетрная абляция источника аритмий.
В случае появления гемодинамических нарушений ЭИТ.
3. Наджелудочковая пароксизмальная тахикардия – это внезапно начинающийся и также внезапно заканчивающийся приступ учащенного сердцебиения с ЧСС до 140 – 250 уд в минуту с сохранением правильного и регулярного ритма. Аритмогенный источник (реже – несколько источников) которой локализуется в миокарде предсердий и/ или во впадающих в них полых/лёгочных венах.
Выделяют 2 механизма пароксизмальных тахикардий:
- механизм повторного входа волны возбуждения re – entry;
- ↑ автоматизма клеток проводящей системы – эктопических центров I и II порядка.
КЛАССИФИКАЦИЯ:
К НЖТ относятся:
• синусовая тахикардия;
• синоатриальная реципрокная тахикардия;
• предсердная тахикардия (в том числе трепетание предсердий);
• АВ-узловая реципрокная тахикардия;
• тахикардии при синдромах предвозбуждения: ортодромная и антидромная реципрокная тахикардии;
• фибрилляция предсердий.
Особой клинической формой НЖТ является сочетание трепетания и/или фибрилляции предсердий с наличием синдрома предвозбуждения желудочков.
Пароксизмальная тахикардия → короткая диастола→↓ диастолического наполнения ЛЖ→↑ УО, МО и ФВ приводящее к: ↓АД →шок; ретроградный застой – ЗСН; ишемия мозга – ОНМК; ишемия миокарда – СК и ИМбпST
ДИАГНОСТИКА:
Оценка морфологии зубцов Р в 12 отведениях ЭКГ во время ПТ позволяет определить предположительную локализацию аритмогенного источника в миокарде предсердий. Положительные зубцы Р в отведениях II, III и aVF указывают на верхнепредсердную (ближе к синусовому узлу), а отрицательные — на нижнепредсердную (ближе к коронарному синусу и АВсоединению) локализацию источников аритмии. Положительная полярность зубцов Р в отведениях I и aVL позволяет предполагать правопредсердную, а отрицательная — левопредсердную топографию аритмогенной зоны ПТ. Также на локализацию источника ПТ в левом предсердии указывают положительные М-образные волны Р в отведении V1.
Синусовая тахикардия определяется как синусовый ритм с частотой более 100 в минуту. Синусовая тахикардия является формой физиологической реакции организма на физические и эмоциональные нагрузки, не является патологией.
Синоатриальная реципрокная тахикардия (САРТ) - пароксизмальная (приступообразная) наджелудочковая тахикардия, патогенетическим механизмом которой является повторный вход импульса (re-entry), реализующийся в области синусового узла и примыкающему к нему миокарду правого предсердия.
Патогенетическим механизмом САРТ является повторный вход импульса (reentry), реализующийся в области синусового узла и примыкающего к нему миокарда правого предсердия.
Этиология: наличие заболеваний ССС: ИБС, ГБ, кардиомиопатии.
Диагностика: ЭКГ - Анатомическая близость источника САРТ к синусовому узлу делает ее электрокардиографическую картину идентичной таковой при синусовой тахикардии. Принципиальное отличие САРТ заключается в отчетливо пароксизмальном течении аритмии с внезапным началом и столь же внезапным прекращением приступов. Другим отличием САРТ от синусовой тахикардии является то, что спонтанные пароксизмы всегда провоцируются предсердными экстрасистолами. САРТ может быть прервана с помощью электростимуляции предсердий. ЧСС при САРТ120—150 мин.
Лечение: прервать приступ можно с помощью вагусных проб (проба Вальсальвы, массаж каротидных синусов, проба Ашнера), чреспищеводной электростимуляции предсердий, а также посредством внутривенного введения АТФ, изоптина, эсмолола, пропранолола или дигоксина.
- Аденозин (АТФ) агонист аденозиновых рецепторов ультракороткого действия; 3 мг в течение 2 с, при необходимости — повторное введение через 2 мин 6 мг в течение 2 с и затем еще через 2 мин — 12 мг в течение 2 с;
- Пропранолол (БАБ короткого действия) 0,1 мг/кг в течение 10—15 мин под контролем АД.
АВ-узловая реципрокная тахикардия (АВУРТ) - приступообразная НЖТ, патогенетическим механизмом которой является циркуляция импульсов (re-entry) в АВ-узле и примыкающей к нему септальной области предсердного миокарда.
Клиника: приступы сердцебиения с внезапным началом и окончанием, слабость, одышка при ФН и в покое, боль в ГК, головокружение, обмороки.
Диагностика: на ЭКГ тахикардия с узкими комплексами QRS при частоте 150 – 220 в 1 мин. Зубцов Р нет или они (-). В момент приступа регистрируется резкое удлинение (в 2 – 3 раза) удлинение интервала P – Q (феномен скачка).
ЭФИ диагностика и первый этап интервенционного лечения.
Лечение:
- при нарушении гемодинамики – электрическая кардиоверсия;
- нет нарушений гемодинамики:
- Проба Вальсальвы – сильное натуживание;
- Глубокий вдох с задержкой дыхания;
- Проба Ашнера – надавливание на оба глазных яблока;
- Массаж каротидного синуса слева или справа;
- Искусственно вызванная рвота;
- Умывание холодной водой.
Аденозина фосфат (АТФ) в/в быстро 3 – 6 мг, если нет эффекта ч/з 3 минуты 6 – 12 г иии;
АТФ в/в быстро 10 мг, нет эффекта ч/з 3 минуты – 20 мг;
Верапамил в/в 5 – 10 мг медленно (10 минут);
Пропафенон – в/в медленно 500 – 1000 мкг/кг, однократно.
При частых пароксизмах – трансвенохная катетерная абляция «медленной » части АВ – узла. Или: недигидропиридиновые БКК или БАБ, возможно применение Соталола 80 – 160 мг 2 р\д или Амиодарона.
Синдромы предвозбуждения включают в себя группу наджелудочковых тахикардий, возникающих в результате наличия аномального, дополнительного проводящего пути (пучка Кента или волокон Махайма) с возможностью антероградного и/или ретроградного распространения электрических импульсов в обход и, как правило, в опережение нормальной проводящей системы сердца, что и создаёт феномен преждевременного возбуждения (предвозбуждения) желудочков и/или предсердий.
Синдром Вольфа – Паркинсона – Уайта – синдром преждевременного возбуждения желудочков. Это сочетание преждевременного возбуждения одного из желудочков (укорочение интервала P – Q, расширение желудочкового комплекса за счет Л - волны) и + пароксизмальная НЖТ, ФП или ТП.
Патогенез: в основе возбуждение по дополнительным прводящим пучкам, соединяющие предсердия с желудочками – аномальный мышечный пучок (пучок Кента)4
Клиника: как при АВ – узловой тахикардии.
Диагностика:
- ЭКГ на фоне синусового ритма: укорочение интервала P – Q (менее 0.12с) и дельта – волну (патолог наклон в первые 30 – 50 мс) на восходящей части з. R или нисходящей части з.Q. Засчет дельта волны комплекс QRS расширен (более 0.10 сек);
- ХМ – ЭКГ;
- ЭФИ (электрофизиологическое исследование сердца) – в отсутствии пароксизмов проводят только представителям отдельных профессий (летчикам, водолазам, водителям, спасателям).
Лечение:
- катетерная абляция пучка Кента;
- при пароксизмах тахикардии + нарушение гемодинамики – ЭИТ;
- нет нарушений гемодинамики – восстанавливают синусовый ритм вагусными пробами, если не помогло, то тогда:
- Введение Аденозна фосфата, АТФ;
- Эффективна ЧПЭС;
- При пароксизмальной реципрокной АВ – тахикардии – катетерная абляция пучка Кента, если есть противопоказания то, тогда антиаритмики 1А и С класса или антиаритмики III класса – кордарон, соталол.
Противопоказаны к назначению БКК (Верапамил/Дилтиазем) ибо они замедляют проведение только по одному звену цепи re – entry – это АВ – узел. Это приведет к тому, что при трансформации АВ – тахикардии в ФП возбуждение будет проходить очень быстро и может вызвать ФЖ
Желудочковая экстрасистолия. Этиология. Классификация, клинико-электрокардиографическая верификация, градация желудочковых экстрасистол по Лауну и Вольфу. Тактика лечения.
Классификация по B. Lown и M. Wolf:
выделяет следующие градации:
ü Градация 0 — желудочковые нарушения ритма сердца отсутствуют;
ü Градация 1 — редкая (не более 30 в час) монотопная ЖЭ;
ü Градация 2 — частая (более 30 в час) монотопная ЖЭ.;
ü Градация 3 — политопная ЖЭ.;
ü Градация 4А — две последовательные (парные) ЖЭ.
Градация 4Б — несколько подряд (три и более) желудочковых эктопических сокращений — «пробежки» ЖТ.
ü Градация 5 — ранняя ЖЭ типа R/T
Градация стратификации риска.
Выделяются 3 категории желудочковых аритмий
Доброкачественные желудочковые аритмии относится ЖЭ, возникающая у лиц, не имеющих признаков заболевания сердца («идиопатические» желудочковые аритмии). Прогноз жизни этих больных благоприятен, в связи с очень малой вероятностью возникновения фатальных желудочковых аритмий (ФЖ). Профилактика ВСС не требуется, однако необходимо динамическое наблюдение.
Потенциально злокачественные желудочковые аритмии – при наличие органического заболевания
сердца: ИБС (наиболее значим перенесенный ИМ), поражение сердца при АГ, первичные заболевания миокарда, снижение фракции выброса левого желудочка и симптомы хронической сердечной недостаточности. Всем таким больным должна осуществляться первичная профилактика ВСС.
Злокачественные желудочковые аритмии - формируют устойчивые пароксизмы ЖТ и пережитые благодаря успешной реанимации случаи ВСС у лиц с органическим заболеванием сердца. Прогноз жизни этих больных крайне неблагоприятен, всем им должна осуществляться вторичная профилактика ВСС
4. Фибрилляция и трепетание предсердий. Этиология. Классификация. Лечебная тактика.