Согласно приказу Минздрава России от 1 ноября 2012 г. № 572н «Об утверждении Порядка оказания медицинской помощи по профилю “акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)”», ведение беременных с анемией на амбулаторном этапе включает: клинический анализ крови — 1 р./мес. с лейкоцитарной формулой, подсчетом ретикулоцитов и тромбоцитов; биохимический анализ крови (общий белок, сывороточное железо, ферритин, трансферрин, билирубин общий и прямой); другие исследования по назначению врача-терапевта; консультация врача-терапевта (врача-гематолога) и в дальнейшем динамическое наблюдение (1—2 р./мес.); ЭКГ в каждом триместре; уточнение диагноза и решение вопроса о возможности продолжения беременности при сроке до
10 нед.; пункция костного мозга (по назначению врача-гематолога); кардиотокография и допплерометрия в динамике. Стационарный этап обследования и лечения включает диету, богатую белками, железом, витаминами и фолатами; препараты, содержащие железо; лечение основного и сопутствующих заболеваний (дифиллоботриоз, гиповитаминоз С); клинический анализ мочи, гемостазиограмма, коагулограмма; спектр для постановки диагноза железодефицитной анемии; консультации врача-трансфузиолога (при снижении гемоглобина до 70 г/л и ниже) [32].
При лечении ЖДА назначают сбалансированную диету, в которой в оптимальных сочетаниях и достаточном количестве содержатся необходимые питательные вещества, в т. ч. железо и белок [33, 34]. При установлении причины ЖДА лечение должно быть направлено на ее устранение (коррекция алиментарной недостаточности, лечение гиповитаминоза С, заболеваний ЖКТ и др.). Однако важно понимать, что возместить дефицит железа только с помощью диетотерапии невозможно.
Патогенетическое лечение ЖДА составляют ферротерапия (пероральная и внутривенная), эритропоэзстимулирующие препараты в сочетании с ферротерапией и гемотрансфузии. Для лечения анемии и восполнения запасов железа в основном применяются пероральные препараты железа. Существует мнение, что риски как низкого, так и чрезмерного потребления железа можно представить в виде U-образной кривой, с одной стороны которой — преждевременные роды и задержка роста плода, а с другой — гестационный сахарный диабет, гастроинтестинальные расстройства и с возрастом — нейродегенеративные заболевания [35, 36].
Препараты для парентерального введения могут вызывать аллергические реакции, т. к. у беременных с анемией снижено содержание трансферрина, способного связать быстро ионизируемое железо [37, 38]. Несомненными преимуществами обладает препарат железа для внутривенного введения — карбоксимальтозат, в котором благодаря углеводному компоненту минимизируется высвобождение лабильного свободного железа [39, 40]. Препарат рекомендуется для быстрой, высокоэффективной и безопасной коррекции анемии в конце III триместра беременности [39, 40].
При назначении препаратов железа критерием их эффективности является гематологический ответ, заключающийся в увеличении числа ретикулоцитов. Повышение уровня ретикулоцитов (ретикулоцитарный криз) отмечается на 8–12-й день при назначении препаратов железа в достаточной дозе, уровня гемоглобина — к концу 3-й недели. Скорость повышения уровня гемоглобина или гематокрита ниже, чем у небеременных, что связано с увеличением ОЦК при беременности. Оценку эффективности лечения МДЖ рекомендуется проводить через 2—3 нед. от начала лечения путем подсчета процентного роста значений гематологических показателей (гемоглобина, гематокрита, эритроцитов) по отношению к исходному уровню. Повышение гемоглобина менее чем на 6% (2% в неделю), гематокрита — менее чем на 1,5% (0,5% в неделю), эритроцитов — менее чем на 3% (1% в неделю) свидетельствует о неэффективности лечения [12]. Нормализация показателей красной крови наступает только через 5–8 нед. лечения, при этом общее состояние пациенток улучшается гораздо раньше. Эффективность лечения также контролируется по уровню трансферрина и ферритина сыворотки крови. Лечение анемии беременных должно быть длительным с коррекцией дозы. Для эффективного восполнения запасов железа пероральный прием железосодержащих препаратов следует продолжать в течение 2–3 мес. после коррекции анемии.
Сейчас в России представлены железосодержащие препараты, в которых железо содержится в составе разных композиций. В зависимости от химического строения можно условно разделить их на ионные солевые (преимущественно двухвалентные) и препараты железа (III) (протеин сукцинилат и гидроксид полимальтозного комплекса).
Первая группа — на основе неорганических солей — имеет ряд серьезных побочных эффектов. Особенно это относится к сульфату железа, т. к. он является жестким раздражителем ЖКТ. Более совершенные препараты следующих поколений (2-й и 3-й группы) основаны на органических солях, обладающих более высокой усвояемостью и лучшей переносимостью.
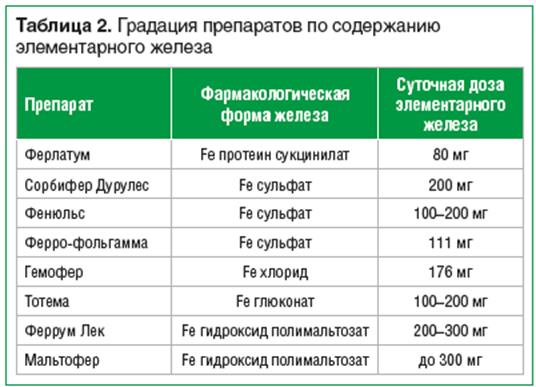
Особое внимание следует уделить дозам элементарного железа в составе различных препаратов для лечения ЖДА. Поскольку транспорт железа в энтероцит — процесс насыщаемый, т. е. энтероцит не может принять больше железа, чем способна его ферментативная система,— использование больших доз железа в препаратах неоправданно. Поэтому при выборе терапии железодефицита, особенно у беременных женщин, необходимо оценивать дозу элементарного железа в составе препарата. Градация препаратов по содержанию элементарного железа отражена в табл. 2.
Неконтролируемый прием железосодержащих препаратов может иметь печальные последствия. Хроническая перегрузка железом представляет не меньшую опасность для организма, чем его дефицит.
Безусловно, ВОЗ рекомендует начинать лечение анемии с пероральных препаратов. К сожалению, применение солевых препаратов железа, особенно их таблетированных форм без пролонгированного высвобождения, может вызывать токсичность и нежелательные побочные явления: боли в эпигастральной области, запор, понос, тошноту, рвоту; взаимодействие с другими лекарственными препаратами и пищей; выраженный металлический привкус; окрашивание эмали зубов и десен.
Во время беременности возникновение подобных жалоб особенно неприятно, приводит к низкой комплаентности и частому отказу пациенток от лечения (до 30—35%). Возможны передозировка и отравления солевыми препаратами железа из-за пассивного неконтролируемого всасывания. Кроме того, если определяется выраженное снижение Нb, то лечение следует начинать сразу с парентеральных форм.
Принимая во внимание вышесказанное, суточная дозировка 80 мг элементарного железа в белковом комплексе
железа (III) протеин сукцинилат является оптимальной с точки зрения эффективности и безопасности. Такая доза способствует усвоению железа, предотвращает развитие нежелательных явлений и как следствие — отказов от терапии и, по данным клинических исследований, способствует повышению уровня гемоглобина уже в 1-й месяц лечения на 28% [41].
Нежелательные побочные явления, характерные для солей двухвалентного железа, гораздо реже встречаются при использовании препаратов трехвалентного железа, таких как железа (III) протеин сукцинилат и гидроксид железа (III) полимальтозный комплекс. Современные препараты железа (III) имеют следующие свойства и преимущества: высокая безопасность, отсутствие риска передозировки, интоксикации и отравлений; отсутствие потемнения десен и зубов; приятный вкус; отличная переносимость; высокая комплаентность; отсутствие взаимодействия с другими лекарственными средствами и продуктами питания; наличие антиоксидантных свойств [3, 42].