Бронхиальная астма.
Бронхиальная астма у детей - заболевание, развивающееся на основе хронического аллергического воспаления бронхов, их гиперреактивности и характеризующееся периодически возникающими приступами затрудненного дыхания или удушья в результате распространенной бронхиальной обструкции, обусловленной бронхоконстрикцией, гиперсекрецией слизи, отеком стенки бронхов.
Факторы риска возникновения бронхиальной астмы у детей:
1. Факторы, предрасполагающие к развитию бронхиальной астмы:
· Атопия (способность организма к выработке повышенного количества Ig E в ответ на воздействие аллергенов окружающей среды, выявляется у 70-90 % больных).
· Гиперреактивность бронхов (имеются данные о генетической детерминированности бронхиальной гиперреактивности).
2. Причинные (сенсибилизирующие) факторы:
· Бытовые аллергены (пыль, клещи, домашней пыли).
· Эпидермальные аллергены животных, птиц, аллергены тараканов и др.
· Грибковые аллергены.
· Пыльцевые аллергены.
· Пищевые аллергены.
· Лекарственные средства.
· Вирусы и вакцины.
· Химические вещества.
3. Факторы, способствующие возникновению бронхиальной астмы. Усугубляющие действие причинных факторов:
• Вирусные респираторные инфекции.
• Патологическое течение беременности у матери ребенка.
• Недоношенность.
• Нерациональное питание.
• Атонический дерматит.
• Табачный дым.
4. Факторы, вызывающие обострение бронхиальной астмы - триггеры:
• Аллергены.
• Вирусные респираторные инфекции.
• Физические и психоэмоциональные нагрузки.
• Изменение метеоситуации.
• Экологические воздействия (табачный дым, запахи).
• Непереносимость лекарств, продуктов, вакцины.
Морфологической основой бронхиальной гиперреактивности является аллергическое (неинфекционное) хроническое воспаление стенки дыхательных путей, характеризующееся наличием слизи в просвете бронхов, содержащей различные клеточные элементы, дисплазией и десквамацией эпителия, увеличением числа бокаловидных желез, утолщением базальной мембраны, инфильтрацией собственной мембраны слизистой оболочки лимфоидными клетками и гранулоцитами, с преобладанием эозинофилов в инфильтрате и секрете.
Биологические маркеры бронхиальной астмы:
1. Распространенность бронхиальной астмы в популяции (> 5 %).
2. Обратимая обструкция дыхательных путей.
3. Эозинофильная инфильтрация
4. Повышение уровня эозинофильной пероксидазы, катионного протеина, протеина гранул.
5. Высокий уровень IgE в сыворотке крови.
6. Повышенная концентрация оксида азота (NO) в выдыхаемом воздухе.
Классификация бронхиальной астмы:
У детей можно выделить ряд клинических вариантов бронхиальной астмы, однако с практической точки зрения наиболее целесообразной является классификация бронхиальной астмы по тяжести, так как такой подход обеспечивает оптимальный подбор терапевтический мероприятий. Выделение астматического бронхита признано нецелесообразным, т.к. он является клиническим вариантом бронхиальной астмы.
Клинические параметры, характеризующие тяжесть приступа бронхиальной астмы.
1. Частота дыхания.
ü Ингаляционное назначение кромогликата или недокромила натрия (интал или тайлед).
ü Кортикостероидные препараты.
2. Специфическая иммунотерапия. Проводится аллергенами домашней пыли, пыльцевыми, эпидермальными, грибковыми и др. аллергенами.
3. Бронхорасширяющая терапия:
ü Теофиллин.
ü Пролонгированные В-2 агонисты (сальметерол, формотерол) действуют приблизительно 12 часов.
4. Другая медикаментозная терапия:
ü Кетотифен (задитен), иммуноглобулин, гистаглобулин.
Классификация по степени течения астмы:
Легкое – отсутствие классических приступов удушья, симптомы реже 1-2 в неделю и кратковременные. Ночной сон - пробуждение от респираторного дискомфорта реже 1-2 раз в месяц. В межсимптомный период стабильное состояние.
Среднетяжелое течение – возникновение развернутых приступов удушья, возникающих чаще 1-2 раз в неделю. Приступы ночной астмы рецидивируют чаще 2 раз в месяц.
Тяжелое – частые обострения заболевания, представляющие опасность жизни пациенту, продолжительные симптомы. Частые ночные симптомы. Снижение физической активности.
Период предшественников - за несколько минут, часов до приступа, характеризуется: обильным отделением секрета из слизистой носа, чиханием, зудом кожи и глаз, приступообразным кашлем, одышкой, головной болью, усталостью, чрезмерным диурезом, изменениями настроения.
Период разгара – ощущение нехватки воздухи, давления в груди, одышки. Вдох короткий, выдох медленный, в 2-4 раза длинее вдоха, сопровождающийся громкими продолжительными свистящими хрипами, часто слышимыми на расстоянии. Речь затруднена или невозможна. Лицо бледное или с цианозом. Может быть кашель с густой, вязкой мокротой.
Классификация по атопии:
· Атопическая – механизм возникновения астмы связан с аллергической сенсибилизацией экзогенными или эндогенными аллергенами. Часто может наследоваться.
· Неатопическая – механизмы разные, но не аллергический. Например, респираторная инфекция, эндокринная, нервно-психические расстройства, профессиональные факторы, физические и метеорологические факторы. Преобладание холинэргической нервной системы над адренэнергической регуляцией.
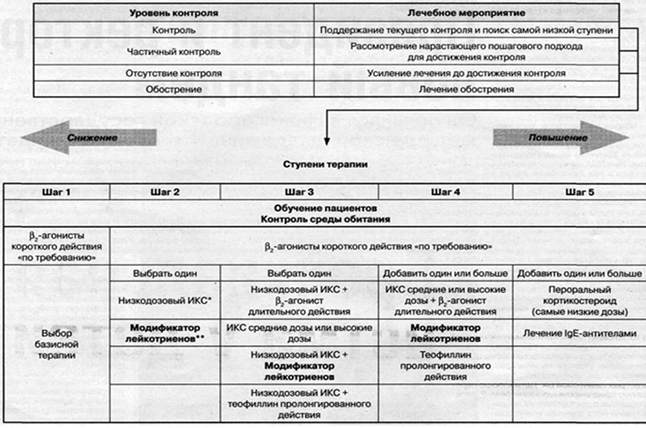
Принципы терапии астмы GINA подразумевают три стадии контроля заболевания:
1) Контролируемая форма – эта стадия контроля, подразумевающая использование методов лечения при отсутствии клинической картины астмы, при этом результаты специальных анализов почти нормальны. У пациентов с этой формой заболевания, по теории, изложенной GINA, можно уменьшить количество лекарств, применяемых для терапии.
2) Частично контролируемая форма протекает с присутствием определенных, не слишком явных признаков заболевания, проявляющихся при терапии. Схема терапии GINA дает возможность усиления терапевтических мер у подобной категории пациентов для снижения проявлений заболевания до стадии контролируемой астмы.
3) Неконтролируемая астма протекает с явными признаками заболевания, развивающимися независимо от хода терапии. Эта стадия требует обязательного и периодически изменяемого лечения.
Признаки контроля бронхиальной астмы: дневные симптомы меньше 4 в неделю, ночные меньше 1 в неделю, обострения – легкие, редкие, физическая активность не нарушена, отсутствие на работе или учебе – нет, потребность в бета2агонистов короткого действия – меньше 4 доз в неделю, величина ОФВ1 или ПСВ – больше 85% в зависимости от индивидуального лучшего показателя, дневные вариации ПСВ (<ПСВмакс-ПСВмин>*100%) – меньше 15%.
(ОФВ – объем форсированного выдоха за 1 секунду, ПСВ – пиковая скорость на выдохе)
| Признак | Лёгкая интермиттирующая астма | Лёгкая персистирующая астма | Персистирующая средней степени тяжести | Тяжелая персистирующая астма | ||
| Дневные симптомы (кашель, одышка, свистящие хрипы) | <1р в неделю-------> | Еженедельно ------> | Ежедневно | Ежедневно | ||
| Ночные приступы | <2р в месяц-------> | 2р в месяц-------> | 1р в неделю-------> | Частые | ||
| ОФВ1 и ПСВ | больше | <-------60-80%-------> | меньше | |||
| Вариабельность ОФВ1 и ПСВ | меньше | <-------20-30%-------> | больше | |||
| Обострения | Короткие, в интервалах нет симптомов, ПСВ нормальная-------> | Нарушают активность и сон-------> | Снижают качество жизни-------> | Ограничивают физическую активность | ||
| Ступени: | 4, 5 | |||||
| Базисная терапия | Не показана, облегчение симптомов по потребности | ИГКС (малые дозы) | ИГКС + Инг. β2-а.м | ↑ИГКС + Инг. β2-а.м | ||
| ИХБ, β2-а.м. или теофиллин (короткий) | ИГКС (сред. Дозы), ИГКС + антилейкотриен | +пероральный ГКС | ||||
| Приступы БА | Легкий | Средней тяжести | Тяжёлый | |||
| Купирование приступа | β2-а.м | β2-а.м каждые 20 мин 1 час | + ГКС (системно) 1-2 мг/кг каждые 6 часов | |||
| При улучшении | - | β2-а.м каждые 4-6ч. 1-2 дня | β2-а.м каждые 3-4ч. 1-2 дня, ГКС 2-3 дня | |||
| Нет улучшения | Повторить через 4-8 ч. | Повторить через 4-8 ч. + ГКС, ипратропия бромид | ГКС 2мг/кг + аминофиллин, О2àОРИТ | |||
Для подтверждения диагноза проводится функция внешнего дыхания, а также степень выделения NO с выдыхаемым воздухом (наиболее ранним и достоверным маркером воспаления дыхательных путей).
При астме:
1) прибавка ОФВ1 более 12% (предпочтительно 15%, те 180 мл), через 15 минут после ингаляции бета2агонисто,
2) прибавка ОФВ1 более 20% (примерно 250 мл) после 10-14 дней лечения преднизолоном,
3) значимая спонтанная вариабельность ОФВ.
Препараты для оказания экстренной помощи:
В-2 агонисты короткого действия: сальбутамол, тер-буталин, фенотерал. Теофиллины, эуфиллины,
ЛЕЧЕНИЕ БА.
Должно быть индивидуализированным, в зависимости от клиники и, соответственно, от классифицируемой формы астмы.
Комплексная программа включает в себя:
1) образовательная программа для пациентов.
Больной должен обладать сведениями о причинах и характере заболевания, основных механизмах, приводящих к развитию симптомов болезни, факторах, способствующих обострению БА; уметь правильно пользоваться рекомендованными врачом методами и средствами терапии; постоянно соблюдать рекомендации, направленные на профилактику БА. Посещать «школу здоровья», если такая есть при поликлинике.
2) динамический контроль тяжести течения БА и адекватности проводимой терапии с помощью клинических и функциональных исследований.
3) контроль «причинных» факторов или исключение мероприятий, где задействован аллерген.
4) разработка плана медикаментозной терапии.
Этиотропная – элиминация аллергена через ДП (пищевая – диета, профессиональная – смена рода деятельности и тд). Симптоматическая – при неэффективности или невозможности этиотропной терапии. В основном противовоспалительная и бронхорасширяющая терапия.
5) профилактика обострения и разработка плана его купирования.
6) динамическое наблюдение за больным.
Схема лечения БА легкого течения:
Постоянное или эпизодическое использование кромогликата натрия, Бета2агонисты по требованию, но не чаще 3 раз в неделю.
Схема лечения БА среднетяжелого течения:
Ежедневно противовоспалительные препараты (кромогликат натрия, КС в дозе до 1000 мкг), ежедневно бета2агонисты, не более 3-4 раз в сутки. Допускаются пролонгированные бронхолитики при ночных приступах. При необходимости ингаляционные холинолитики.
Схема лечения тяжелого течения БА:
Ежедневно ингаляции КС более 800 мкг\сут (возможно внутрь или парентерально), плановый прием бета2агонистов короткого действия утром, по потребности в течении суток, но не более 3-4 раз в день.
Показания к госпитализации:
· при нарастании частоты и тяжести приступов удушья, увеличения потребности в симпатомиметиках, уменьшении их эффективности;
· при наличии осложнений опасных для жизни;
· при тяжелых сопутствующих заболеваниях.
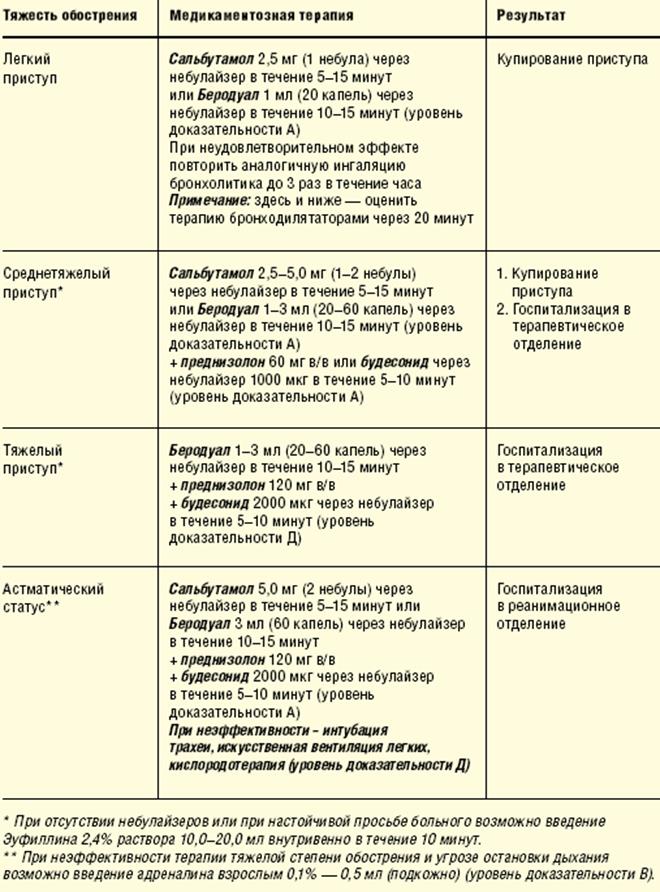
Лечение тяжелого приступа бронхиальной астмы:
• Устранение бронхоспазма.
• Уменьшение вазосекреторных расстройств.
• Разжижение и удаление мокроты.
• Ликвидация дыхательной недостаточности.
• Ликвидация сердечной недостаточности.
• Ликвидация гипоксии.
• Ликвидация метаболических нарушений.
• Ликвидация надпочечниковой недостаточности.
Оксигенотерапия. (Кислород подается при помощи носовых канюль, маски, кислородной палатки).
Регидратационная терапия. Изотонический раствор натрия хлорида и 5 % раствор глюкозы (1:1) - 20 - 10 мл/кг м.т. общий объем - 150-300 мл, скорость 12-14 кап/мин, длительность 3-6 часов.
В-2 агонисты короткого действия: сальбутамол, тербутамин, фенотерол ингаляционным методом,
Если в течение 1 часа эффекта нет, назначают парентерально тербутамин, орципреналин, гексапреналин или адреналин, эуфиллин внутрь.
Теофиллины короткого действия (теофиллины. эуфиллин): широко применяются при лечении больных в том числе с наиболее тяжелыми и опасными для жизни проявлениями бронхиальной астмы (тяжелый приступ удушья, астматическое состояние, асфиксический синдром.
Кортикостероидные гормоны: преднизолон - У* дозы в/в струйно, затем капельно. (8-10 мг/кг/сутки).
Немедикаментозные методы лечения бронхиальной астмы у детей:
1. Диетотерапия, респираторная терапия, массаж, ЛФК, схемотерапия, корноклиматическое лечение, физиотерапия, лазерная терапия.
2. Участие вспомогательной мускулатуры в акте дыхания.
3. Интенсивность свистящего дыхания.
4. Вздутие грудной клетки.
5. Характер и проведение дыхания в легких (при аускультации).
6. Частота сердечных сокращений.
7. Вынужденное положение.
8. Изменение поведения.
9. Степень ограничения физической активности.
10. Объем терапии (препараты и способы их введения), используемый для купирования.
Основные цели терапии бронхиальной астмы:
• Ликвидация или смягчение клинических проявлений заболевания.
• Уменьшение частоты и выраженности обострении.
• Предотвращения развития угрожающих жизни состояний и летальных исходов.
• Улучшение или нормализация показателей функции внешнего дыхания.
• Восстановление и поддержание жизненной активности.
• Снижение или отмена потребности в бронхолитической терапии.
• Предотвращение побочных эффектов лекарственной терапии.
• Предупреждение инвалидизации.
Базисная терапия бронхиальной астмы у детей:
1. Ключевые положения:
ü Рациональное использование лекарств с учетом путей их введения (по возможности предпочтителен ингаляционный способ введения).
ü Ступенчатый (в зависимости от тяжести заболевания) подход к лечению (см. схему базисной терапии).
ü У детей старше 5 лет базисная терапия проводится обязательно под контролем функции внешнего дыхания.
ü Базисная терапия определяется с учетом заболевания на момент осмотра больного; проводится длительно, отменяется при достижении стойкой ремиссии.
ü Выбор методов лечения больного определяется врачом, учитывающим конкретную клиническую ситуацию.
2. Базисная терапия призвана воздействовать на воспалительный процесс:
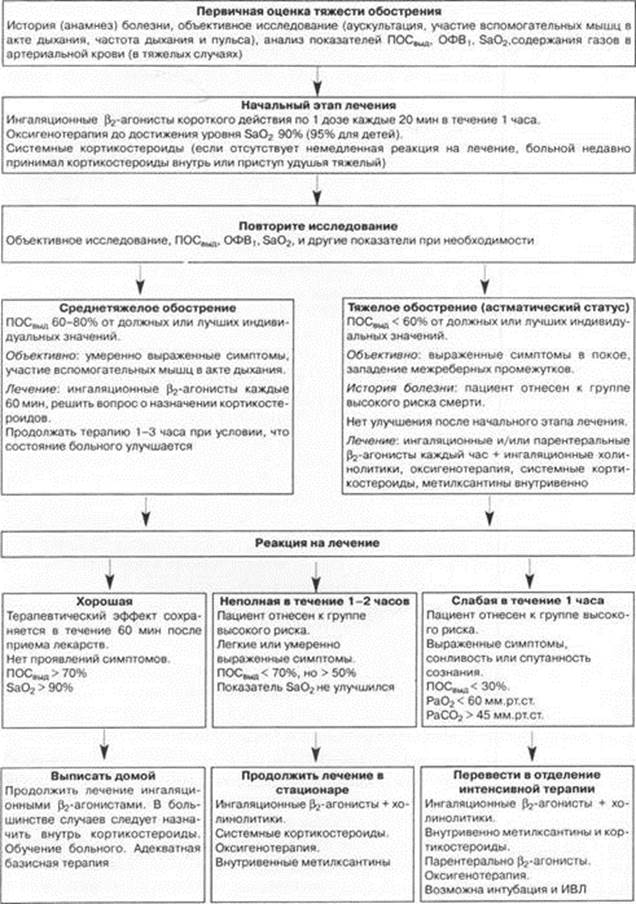
КРИТЕРИИ ОЦЕНКИ ТЯЖЕСТИ ПРИСТУПА БРОНХИАЛЬНОЙ АСТМЫУ ДЕТЕЙ
| признаки | легкий | среднетяжелый | тяжелый | status asthmaticus |
| физическая активность | сохранена | ограничена | вынужденно е положение | отсутствует |
| разговорная речь | сохранена | ограничена (отдельные фразы) | речь затруднена | отсутствует |
| сфера сознания | возбуждение | возбуждение | возбуждение, испуг, «дыхательна \/ д паника» | спутанное сознание, гипоксическая или гипоксически-гиперкапническая кома |
| частота дыхания | учащено | выраженная экспираторная одышка | резко выражена, экспираторная одышка | тахи- или брадипное |
| участие вспомогательно и мускулатуры, втяжение яремной ямки | не резко выражено | выражено | резко выражено | парадоксальное дыхание |
| свистящее дыхание | обычно в конце выдоха | выражено | резко выражено | «немое легкое», отсутствие дыхательных шумов |
| частота пульса | увеличена | увеличена | резко увеличена | брадикардия |
| РаОз | норма | > 60 мм рт. ст. | < 60 мм рт. ст. | |
| РаСОз | < 45 мм рт. ст. | < 45 мм рт. ст. | > 45 мм рт. ст. |
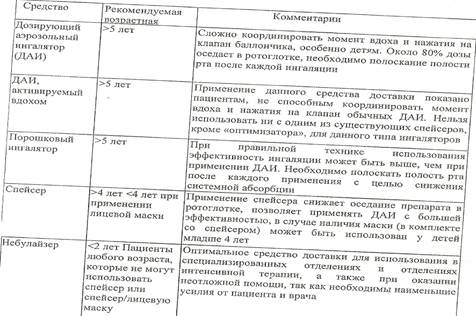
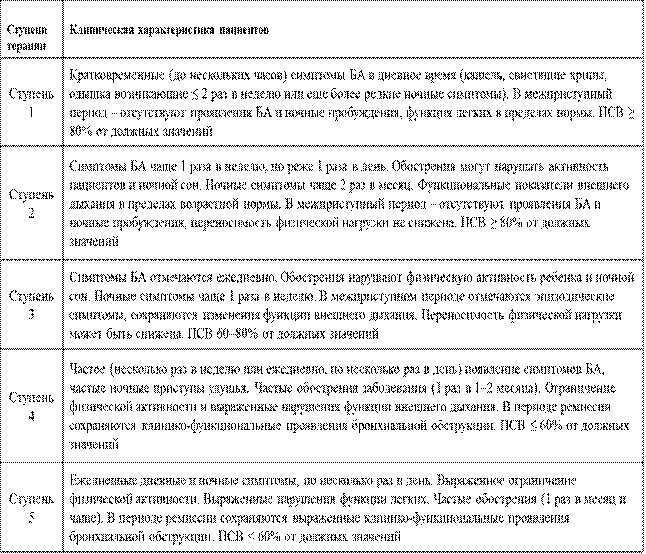
Легкая интермиттирующая бронхиальная астма (1<я ступень)
Больные как правило, не нуждаются в базисной терапии.
в периоды обострения возможны короткие курсы (2–3 мес) кромонов ( Кромоглициевая кислота- кратность ингаляций 3–4 раза в день, раствор для ингаляции через небулайзер (20 мг) используется у детей первых лет жизни продолжительность действия – 5 ч/ Недокромил натрия для детей старше 2 лет применяют для профилактики обострения бронхиальной астмы в дозах от 2 мг (1 ингаляционная доза препарата) дважды в день до 4–8 мг 4 раза в сутки) или антагонистов лейкотриеновых рецепторов (монтелукаст с возраста 2 лет в дозе 4 мг/сут).
Легкая персистирующая бронхиальная астма (2<я ступень)
Больные нуждаются в базисной монотерапии
- антагонистами лейкотриеновых рецепторов (монтелукаст с возраста 2 лет в дозе 4 мг/сут) / кромоны (Кромоглициевая кислота- кратность ингаляций 3–4 раза в день, раствор для ингаляции через небулайзер (20 мг) используется у детей первых лет жизни продолжительность действия – 5 ч/ Недокромил натрия для детей старше 2 лет применяют для профилактики обострения бронхиальной астмы в дозах от 2 мг (1 ингаляционная доза препарата) дважды в день до 4–8 мг 4 раза в сутки) на срок не менее 3 мес.
- быстродействующие β2 агонисты (Сальбутамол (ДАИ)(вентолин, сальбутамол, саламол)1 доза — 100 мкг; по 1-2 ингаляции до 4 раз в сутки; Сальбутамол (небулайзер)2,5 мг/2,5 мл; Фенотерол (ДАИ)беротек 1 доза — 100 мкг; по 1-2 ингаляции до 4 раз в сутки) применяют по требованию.
- при недостаточной эффективности терапии кромонами возможна их комбинация с β2 агонистами длительного действия(формотерол применяют у детей старше 5 лет; салметерол доза не должна превышать 100 мкг/сут. Применяться у детей старше 4 лет.) или пролонгированными теофиллинами (теофиллин с 1с года - суточная доза 12–15 мг/кг массы тела)
Бронхиальная астма средней тяжести (3<я ступень)
Стартовая терапия:
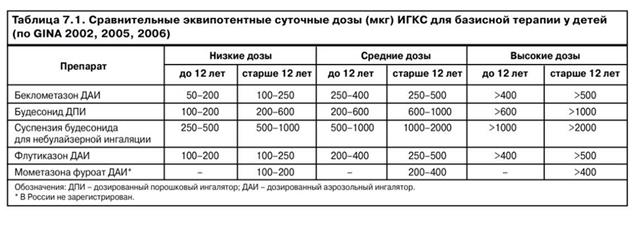
- низкие и средние дозы ингаляционных ГКС, у маленьких детей будесонид через небулайзер или другой ИГКС через ДАИ со спейсером.
- при недостаточном эффекте - ИГКС + β2 агонистом длительного действия.
- возможно добавление в схему терапии антагонистов лейкотриеновых
- возможна комбинация ингаляционных ГКС с пролонгированным теофиллином.
Тяжелая бронхиальная астма (4<я ступень)
в качестве стартовой терапии предпочтительны комбинированные препараты с фиксированной комбинацией ГКС и β2 агониста длительного действия (будесонид + формотерол (симбикорт) 160 мкг будесонида/4,5 мкг формотерола и 80 мкг будесонида/4,5 мкг формотерола. Применяется у детей старше 6 лет по 1–2 ингаляции 1–2 раза в сутки; фликсотид + салметерол(серетид) с 4 лет. Формы выпуска: порошковый ингалятор Мультидиск, каждая доза которого содержит 50 мкг салметерола ксинафоата в комбинации со100, 250 или 500 мкг флутиказона пропионата; ДАИ, не содержащий фреон, каждая доза которого содержит 25 мкг салметерола ксинафоата в комбинации с 50, 125 или 250 мкг флутиказона пропионата).
-в случае недостаточного эффекта монотерапии ИГКС добавление β2 агонистов.
- альтернативные схемы: комбинации высоких доз ИГКС с антагонистами лейкотриеновых рецепторов и пролонгированными теофиллинами.
- при отсутствии эффекта от ИГКС могут быть использованы
системные ГКС (преднизолон - назначают внутрь из расчета суточной дозы1 мг/кг.)
- анти IgE терапия (омализумаб с 12 лет и старшеназначается в виде подкожных инъекций 1 или 2 раза в месяц в зависимости от уровня IgE) Омализумаб назначается дополнительно к проводимой базисной фармакотерапии при неконтролируемом течении заболевания.