Реферат
интенсивная терапия при нарушения ритм сердца
Подготовил: Алшейх ради 402 г
Преподаватель:
-Гомель 2013-
Нарушения ритма сердца
Изменений даже в одной клетке миокарда достаточно для того, чтобы начались нарушения частоты и ритмичности сердечных сокращений. Однако в большинстве случаев эти расстройства обусловлены индивидуальной чувствительностью или сверхчувствительностью нервной системы больного.
Неотложная терапия тахиаритмий
Приступы сердечных аритмий являются “злым демоном” для персонала отделения интенсивной терапии, поскольку они возникают внезапно, вызывают расстройства и исчезают на неопределённое время. В настоящей главе, в частности, описаны принципы лечения тахиаритмий — наиболее распространённых и сложных видов нарушений ритма сердца у больных, находящихся в отделениях интенсивной терапии. Основное внимание сосредоточено на принципах интенсивной терапии тахиаритмий, а не на их диагностике. Действия врача при нарушениях ритма сердца представлены в виде логических блок-схем. Противоаритмические средства, упомянутые в данной главе, подробно описаны в главе 22.
КЛАССИФИКАЦИЯ НАРУШЕНИЙ РИТМА СЕРДЦА
Первым уведомлением об аритмии становится изменение ЭКГ больного. Нарушения ритма сердца можно быстро классифицировать с помощью трёх показателей: частоты, ритмичности и продолжительности желудочковых комплексов (QRS). Классификация тахиаритмий представлена на рис. 21-1 [1, 3, 4, 8].
Частота сердечных сокращений (ЧСС). Различают брадикардию (редкий сердечный ритм — менее 60 в минуту) и тахикардию (частый ритм — более 100 в минуту).
Продолжительность комплекса QRS, равную 0,12с, используют в качестве маркёра для определения уровня генерации импульса по отношению к системе атриовентрикулярного проведения (выше или ниже).
Определение регулярности (правильности) ритма по длительности интервала R-R (между вершинами зубцов R в соседних комплексах QRS) используется для установления аритмии и возможных электрофизиологических механизмов (например, автоматизма, циркуляции возбуждения по замкнутому контуру и др.).
КЛЮЧ К РИТМОГРАММЕ
Правильно определить сердечный ритм помогут несколько ориентиров на ритмограмме. ЧСС и интервал R—R
а. Регулярный ритм более 200 в минуту Не характерен для синусовой тахикардии б. Регулярный ритм около 150 в минуту Возможно трепетание предсердий, блокада 2:1
в. Выраженная нерегулярность ритма Мерцание предсердий, многоочаговая (длительность интервала предсердная тахикардия R-R сильно варьирует) 

При высокой ЧСС массаж области каротидного синуса поможет замедлить ритм сокращений желудочков и тем самым выявить электрическую активность предсердий.
Тахикардии с уширенными комплексами QRS могут быть желудочковыми или наджелудочковыми со снижением атриовентрикулярной проводимости. Следующие “находки” на ритмограмме помогут различить эти два вида тахикардий [8].

Последние два признака патогномоничны для желудочковой тахикардии [8], а их отсутствие часто приводит к ошибкам, что показано на рис. 21-2. На верхней ЭКГ (см. рис. 21-2, А) представлен пример тахикардии с широким комплексом QRS, что характерно для желудочковой тахикардии с продолжительностью комплекса QRS более 0,14с. Однако продолжение записи в момент восстановления синусового ритма (см. рис. 21-2, Б) позволяет обнаружить сохранение уширенного желудочкового комплекса, подтверждающее, что пароксизмальная суправентрикулярная тахикардия наложилась на блокаду ножки пучка Гиса.
ТАХИКАРДИИ С УЗКИМИ КОМПЛЕКСАМИ QRS
Самые распространённые тахикардии этой группы — синусовая тахикардия и мерцание предсердии. Предсердная пароксизмальная тахикардия встречается преимущественно у молодых людей, но не у больных, находящихся в отделении интенсивной терапии.
СИНУСОВАЯ ТАХИКАРДИЯ
Для синусовой тахикардии характерны следующие признаки:
1. Постепенное начало.
2. Одинаковые зубцы Р.
3. Постоянный интервал P—R.
4. Правильный ритм.
ЧСС у взрослых обычно составляет от 100 до 180 в минуту. Синусовая тахикардия — признак других патологических процессов в организме, потому что сама по себе она не вызывает клинически выраженных нарушений.
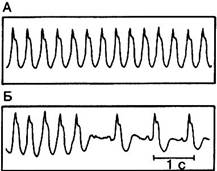
Рис. 21-2 Наджелудочковая тахикардия с нарушенной проводимостью (Б) выглядит, как желудочковая тахикардия (А).
Принципы лечения. Подход к лечению синусовой тахикардии основан в первую очередь на исследовании причин её возникновения, а не на проведении активных мероприятий с целью замедления сердечного ритма. При тахикардии уменьшаются диастола и наполнение желудочков, но ЧСС должна превысить 200 в минуту, прежде чем у здорового человека начнёт существенно снижаться сердечный выброс [2]. Так как при синусовой тахикардии ЧСС редко превышает 180 в минуту, то при нормальной функции сердца возможно лишь незначительное ухудшение гемодинамики. Когда желудочки становятся менее податливыми и диастолическое наполнение уменьшается, небольшое увеличение ЧСС может снизить сердечный выброс.
Главным условием успешной терапии синусовой тахикардии является устранение ишемии миокарда при нестабильной стенокардии и инфаркте миокарда. Препаратами выбора для уменьшения ЧСС считают бета-адреноблокаторы.
МЕРЦАНИЕ И ТРЕПЕТАНИЕ ПРЕДСЕРДИЙ
Мерцание и трепетание предсердий наблюдаются у многих взрослых больных, находящихся в отделениях интенсивной терапии, и особенно часто заявляют о себе в первые 5 дней после операций на сердце [7]. Оба нарушения ритма имеют почти одну природу, а способы их лечения идентичны. Обычно эти аритмии указывают на заболевание сердца, но мерцание предсердий может быть первым признаком тиреотоксикоза у пожилых людей [6].
ПРИНЦИПЫЛЕЧЕНИЯ
Мерцание и трепетание предсердий не только уменьшают время наполнения желудочков (укороченная диастола), но и исключают полноценный вклад систолы предсердий в сердечный выброс. В норме эта величина составляет примерно 15-30% сердечного выброса [6], но, вероятно, она возрастает при уменьшении растяжимости желудочков. Отсутствие эффективных предсердных сокращений при мерцании и трепетании предсердий незаметно при нормальной функции желудочков, но становится явным при увеличении жёсткости желудочков и уменьшении их податливости.
Неотложные терапевтические мероприятия при мерцании и трепетании предсердии определяются состоянием гемодинамики пациента. Стабилизация показателей кровообращения (улучшение функции желудочков) достигается снижением ЧСС до 100 в минуту и ниже. Восстановление синусового ритма рекомендовано для больных с нестабильной гемодинамикой (уменьшение растяжимости желудочков). Для устранения постоянной формы мерцания и трепетания предсердий необходима кардиоверсия, так как в таких случаях не только затруднено восстановление синусового ритма, но и возможно падение сердечного выброса [6].
Основные принципы лечения мерцания и трепетания предсердий представлены в виде блок-схемы на рис. 21-3. Первый этап состоит в оценке состояния кровообращения и определении показаний к срочной электрической кардиоверсии, которая показана больным с признаками ухудшения гемодинамики.
ЭЛЕКТРИЧЕСКАЯ КАРДИОВЕРСИЯ
Трепетание предсердий можно прекратить электростимуляцией предсердий с частотой, превышающей частоту трепетания [З]. Мерцание предсердий требует кардиоверсии постоянным током (используют одиночный импульс постоянного тока). Быстрая электростимуляция предсердий при этом обычно не применяется, за исключением случаев аритмии у больных, которым показана электростимуляция предсердий после кардиохирургической операции. Иногда кардиоверсию постоянным током применяют как при мерцании, так и при трепетании предсердий. Одиночный импульс постоянного тока (электрическая энергия от 25 до 50 Дж) эффективен при трепетании, но для купирования приступа мерцания предсердий требуется более мощное воздействие (первоначально от 50 до 100 Дж). Более чем у 50°/о больных удаётся восстановить ритм подобным электрическим воздействием (200 Дж или менее) [5].
МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ
Неотложная терапия с внутривенным введением препаратов показана при ЧСС более 140 в минуту, менее энергичное лечение проводят при ЧСС от 100 до 140 в минуту. Обычно нет необходимости снижать ЧСС, если она составляет менее 100 в минуту.
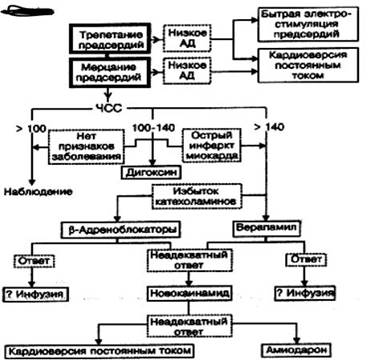
Рис. 21-3. Неотложная терапия мерцания и трепетания предсердий (блок-схема).
Эффективность некоторых противоаритмических средств показана в табл. 21-1. Препараты, используемые для лечения наджелудочковых тахикардий, и их дозы приведены в табл. 21-2. Ниже следует краткое описание основных свойств лекарственных веществ для экстренной терапии аритмий. Более подробная информация об антиаритмических средствах содержится в главе 22.

Бета-Адреноблокаторы показаны при гиперкатехоламинемии, обусловленной, в частности, острым инфарктом миокарда, хирургическими вмешательствами и др. Предпочтителен эсмолол, так как период его полувыведения составляет всего 9 мин. Этот бета-адреноблокатор следует быстро отменить при развитии побочных эффектов [10]. Это относительно новый препарат, число его клинических исследований ограниченно.
Верапамил — блокатор кальциевых каналов — наиболее эффективное средство неотложной терапии, поскольку он начинает действовать в большинстве случаев уже через 2 мин после внутривенного введения [З]. Рекомендуются следующие дозы для внутривенного введения препарата в виде болюса и поддерживающей инфузии:
Начальный болюс: 0,075 мг/кг в течение 1-2 мин.
Повторный болюс: 0,15 мг/кг через 15 мин (при необходимости).
Поддерживающая инфузия: 0,005 мг/(кгмин).
Верапамил может не восстановить синусовый ритм, но, вызывая замедление атриовентри-кулярной проводимости, приводит к уменьшению частоты сокращения желудочков. Препарат обладает также определёнными бронхолитическими свойствами, поэтому он особенно показан больным с обструктивными заболеваниями лёгких. Верапамил метаболизируется в печени, в связи с чем у пациентов с печеночной недостаточностью его доза должна быть уменьшена в 2 раза.
Основной риск при назначении верапамила заключается в развитии артериальной гипо-тензии из-за его вазодилатирующей активности. Этот нежелательный эффект можно предупредить или устранить внутривенным введением препаратов кальция [11, 12]. Верапамил даёт также отрицательный инотропный эффект, но его сосудорасширяющее действие компенсирует это в такой степени, что сердечный выброс в итоге может и не снижаться [13]. У больных с выраженной дисфункцией левого желудочка сочетание верапамила с бета-адреноблокаторами может вызвать резкое падение АД, поэтому назначение такой комбинации препаратов данной категории больных противопоказано [II].
Сердечные гликозиды. Подобно верапамилу они уменьшают ЧСС и не всегда восстанавливают синусовый ритм [1, З]. Эффект после внутривенного введения дигоксина не проявляется сразу, а может развиваться в течение 2 ч [З]. Эта задержка ограничивает применение дигоксина в случаях, когда требуется немедленное восстановление ритма сердца. Препарат более показан для лечения постоянной формы мерцания (трепетания) предсердий, в то время как верапамил можно присоединить (при необходимости) для экстренного купирования приступа. Дигоксин особенно эффективен при мерцательной аритмии и сниженной систолической функции желудочков, когда препараты с отрицательным инотропным действием (бета-адреноблокаторы и верапамил) противопоказаны.
Новокаинамид. Терапию новокаинамидом проводят с целью восстановления синусово-го ритма при неэффективности верапамила или других антиаритмических средств. Рекомендуемые дозы новокаинамида для внутривенного введения приведены в табл. 21-2. Препарат подвергается биотрансформации в печени, и его основной метаболит — N-ацетилновокаинамид — медленнее выводится из организма (почками), чем сам новокаинамид. Из-за этого у больных с почечной недостаточностью дозу препарата снижают.
ПРЕДСЕРДНАЯ ПАРОКСИЗМАЛЬНАЯ ТАХИКАРДИЯ
Предсердную пароксизмальную тахикардию, как ранее упоминалось, нечасто наблюдают в отделениях интенсивной терапии. Обычно она имеет внезапное начало с правильным ритмом и зубцами Р, как правило, скрытыми в комплексе QRS. Лечение включает стимуляцию блуждающего нерва (например, массаж синокаротидной области) и внутривенное введение верапамила. Предсердная пароксизмальная тахикардия в отличие от мерцания и трепетания предсердий значительно чаще купируется верапамилом [З].
ПРЕДСЕРДНАЯ МНОГООЧАГОВАЯ (ХАОТИЧЕСКАЯ) ТАХИКАРДИЯ
Предсердная многоочаговая тахикардия определяется двумя или более чем двумя эктопическими очагами с повышенной частотой зарождения импульсов в предсердии. Зубцы Р имеют различную форму, нестабильны также интервалы P—R. Предсердная многоочаговая тахикардия часто встречается у больных хроническими заболеваниями лёгких и почти в 50% случаев разрешается после отмены теофиллина [14].
ПРИНЦИПЫЛЕЧЕНИЯ
1. Прекратить введение теофиллина (если это возможно), не обращая внимания на его уровень в сыворотке крови. Многие больные переносят это хорошо; более того, у большинства страдающих хронической обструктивной болезнью легких теофиллин не эффективен (см. главу 26).
2. Если содержание магния в сыворотке крови не повышено, то следует внутривенно ввести препараты магния в соответствии с рекомендациями, приведенными в главе 37. Ионы магния дают хороший эффект при предсердной многоочаговой тахикардии [15]. Механизм этого до настоящего времени не ясен.
3. При необходимости возможно использование верапамила [16]. У больных с патологией лёгких бета-адреноблокаторы следует применять с осторожностью из-за опасности возникновения бронхоспазма |17], но при назначении верапамила в этом нет необходимости.
В заключение следует отметить, что Предсердная многоочаговая тахикардия плохо поддается антиаритмической терапии. Отказ от лечения теофиллином, по-видимому, является наилучшим способом.
ТАХИКАРДИЯ АТРИОВЕНТРИКУЛЯРНОГО СОЕДИНЕНИЯ
Это нарушение ритма сердца можно узнать по атриовентрикулярной диссоциации и узким желудочковым комплексам частотой 70-130 в минуту. Тахикардию атриовентрикулярного соединения весьма часто можно наблюдать при остром инфаркте миокарда, аортокоронарном шунтировании, интоксикации сердечными гликозидами. Это нарушение обычно преходящее, неплохо переносится больными, не требует лечения. Если. возникает необходимость в экстренной терапии, то может быть эффективна кардиоверсия постоянным током. В случае дигиталисной интоксикации хороший эффект дают внутривенные вливания препаратов калия, магния, а также лидокаина.
ТАХИКАРДИИ С ШИРОКИМИ КОМПЛЕКСАМИ QRS
Тахикардии с широкими комплексами QRS (более 0,12 с) могут быть желудочковьши или наджелудочковыми с нарушенной проводимостью. В число электрокардиографических признаков, несущих информацию о генезе тахикардии, входят следующие [8|.
Ритмограмма: атриовентрикулярная диссоциация и наслоение комплексов доказывают желудочковую тахикардию.
ЭКГ в 12 отведениях: признаками желудочковой тахикардии могут быть отклонение электрической оси сердца влево, блокада правой ножки пучка Гиса с продолжительностью комплекса QRS более 0,14 с или блокада левой ножки пучка Гиса с длительностью комплекса QRS, превышающей 0,16 с.
Идентификация тахикардии упрощается, если учесть, что желудочковая тахикардия регистрируется в 95% случаев тахикардий с уширенными комплексами QRS у больных с заболеваниями сердца [9]. У большинства больных, находящихся в отделениях интенсивной терапии, имеется нарушение сердечной деятельности. Следовательно, можно сделать следующий вывод.
Тахикардию с широкими комплексами QRS следует считать желудочковой до тех пор, пока не будут исключены другие возможные формы тахикардий с уширенными желудочковыми комплексами.
ПРИНЦИПЫЛЕЧЕНИЯ
Новокаинамид можно считать препаратом выбора для лечения желудочковых и супра-вентрикулярных тахикардий (исключая форму torsades de poinies). Скоросгь внутривенного введения новокаинамида не должна превышать 50 мг/мин, поскольку трудно немедленно контролировать действие препарата в каждом конкретном случае.
ЖЕЛУДОЧКОВЫЕ АРИТМИИ
Появление желудочковых эктопических очагов возбуждения часто не имеет серьёзных последствий, если это не обусловлено острой ишемией или инфарктом миокарда, в связи с чем требуется особый подход к желудочковым эктопиям.
ИНФАРКТ МИОКАРДА
Желудочковые аритмии сопровождают 3 периода острого инфаркта миокарда [18].
Первый период начинается с первых минут заболевания и ко 2-3-му часу развивается яркая клиническая картина. Желудочковые эктопические очаги в этот период могут привести к желудочковой тахикардии и мерцанию (фибрилляции) желудочков, которые представляют опасность для жизни больного.
Второй период начинается с 6-12-го часа и сохраняется до 72 ч от начала инфаркта миокарда. Именно в этом промежутке времени чаще наблюдают аритмии, обусловленные реперфузией вследствие эффективной тромболитической терапии. Обычно в данном периоде эктопические водители ритма появляются реже.
Третий период продолжается с 3-х по 7-е сутки заболевания, когда аритмии встречаются редко. Больные с неосложнённым течением болезни в указанные сроки не нуждаются в постоянном мониторном наблюдении.
Лечение аритмий. Лидокаин считается препаратом выбора для профилактики и лечения желудочковых аритмий у больных инфарктом миокарда. Однако доказательств того, что профилактическое применение лидокаина в остром периоде инфаркта миокарда улучшает исход болезни, в настоящее время нет [18].
Мерцание желудочков более чем в 50% случаев острого инфаркта миокарда возникает внезапно [19].
Можно согласиться с мнением, что всем больным в остром периоде инфаркта миокарда следует начинать введение лидокаина с профилактической целью как можно раньше [20]. Имеются рекомендации воздерживаться от профилактического использования лидокаина у пациентов старше 70 лет, поскольку у них часто возникает интоксикация препаратом [20]. В табл. 21-3 содержатся рекомендации в отношении доз лидокаина (внутривенное введение) в указанных случаях.
Таблица 21-3
Применение противоаритмических средств (внутривенно) для подавления желудочковых эктопических очагов возбуждения
Лидокаин
а. Начальный болюс: 1,5 мг/кг в течение 5 мин
б. Скорость внутривенного капельного вливания: 1 мг/мин для больных пожилого возраста с застойной сердечной недостаточностью и печёночной недостаточностью
2 мг/мин в других случаях
При необходимости:
а. Повторить болюсное введение в дозе 0,75 мг/кг в течение 5 мин
б. Ускорить инфузию до 4 мг/мин
в. Определить уровень препарата в сыворотке крови через 30 мин
Новокаинамид
а. Начальный болюс: 10 мг/кг (не быстрее чем 50 мг/мин)
б. Скорость внутривенного капельного вливания: 1-6 мг/мин
Вслед за болюсным введением проводится капельное вливание препарата со скоростью 2 мг/мин в течение 48 ч. Если лидокаин в этой дозе не способен подавить эктопический очаг возбуждения, то повторно вводят препарат в виде болюса (0,75 мг/кг в течение 5 мин), а скорость инфузии увеличивают до 4 мг/мин. При такой инфузии антиаритмического средства необходимо мониторное наблюдение за его уровнем в сыворотке крови. Более полная информация о токсических свойствах препарата содержится в главе 22.
Желудочковые аритмии, устойчивые к лидокаину, лечат новокаинамидом (см. табл. 21-3), который, в частности, способен подавлять автоматизм эктопических водителей ритма.
ДРУГИЕ ПРИЧИНЫЖЕЛУДОЧКОВЫХ ЭКТОПИЙ
Ишемическая болезнь сердца — не единственная причина желудочковых эктопий. Перечисленные ниже факторы также должны быть учтены как возможные причины эктопии.
1. Нарушения электролитного баланса.
Хорошо известно, что при гипокалиемии и гипомагниемии легко возникают желудочковые эктопические очаги возбуждения, особенно после введения сердечных гликозидов. Эти и другие расстройства электролитного баланса детально обсуждаются в главах 36 и 37. Напоминаем, что при истощений запасов магния его уровень в сыворотке крови может оставаться нормальным, поскольку магний локализуется преимущественно внутриклеточно.
2. Лекарственные средства.
Препараты наперстянки — один из главных виновников желудочковых эктопий, так как дигиталисная интоксикация в клинике встречается часто [21]. Однако также следует иметь в виду наличие аритмогенных свойств у таких противоаритмических средств, как новокаинамид, хинидин и др.
3. Нарушения кислотно-щелочного состояния.
Алкалоз (особенно респираторный) может повысить возбудимость миокарда, вероятно, вследствие изменения содержания ионов кальция.
ЖЕЛУДОЧКОВАЯ ТАХИКАРДИЯ
Желудочковая тахикардия представляет серию из 3 эктопических желудочковых импульсов и более. Она может длиться не более 30 с (пароксизмальная форма) или продолжаться достаточно долго (непароксизмальная желудочковая тахикардия). Этот ритм указывает на серьёзность состояния, наиболее часто связанного с ишемией миокарда. Общин подход к лечению желудочковой тахикардии представлен в виде блок-схемы на рис. 21-4. Из данных рис. 21-4 можно сделать следующие выводы [5]:
1. Непароксизмальную желудочковую тахикардию всегда необходимо купировать.
2. Пароксизмальную желудочковую тахикардию следует лечить, если она обусловлена заболеванием сердца.
3. При нестабильной гемодинамике необходима кардиоверсия постоянным током (начинают с 50 Дж, а затем, при отсутствии эффекта, повторяют попытку, увеличивая каждый раз на 50 Дж).
4. Если состояние больного стабильное, то начинают с болюсного введения лидокаина и продолжают в виде внутривенной инфузии. При отсутствии эффекта назначают (внутривенно) другие противоаритмические средства, например новокаинамид и амиодарон. Эффективность последнего при лечении рефракторных аритмий доказана, но в США все еще не разрешено его внутривенное введение.

ДВУНАПРАВЛЕННАЯ ВЕРЕТЕНООБРАЗНАЯ ЖЕЛУДОЧКОВАЯ ТАХИКАРДИЯ (TORSADES DE POINTES)
Torsades de pointes характеризуется периодами изменений амплитуды и полярности желудочковых комплексов. Так, уширенные комплексы QRS за короткий отрезок времени проделывают следующую эволюцию: в течение 3-20 ударов они направлены кверху, затем приобретают направленность книзу, создавая картину вращения вокруг воображаемой изоэлектрической линии; во время перехода положительных комплексов QRS в отрицательные могут регистрироваться узкие (нормальные) QRS. Пример torsades de pointes показан на рис. 21-5.
Torsades de pointes обычно самоограничивается и редко* переходит в мерцание желудочков (21), но имеет тенденцию к рецидиву. Почти всегда ей предшествует заметное удлинение интервала Q-T (или Q—U), поэтому факторы, которые являются причиной увеличения интервала Q-T, также предрасполагают к возникновению этого типа желудочковых тахикардий.
* Согласно отечественным авторам, эта форма желудочковои тахикардии часто переходит в мерцание желудочков. — Прим. ред.

Терапия двунаправленной веретенообразной желудочковой тахикардии определяется величиной предшествующего интервала Q-T.
1. Если интервал Q-T удлинён, то все антиаритмические препараты должны быть отменены. Определяют концентрацию магния, калия и кальция в сыворотке крови с целью немедленного её восстановления, если она понижена. Лечение традиционными противоаритмическими средствами, подобными лидокаину, обычно неэффективно, а назначение препаратов, увеличивающих интервал Q—T (например, новокаинамида) противопоказано.
Рецидивирующая тахикардия требует временной желудочковой электростимуляции с частотой 100-120 в минуту в качестве средства выбора. Цель этого воздействия заключается в увеличении ЧСС, что приводит к уменьшению интервала Q-T. Такого же эффекта можно добиться внутривенным введением (бета-адреномиметика изадрина (изопротеренол), но последний менее предпочтителен, чем электростимуляция желудочков, так как может вызвать аритмии и ишемию миокарда.
2. Если предшествующий интервал Q— Т нормальный, то применение традиционных антиаритмических препаратов, включая новокаинамид и хинидин, безопасно.
КАРДИОТОКСИЧЕСКОЕ ДЕЙСТВИЕ СЕРДЕЧНЫХ ГЛИКОЗИДОВ
Как известно, отравление препаратами наперстянки и другими сердечными гликозидами проявляется как кардиальными, так и экстракардиальными расстройствами. Дигиталисная интоксикация встречается у 20% госпитализированных больных, получавших препараты наперстянки [22]. Состояния и факторы, способствующие проявлению кардиотоксического действия сердечных гликозидов (преклонный возраст, почечная недостаточность, болезни сердца, гипокалиемия и др.), часто встречаются у больных, находящихся в отделениях интенсивной терапии.
Передозировка сердечных гликозидов может вызвать аритмии нескольких видов. Наиболее часто встречаются тахикардия атриовентрикулярного соединения, атриовентрикулярная блокада I степени, атриовентрикулярная блокада II степени I типа (тип I Мобитца, или тип Самойлова-Венкебаха) и полная атриовентрикулярная блокада у больных с мерцанием предсердий [22]. Последний вариант считается одним из классических случаев отравления препаратами наперстянки, используемыми для лечения мерцательной аритмии.
Комплексная терапия при дигиталисной интоксикации включает следующие лечебные мероприятия:
1. При атриовентрикулярной блокаде, вызванной передозировкой препаратов наперстянки, проводят неотложное интенсивное восстановление уровня калия в крови с целью сведения к минимуму индуцированной лекарственными средствами депрессии атриовентрикулярного узла [22].
2. Дефицит магния более важен, чем обычно полагают, поскольку введение препаратов магния может прекратить аритмии, обусловленные сердечными гликозидами, даже при нормальной концентрации магния в сыворотке крови. Препараты магния показаны каждому больному с подозрением на дигиталисную интоксикацию, у которого нет гипермагниемии, а функция почек не нарушена. Схема устранения дефицита магния представлена в главе 37.
3. Лидокаин эффективен для подавления желудочковых эктопических очагов возбуждения, вызванных передозировкой сердечных гликозидов.
4. Для лечения отравлении, угрожающих жизни и устойчивых к перечисленным выше лекарственным средствам, можно использовать внутривенное введение дигоксинспецифических антител [23]. При аритмии, поддающейся терапии, можно ускорить выведение из организма препаратов наперстянки назначением внутрь активированного угля (по 25 г каждые 4 ч в течение 40 ч) [24] или холестирамина (по 4 г каждые 6 ч) [25].
ЛИТЕРАТУРА
1. Zipes DP. Genesis of Cardiac Arrythmias. In: Braunwald E ed. Heart disease. A textbook of cardiovascular medicine, 3rd ed. Philadelphia: W.B. Saunders, 1988.
2. Guyton AC. The relationship of cardiac output and arterial pressure control. Circulation 1981; 64:1079-1088.
3. ОБЗОРЫ
4. Keefe DL, Miura D, SombergJC. Supraventricular tachyarrhythmias: Their evaluation and therapy. Am Heart J 1986; П:1150-1161.
5. Manolis AS, Estes AM III. Supraventricular tachycardia. Mechanisms and therapy. Arch Intern Medl987; 147:1706-1716.
6. Walsh KA, Ezri MD, Denes P. Emergency treatment of tachyarrythmias. Med Clin North Am 1986; 70:791-811.
7. Morris DC, Hurst JW. Atrial fibrillation. Current problems in cardiology. Chicago: Year Book Medical Publishers, 1980:1-50.
8. Vecht RJ, Nicolaides EP, Ikweuke JK, et al. Incidence and prevention of supraventric-ular tachyarrhythmias after coronary bypass surgery. Int J Cardiol 1986; 23:125-134.
9. НАДЖЕЛУДОЧКОВАЯ ТАХИКАРДИЯ
10. Wellens HJJ, Bar FWHM, Lie Kl. The value of the electrocardiogram in the differential diagnosis of tachycardia with a widened QRS complex. Am J Med 1978; 64:27-33.
11. Akhtar M, Shenasa M, Jazayeri M, et al. Wide QRS complex tachycardia. Ann Internal Med 1988; 109:905-912.
12. ФАРМАКОТЕРАПИЯ
13. Turlapaty P. Laddu A, Murthy S, et al. Esmolol: A titratable short-acting intravenous beta blocker for acute critical care settings. Am Heart J 1987; 114:866-885.
14. Henry M, Kay MM, Viccellio P. Cardiogenic shock associated with calcium-channel and beta blockers: Reversal with intravenous calcium chloride. Am J Emerg Med 1985; 3:334-336.
15. Barnett JC, Touchon RC. Verapamil infusion with calcium pretreatment for acute control of Supraventricular tachycardia. Crit Care Med 1989; J7:SH.
16. Ferlinz J, Citron PD. Hemodynamic and myocardial performance characteristics after verapamil use in congestive heart failure. Am J Cardiol 1983; 51:1339-1345.
17. Levine JH, Michael JR, Guarnieri T. Multifocal afrial tachycardia: A toxic effect of theophylline. Lancet 1985; 1:1216.
18. Iseri LT, Fairshter RD, Hardeman JL, Brodsky MA. Magnesium and potassium therapy in multifocal atrial tachycardia. Am Heart J 1985; 110:789-791.
19. Levine JH, Michael JR, Guarnieri T. Treatment of multifocal atrial tachycardia with verapamil.N EngiJMed 1985; 322:21-26.
20. Arsura EL, Solar M, Lefkin AS, et al. Metoprolol in the treatment of multifocal atrial tachycardia. Crit Care Med 1987; 15:591-594.
21. MacMahon S, Collins R, Peto R, et al. Effects of prophylactic lidocaine in suspected acute myocardia! infarction. JAMA 1988: 260:1910-1916.
22. Ahmad S, Giles TD. Managing ventricular arrhythmias during acute MI. J Crit Illness 1988:3:29-40.
23. Stamato NJ, Josephson ME. When and how to manage premature ventricular contractions. J Crit Illness 1986: 1:41-48.
24. Stratmann HG, Kennedy HL. Torsades de pointes associated with drugs and toxins: Recognition and management. Am Heart J 1987: 113:1470-1482.
25. Fisch С, Knoebel SB. Digitalis cardiotoxicity. J Am Coil Cardiol 1985; 5:91A-98A.
26. Smith TW, Butler VP, Haber E, et al. Treatment of life-threatening digitalis intoxication with digoxin-specific Fab antibody fragments. N Engi J Med 1982; 307:1357-1362.
27. Lalonde RL, Deshpande R, Hamilton PP, et al. Acceleration of digoxin clearance by activated charcoal. Clin Pharmacol Ther 1985; 37:367-371.
28. Henderson RP, Solomon CP. Use of cholestyramine in the treatment of digoxin intoxication. Arch Intern Med 1988; 248:745-746.