‣‣‣ Синусовая тахикардия (ускоренный синусо вый ритм). Синусовой тахикардией принято называть со стояние, характеризующееся частотой сокращений сердца свыше 100 в 1 мин, когда водителœем ритма является синусовый узел. Синусовая тахикардия у здоровых людей как эпизод может возникнуть при физической нагрузке, эмоциях, во время и после еды, после курения и употребления алкоголя. Тахикардия закономерно появляется при лихорадке, любых ко ликах (печеночной, почечной), тиреотоксикозе, ме дикаментозных воздействиях (атропин и др.), ане мии, болезнях мышцы сердца. При органических заболеваниях сердца тахикардия обычно является симптомом сердечной недостаточности. Основные клинические проявления - чувство сердцебиения, да вящие боли в сердце, одышка, слабость, частый пульс, не превышающий 160 в 1 мин. На ЭКГ - неиз мененная морфология комплекса QRS при уменьше нии продолжительности интервалов RR и PP.
‣‣‣ Предсердная тахикардия отличается от ус-коренного эктопического предсердного ритма большим числом сердечных сокращений (свыше 100, на практике обычно свыше 140-150). Раньше ее называли предсердной пароксизмальной тахикардией.
‣‣‣ Атриовеитрикулярные пароксизмальные та хикардии подразделяются на реципрокные узловые и атриовентрикулярные тахикардии с участием до полнительных путей проведения (при синдроме Вольфа-Паркинсона-Уайта).
В этиологии пароксизмальной тахикардии придается значение психоэмоциональному стрессу, интоксикациям, органическим заболеваниям сердца и его поражению при патологии других органов и систем (тиреотоксикоз, болезни надпочечников, ги-поталамическая дисфункция).
‣‣‣ Мерцательная аритмия (фибрилляция пред сердий) - полностью дезорганизованная электричес кая и механическая активность предсердий. Этио логические факторы: митральный стеноз, ишеми- ческая болезнь сердца, тиреотоксикоз, кардиомио- патии, миокардиты, экзогенные и эндогенные ин токсикации. В некоторых случаях этиологический фактор остается неизвестным.
С практических позиций важно, что мерцательная аритмия возникает при наличии ряда предпосылок. Есть симптомы, обладающие высокой предсказательной ценностью - предикторы этого вида аритмии.
Прогностически неблагоприятны в плане развития мерцательной аритмии:
- рентгенологические признаки увеличения ле вого предсердия;
- уширение зубца Ρ до 0,12 секунд и более;
- увеличение интринсикоида (времени внутрен него отклонения) левого предсердия до 0,10 секунд и более;
- деформация зубца Р;
- предсердные экстрасистолы;
- синусовая брадикардия;
- миграция водителя ритма;
- увеличение положительной фазы зубца Ру] до 1,5-2 мм и более (Л.Г. Лозинский). Этот электрокар диографический признак при отсутствии симптомов ʼʼлегочного Рʼʼ в стандартных отведениях указывает на замедление хода возбуждения по левому предсер дию.
Классификация. Мерцательная аритмия должна быть пароксизмальной (острые приступы с числом сердечных сокращений более 100 в 1 мин); транзи-торной (преходящей), продолжающейся в течение дней, недель; постоянной. Последние два варианта мерцательной аритмии исходя из числа желудочковых сокращений подразделяются на тахиси-столические (число сокращений более 100 в 1 мин), нормосистолические (число сокращений 60-100 в 1 мин) и брадисистолические (число сокращений менее 60 в 1 мин) формы.
Клиническая симптоматика пароксизма мерцательной аритмии характеризуется жалобами на сер-
Амбулаторная кардиология
 дцебиение, одышку, резкую слабость. В случае если приступ затягивается на 30-60 мин, у многих больных появляются или усиливаются проявления хронической ле-вожелудочковой сердечной недостаточности, выявляется типичная симптоматика острой левожелудоч-ковой недостаточности - интерстициального или альвеолярного отека легких. Пульс аритмичный, частый. Тоны сердца разные по звучности в разных циклах. На ЭКГ - отсутствие зубца Р, наличие множественных мелких волн ff, которые лучше видны во 2, 3 стандартных отведениях, V, г Крупноволновая форма считается характерной для митрального стеноза, мелковолновая - для ишемической болезни сердца. Интервалы R-R разные по длительности в разных циклах.
дцебиение, одышку, резкую слабость. В случае если приступ затягивается на 30-60 мин, у многих больных появляются или усиливаются проявления хронической ле-вожелудочковой сердечной недостаточности, выявляется типичная симптоматика острой левожелудоч-ковой недостаточности - интерстициального или альвеолярного отека легких. Пульс аритмичный, частый. Тоны сердца разные по звучности в разных циклах. На ЭКГ - отсутствие зубца Р, наличие множественных мелких волн ff, которые лучше видны во 2, 3 стандартных отведениях, V, г Крупноволновая форма считается характерной для митрального стеноза, мелковолновая - для ишемической болезни сердца. Интервалы R-R разные по длительности в разных циклах.
Для преходящей и постоянной мерцательной аритмии выраженная тахисистолия не характерна. Клиника определяется основным заболеванием. Однако само по себе наличие мерцательной аритмии, особенно тахисистолическоЙ, существенно ухудшает состояние больного за счёт нарастания симптоматики застойной сердечной недостаточности. В этом плане прогноз тем хуже, чем больше частота пульса, особенно чем выше его дефицит (разница между частотой 1-го тона в 1 мин, определяемой аускульта-тивно, и числом пульсовых волн в 1 мин). Дефицит пульса определяет количество гемодинамически неэффективных систол, величину ʼʼнапраснойʼʼ работы сердца. ЭКГ-признаки при преходящей и постоянной мерцательной аритмии те же, что и при паро-ксизмальной, но с меньшей частотой сердечных сокращений в 1 мин.
‣‣‣ Трепетание предсердий характеризуется частотой их сокращений в пределах 250-300 в 1 мин. Этиологические факторы те же, что при мерцательной аритмии и пароксизмальных тахикардиях.
Электрофизиологические механизмы. Считается, что возможны два варианта: механизм повторного входа волны возбуждения и наличие эктопического очага возбуждения в миокарде предсердий.
Клинически трепетание предсердий может протекать в виде пароксизмов, быть преходящим и постоянным. При правильной форме трепетания предсердий в атриовентрикулярном узле могут блокироваться два из трех, три из четырех импульсов (трепетание 3:1, 4:1). Тогда ритм сокращения желудочков нормальный, и диагноз должна быть установлен лишь электрокардиографически. В случае если блокада проведения импульсов через атриовентрикулярный узел непостоянна, то ритм сокращения желудочков становится столь же хаотичным, как при мерцательной аритмии. Тогда клинически трепетание предсердий неотличимо от мерцательной аритмии, и следует говорить о неправильной форме трепетания.
На ЭКГ при трепетании предсердий интервалы R-R разные (при неправильной форме) или одинаковые (при правильной форме). Видны волны f, образующие волнообразную кривую. Частота таких волн более 200-220 в 1 мин, лучше всœего они видны, как и
волны ff, при мерцании предсердий, в отведениях 2, 3 стандартных, VI, 2. Трудности диагностики возникают при трепетании предсердий 2:1, когда волны f часто не видны. Для этой формы трепетания предсердий характерны частота сокращений желудочков 150-180 в 1 мин, абсолютно правильный ритм желудочков, резистентность к медикаментозному лечению. В этих случаях поставить диагноз помогает внутри пищеводная ЭКГ.
‣‣‣ Атриовентрикуляриые тахикардии возникают в результате циркуляции возбуждения по механизму ʼʼповторного входаʼʼ внутри атриовентрикулярного узла с большой частотой волн, распространяющих ся на предсердия и желудочки. Согласно концепции A. Lewis, в атриовентрикулярном узле формируется эктопический водитель ритма, который вырабатывает избыточное количество импульсов.
При синдроме преждевременного возбуждения желудочков причиной развития приступов является существование дополнительных путей предсердно-желудочкового проведения (пучки Кента͵ Джеймса, Махейма).
‣‣‣ Желудочковая тахикардия, в отличие от атри- овентрикулярной, как правило, возникает у больных с органическими заболеваниями сердца (ИБС, мио кардиты, кардиомиопатии, клапанные пороки серд ца). Она должна быть следствием передозировки хи- нидина, изадрина, адреналина.
Механизм возникновения приступов двоякий: чаще это повторный вход возбуждения, реже - патологический автоматизм.
Клиника приступа пароксизмальной тахикардии. Начало внезапное: сердцебиение, давящие боли в сердце, одышка, слабость, потливость. Больной бледен. Пульс ритмичный, частый. Артериальное давление нередко снижается.
На ЭКГ при предсердной тахикардии - деформированный зубец Р, неизмененный комплекс QRS, короткие, одинаковые по длительности интервалы R-R и Р-Р. Атриовентрикулярная тахикардия характеризуется ʼʼузкимиʼʼ комплексами QRS, короткими одинаковыми интервалами R-R, ʼʼсуммациейʼʼ зубцов Ρ и Т. Практически отличить предсердную и узловую тахикардию удается редко. При желудочковой тахикардии комплекс QRS широкий.
‣‣‣ Трепетание и фибрилляция желудочков име ют клинический эквивалент в виде внезапной оста новки кровообращения. На ЭКГ - волны различной высоты, формы, ширины, постепенно уменьшающи еся по амплитуде, с трансформацией в изолинию.
Электрокардиографическая дифференциальная диагностика тахиаритмий
Правильная ЭКГ-трактовка тахиаритмий не столь простая задача, как кажется на первый взгляд. Во врачебной практике синусовая тахикардия может ошибочно диагностироваться при суправентрикуляр-ных тахикардиях, правильной форме трепетания
Аритмии и блокады сердца

| |||

|
|
предсердий и наоборот; трепетание предсердий с атриовентрикулярным блокированием 2:1 нелœегко отличить от суправентрикулярной тахикардии; паро-ксизмальная желудочковая тахикардия диагностируется при суправентрикулярной тахикардии с исходно широким комплексом QRS при синдроме WPW и блокаде ножек пучка Гиса.
С позиций ЭКГ-метода существуют две основные разновидности тахисистолии: с узкими комплексами QRS (до 0,10 секунд) и с широкими (более 0,10 секунд).
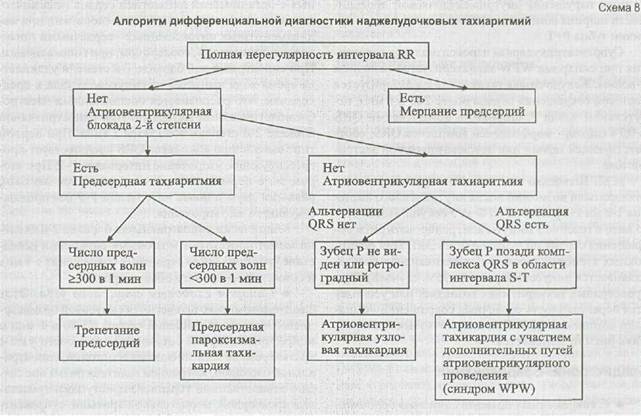
А.С. Сметнев, Н.М. Шевченко выработали алгоритм дифференциальной диагностики наджелудоч-ковых тахиаритмий (схема 8).
Полная нерегулярность ритма сокращения желудочков, отсутствие зубцов Ρ и наличие волн мерцания дают возможность диагностировать мерцание предсердий. При наличии атриовентрикулярной блокады 2-й степени во время тахиаритмий выносится суждение о предсердной тахиаритмий. Диагноз уточняется по форме и частоте предсердных комплексов - трепетание предсердий или предсердная тахикардия.
При трепетании предсердий число сокращений желудочков около 150 в 1 мин, предсердий - 300 в 1 мин. Это наиболее частая форма трепетания 2:1. При предсердной пароксизмальной тахикардии частота сокращений предсердий менее 300, а желудочков - более 150. При отсутствии атриовентрикулярной блокады 2-й степени и невозможности ее выз-
вать без прерывания приступа делается заключение об атриовентрикулярной тахикардии. В случае если имеется альтернация желудочковых комплексов, наиболее вероятен диагноз атриовентрикулярной тахикардии с участием дополнительных путей проведения. Когда зубцы Ρ не видны или отрицательные перед комплексом QRS, диагностируется атриовентрикулярная узловая тахикардия, а если они определяются позади комплексов QRS в области интервала S-T - ставится диагноз атриовентрикулярной тахикардии с участием дополнительных путей проведения.
При пароксизмальной тахикардии с широкими комплексами QRS дифференциальный диагноз проводится между:
- суправентрикулярной предсердной тахикарди ей с функциональной внутрижелудочковой блокадой (с аберрантным проведением);
- суправентрикулярной пароксизмальной тахи кардией с предшествующим нарушением внутрижелудочковой проводимости;
- суправентрикулярной пароксизмальной тахи кардией при синдроме WPW (антидромный тип);
- желудочковой тахикардией.
При наджелудочковой тахиаритмий с функциональной внутрижелудочковой блокадой ширина комплексов QRS <; 0,12 секунд, комплексы QRS имеют форму блокады правой ножки пучка Гиса с трехфазным комплексом QRSV] 6 (тип rSR'v| и qRSV6). При пароксизмальной суправентрикулярной тахикардии
Амбулаторная кардиология
 на фоне нарушения внутрижелудочковой проводимости ширина комплекса QRS>0,I2 секунд, при наличии зубца Р+Т.
на фоне нарушения внутрижелудочковой проводимости ширина комплекса QRS>0,I2 секунд, при наличии зубца Р+Т.
Суправентрикулярная пароксизмальная тахикардия при синдроме WPW характеризуется наличием δ-волны. Желудочковая тахикардия характеризуется частотой сокращения сердца более 200 в 1 мин, отсутствием зубца Р, широкими комплексами QRS (:ʼʼ0,14 секунд), морфологией комплекса QRS, соответствующей право- или левожелудочковой экстрасистоле.
Н.М. Шевченко считает, что определœение вида тахиаритмии возможно после внутривенного введения 1-2 мл 1 % раствора АТФ за 5 секунд. После этого нужно в течение 1 минуты контролировать ритм сокращений сердца по пульсу или по ЭКГ. При рецип-рокных атриовентрикулярных тахикардиях восстанавливается синусовый ритм (в 95% случаев). При предсердных тахиаритмиях возникает или усиливается нерегулярность сердечных сокращений - выпадают комплексы QRS. При желудочковых тахиаритмиях ритм не изменяется.
Брадикардии. Брадиаритмии.
‣‣‣ С современных позиций синусовая брадикар дия - проявление дисфункции синусового узла с час тотой сокращения желудочков менее 60 в 1 мин. При чины синусовой брадикардии многообразны. Это конституциональный фактор (ʼʼврожденная вагото- нияʼʼ); повышение тонуса блуждающего нерва при рвоте, язвенной болезни, гастритах; раздражение центра блуждающего нерва при опухолях мозга, ин сультах. Брадикардия встречается при отравлении грибами, фосфорорганическими отравляющими ве ществами; при вирусных болезнях - гриппе, гепати те А и В, подпеченочной желтухе; при бактериаль ных инфекциях - брюшном тифе, паратифе; при ги- перкалиемии; при передозировке сердечных глико- зидов, а- и β-адреноблокаторов. Иногда синусовая брадикардия выявляется в покое у тренированных спортсменов и лиц, занимающихся тяжелым физи ческим трудом.
Умеренно выраженная брадикардия не сопровождается жалобами, поскольку она не вызывает нарушений кардиогемодинамики. При выраженной синусовой брадикардии с частотой сердечных сокращений менее 45 в 1 мин, особенно у пожилых пациентов с хронической сосудистой церебральной недостаточностью, могут возникать эпизоды головокружения и даже синкопальные обморочные состояния.
Электрокардиографически при синусовой брадикардии структура комплекса QRS не изменена, интервалы R-R удлинœены.
‣‣‣ Синоатриальная блокада - состояние, при ко тором замедляется или прерывается проведение им пульса из синусового узла к предсердиям. Этот фе номен может наблюдаться при выраженной вагото- нии, гиперактивности каротидного синуса; у боль-
ных с органической патологией сердца (ишемичес-кая болезнь, миокардиты, кардиомиопатии); при медикаментозных интоксикациях - сердечными глико-зидами, хинидином, кордароном; при гипокалиемии. При синоатриальной блокаде 1-й степени удлиняется время хода импульса из синусового узла к предсердиям, что распознается специальными электрофизиологическими методами. При синоатриальной блокаде 2-й степени возможны 2 типа. При первом типе выпадению комплекса QRS предшествует прогрессирующее укорочение интервалов Р-Р. При втором типе нормальный ритм прерывается паузами, равными двум и более интервалам Р-Р без предшествующего их укорочения.
Клинически синоатриальная блокада 2-й степени может протекать с мозговыми синкопами вследствие урежения числа сердечных сокращений в 1 мин и снижения минутного объёма крови.
‣‣‣ Синдром слабости синусового узла. Этот симптомокомплекс проявляется синусовой брадикар- дией с числом сокращений сердца 45-50 в 1 мин и менее; транзиторной остановкой синусового узла с кратковременными эпизодами асистолии, синоатри альной блокадой, миграцией водителя ритма вне свя зи с лекарственной терапией; приступами трепета ния предсердий, мерцательной аритмии, суправент- рикулярной тахикардии при исходной и последую щей брадикардии.
У больных с синдромом слабости синусового узла возможны два варианта экстремальных состояний.
При выраженной брадикардии с числом сокращений сердца менее 35-40 в I мин возникают мозговые синкопы с головокружением, ухудшением зрения и слуха, слабостью либо развернутые припадки Морга-ньи-Эдемса-Стокса с эпилептиформными судорогами без ауры и прикусывания языка. Сознание по миновании приступа восстанавливается быстро, в части случаев спонтанно, без вмешательства врача.
У других больных возникают частые приступы пароксизмальной суправентрикулярной тахикардии, трепетания или мерцания предсердий с типичной клиникой.
‣‣‣ Атриовентрикулярные блокады. Οʜᴎ возни кают вследствие замедления или прерывания прове дения импульса из предсердий к желудочкам. Атрио вентрикулярные блокады выявляются при ревмати ческих и неревматических кардитах, кардиомиопа- тиях, гиперкалиемии, передозировке дигиталиса, хинидина, β-блокаторов, новокаинамида, аймалина, кордарона. Οʜᴎ бывают следствием выраженной ваготонии, к примеру, у спортсменов. Иногда такие блокады бывают врожденными.
Атриовентрикулярная блокада 1-й степени характеризуется удлинœением интервала PQ свыше 0,2 секунды. При блокаде 2-й степени периодически выпадают желудочковые комплексы. В случае если перед выпадением комплекса QRS постепенно удлиняется интервал P-Q, такую блокаду называют атриовентрикуляр-
Аритмии и блокады сердца
 ной блокадой 2-й степени типа Мобитц-1 или периодикой Венкебаха-Самойлова. В других случаях до и после выпадения комплексов QRS интервал P-Q не меняется, тогда говорят об атриовентрикулярной блокаде 2-й степени типа Мобитц-2. Этот тип блокады характеризуется выпадением каждого второго или третьего желудочкового комплексов (блокада 2:1, 3:1). При атриовентрикулярной блокаде 3-й степени (полной) предсердные импульсы не проходят к желудочкам, число желудочковых сокращений всœегда меньше 60 в 1 мин. При полной блокаде на уровне атриовент-рикулярного узла или пучка Гиса комплексы QRS не уширены, число сердечных сокращений 50-60 в 1 мин. При том же числе сердечных сокращений и ушире-нии комплекса QRS блокада локализуется в атриовен-трикулярном узле, пучке Гиса или его ветвях. Но если число сокращений сердца 30 и менее в 1 мин, а комплексы QRS широкие, значит, заблокированы ветви пучка Гиса.
ной блокадой 2-й степени типа Мобитц-1 или периодикой Венкебаха-Самойлова. В других случаях до и после выпадения комплексов QRS интервал P-Q не меняется, тогда говорят об атриовентрикулярной блокаде 2-й степени типа Мобитц-2. Этот тип блокады характеризуется выпадением каждого второго или третьего желудочкового комплексов (блокада 2:1, 3:1). При атриовентрикулярной блокаде 3-й степени (полной) предсердные импульсы не проходят к желудочкам, число желудочковых сокращений всœегда меньше 60 в 1 мин. При полной блокаде на уровне атриовент-рикулярного узла или пучка Гиса комплексы QRS не уширены, число сердечных сокращений 50-60 в 1 мин. При том же числе сердечных сокращений и ушире-нии комплекса QRS блокада локализуется в атриовен-трикулярном узле, пучке Гиса или его ветвях. Но если число сокращений сердца 30 и менее в 1 мин, а комплексы QRS широкие, значит, заблокированы ветви пучка Гиса.
Клинически атриовентрикулярная блокада 2-й степени 2 типа и 3-й степени при числе сокращений желудочков менее 40 в 1 мин проявляется слабостью, головокружением, появлением или нарастанием симптомов сердечной недостаточности.
Жизненно опасным осложнением атриовентрикулярной блокады высоких степеней являются приступы Морганьи-Эдемса-Стокса - потеря сознания, судороги, цианоз, отсутствие пульса. ʼʼМалыеʼʼ припадки проявляются кратковременными обмороками, слабостью. В корне припадков Морганьи-Эдемса-Стокса лежат две причины - фибрилляция желудочков вследствие электрической нестабильности миокарда или асистолия.
Внутрижелудочковые блокады
Клинического эквивалента не имеют. Общие признаки полной блокады ножки пучка Гиса: уширение комплекса QRS до 0,12 секунд и более, расщепление комплекса QRS, дискордантное смещение интервала S-T и зубца Τ по отношению к желудочковому комплексу. При полной блокаде правой ножки пучка Гиса зубец R высокий в правых грудных отведениях, левой ножки - левых грудных отведениях. О неполной блокаде левой ножки пучка Гиса следует думать при ширинœе комплекса QRS =* 0,10-0,11 секунд, исчезновении зубца q в отведениях 1 ст., aVL, V5 6, часто в сочетании с зазубренностью на восходящем колене зубца R. Признаки блокады передней ветви левой ножки: высокий RaVL, S2ct>R2ст, увеличение амплитуды зубцов Sv5,6;ql ст., aVL; уширение комплекса QRS до 0,10-0,11 секунд. Признаки блокады задней ветви левой ножки пучка Гиса: максимальная амплитуда зубца R3ст, aVR, ширина комплекса QRS=O,10-0,11 секунд. Двусторонние блокады: признаки блокады правой ножки пучка Гиса в сочетании с блокадой передней или задней ветви левой ножки. Неполная (трехпучковая) блокада: двусторонняя блокада или полная блокада левой ножки пучка Гиса с атриовентрикулярной блокадой 1-й ст. Полная трехпуч-
ковая блокада: идиовентрикулярный ритм с частотой ^35 в 1 мин и широкими деформированными комплексами QRS.
Предвозбуждение желудочков
Предвозбуждение желудочков - электрофизиологический феномен, при котором начало деполяризации желудочков происходит раньше, чем при нормальном проведении импульса. Преждевременное возбуждение желудочков возникает у больных с врожденной аномалией проводящей системы, выражающейся в наличии дополнительных путей проведения: пучка Кента͵ проводящего импульс от предсердия к одному из желудочков; пучка Джеймса, соединяющего предсердия с пучком Гиса; пучка Ма-хайма, проводящего импульсы от пучка Гиса или его ножки к желудочкам. Вследствие преждевременного возбуждения части миокарда желудочков меняется морфология желудочкового комплекса ЭКГ: деформируется его начальная часть (й-волна на восходящем колене зубца R). Комплекс QRS уширяется до 0,11 секунд и более. Перечисленные изменения ЭКГ составляют синдром Вольфа-Паркинсона-Уайта (WPW). В случае если импульс проходит через дополнительный атриовентрикулярный путь, укорачивается интервал P-Q (0,12 секунд и меньше) без деформации комплекса QRS. Тогда говорят о синдроме Клерка-Леви-Критеско (CLC). B.C. Смоленский обратил внимание на фенотипические особенности таких больных. Οʜᴎ, как правило, астеники с долихоцефалией, синдромом гипермобильности суставов, плоскостопием, длинными тонкими пальцами кистей и стоп, ʼʼготическимʼʼ небом, воронкообразной грудной клеткой.
У некоторых больных синдромы WPW и CLC могут обнаруживаться случайно при ЭКГ-исследовании, не проявляясь клинически на протяжении всœей жизни. В других случаях типичные пароксизмы суп-равентрикулярной тахикардии провоцируются органическими заболеваниями сердца, инфекциями, интоксикациями или появляются без видимой внешней причины.
Аритмии при синдромах предвозбуждения желудочков. Суправентрикулярные пароксизмальные тахикардии при синдромах WPW и CLC характеризуются внезапным началом, частотой желудочковых сокращений 150-220 в 1 мин, равенством интервалов RR, исчезновением δ-волны. Очень опасны пароксизмы мерцания предсердий, поскольку по дополнительным путям проведения волны мерцания легко проходят в желудочки, что приводит к резкому увеличению числа сердечных сокращений вплоть до фибрилляции желудочков. Признаки пароксизма мерцания при синдроме предвозбуждения желудочков: ЭКГ-признаки синдромов WPW и CLC при синусовом ритме, число сокращений желудочков свыше 200 в 1 мин, интервалы RR s 0,3 секунд, уширенные, деформированные волной δ-комплексы QRS, увеличение числа сокращений желудочков при ошибочном
Амбулаторная кардиология
 применении препаратов, увеличивающих проведение в дополнительных путях (верапамил, обзидан, сердечные гликозиды).
применении препаратов, увеличивающих проведение в дополнительных путях (верапамил, обзидан, сердечные гликозиды).
хисистолическая аритмия. Хроническая сердечная недостаточность 1 ф. кл. (Н 1 ст.).
Место аритмий и блокад в структуре клинического диагноза
‣‣‣ В случае если у пациента имеется заболевание сердца, идентифицированное по диагностическим критери ям, оно занимает место основной болезни с соответ ствующей синдромной характеристикой, куда входит и хроническая аритмия или блокада сердца.
‣‣‣ Пароксизмальные аритмии или остро возник шие блокады сердца в структуре диагноза занимают место осложнения основного заболевания.
‣‣‣ В случае если тщательное обследование пациента не дает возможности выявить природу аритмии и бло кады сердца, следует подумать об аритмогенной дис- плазии правого желудочка. Болеют молодые люди; клинически характерны желудочковые аритмии, син- копальные состояния. На ЭКГ покоя - изменения мор фологии зубца Р, блокада правой ножки пучка Гиса, отрицательные или двухфазные зубцы Τ в правых грудных отведениях. Разрешающие диагностические методы: эхокардиография (зоны гипо- и дискинœезии, акинœезия правого желудочка), ЯМР-томография (ис тончение стенки правого желудочка, локальные на рушения его сократимости).
‣‣‣ Допустим диагноз идиопатической аритмии, в случае если ее природа остается неясной после обследова ния пациента всœеми доступными методами, включая электрофизиологический.
‣‣‣ Психологический статус важен для выработ ки лечебной тактики у пациента с аритмией или бло кадой сердца. Аритмии бывают эмоциогенными, связанными с вегетативными дисфункциями. Психо логический статус, тип отношения пациента к забо леванию определяют стилистику ведения больного (вариации от полного сотрудничества до программ оказания помощи при экстремальных состояниях).
‣‣‣ Социальный статус - основа стоимостных ха рактеристик предлагаемых пациенту лечебных и ре абилитационных программ. Это особенно важно при решении вопроса о выборе модели электр о кардиос тимулятор а.