Удаление глаза во время первичной хирургической обработки оправдано только при тяжелом общем состоянии больного (черепно-мозговая травма, тяжелые соматические болезни), когда первичная обработка не может быть проведена в необходимом объеме, или при полном разрушении глазного яблока.
Помимо лечебно-профилактической цели, удаление глазного яблока может преследовать и чисто косметические цели в тех случаях, когда слепой глаз спокоен, но косметически неприемлем.
Показаниями к удалению глаза в позднем периоде после ранения являются некупирующийся вялотекущий посттравматический иридоцик-лит на слепом глазу, рецидивирующие кровоизлияния и гемофтальм, внутриглазная инфекция, вторичная абсолютная глаукома, субатрофия и атрофия глазного яблока при отсутствии зрительных функций. Абсолютным показанием к удалению травмированного слепого глаза является повторное тяжелое проникающее ранение или контузия.
Удаление глазного яблока производят различными способами: энуклеация, эвисцерация, эвисцерация с иссечением заднего полюса и невротомией. Операцию, как правило, выполняют под наркозом, но иногда и под местной анестезией.
Энуклеацию глазного яблока осуществляют следующим образом. После отсепаровки конъюнктивы от лимба глазные мышцы захватывают крючком, прошивают (за исключением косых мышц) и отсекают от глазного яблока. За него заводят ножницы, нащупывают нерв, глазное яблоко подтягивают кпереди, а ножницы раскрывают и углубляют, чтобы пересечь зрительный нерв в пределах 2—5 мм от заднего полюса. После невротомии осуществляют гемостаз, помещая в полость орбиты тампон с 3 % раствором перекиси водорода. Затем формируют опорнодвигательную культю, удобную для протезирования, обеспечивающую оптимальный косметический результат. Для этого в область мышечной воронки помещают орбитальный имплантат, который изготавливают из разных материалов: углеродных композитов, силиконов, гидрогелей, гидроксиапатита, донорского хряща и др. Прямые мышцы ушивают над имплантатом, на тенонову капсулу (влагалище глазного яблока) накладывают кисетный шов, а на рану конъюнктивы — непрерывный шов в горизонтальном направлении. Операцию заканчивают инъекцией антибиотика. Первый протез можно поместить в конъюнктивальную полость непосредственно во время операции или на первой перевязке. Если стандартный протез не устраивает пациента, то заказывают индивидуальный в Центре глазного протезирования. Протезы следует менять ежегодно.
Эвисцерация глазного яблока — это операция, производимая с целью удаления внутреннего содержимого глазного яблока. Полость склеры обрабатывают спиртовым раствором йода и промывают антисептиками. В склеральный мешок помешают имплантат. Заканчивают операцию и выполняют протезирование так же, как при энуклеации.
Эвисцерация с иссечением заднего полюса и невротомией отличается тем, что в задней трети склерального мешка лезвием вырезают склеральное кольцо, через образованное отверстие выполняют невротомию, для того чтобы предотвратить развитие симпатической офтальмии. Затем в склеральный мешок вводят имплантат и ушивают ткани.
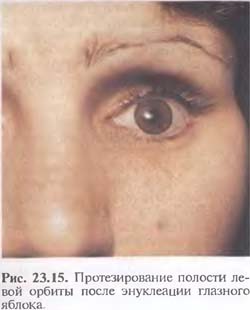
После удаления глазного яблока пациенты находятся под наблюдением лечащего врача в течение 1— 6 мес. Через 5—6 мес после окончательного формирования культи и орбитальной полости (рис. 23.15) возможно изготовление индивидуального протеза в Центре глазного протезирования.
Ожоги глаз.
Ожоги органа зрения, по данным разных авторов, составляют 6 —38 % всех повреждений глаза.
Ожоги глаз делят на:
1)термические,
2)химические,
Выделяют также:
1) лучевые ожоги,
2)ожоги, вызванные отравляющими веществами.
В клинической практике выделяют основные этиологические группы: ожоги, вызванные кислотами, щелочами, термические ожоги и их сочетание.
В лечении ожогов различают два этапа — оказание первой помощи и лечение осложнений ожоговой болезни.
Термический ожог. Термические ожоги глаз происходят под действием высокой температуры. Это могут быть бытовые и производственные травмы, вызванные расплавленным металлом, горячим шлаком, пламенем, горячей водой и паром.
Термические ожоги паром и горячей водой ввиду ее химической индифферентности можно рассматривать как чисто термические повреждения. Повреждающее действие на роговицу оказывает даже вода, подогретая до 45 °С; при температуре воды 47 °С через 1—2 мин роговичный эпителий становится мутным, при 65 °С страдает строма, наблюдается отек роговичных пластинок, при 80 °С происходят отчетливые изменения в заднем эпителии роговицы, повреждается ткань радужки и хрусталика.
На производстве термические ожоги чаще вызываются горячим металлом. Температура попавшей в глаз капли или стружки металла обычно очень высокая и соответствует точке плавления: 280 °С — для олова, 330 °С — для свинца, 419 °С — для цинка, 960 °С — для серебра, 1083 °С — для меди, 1530 °С — для железа и т. п. Однако в связи с высокой теплопроводностью металла температура попавшей в глаз капли снижается. Между каплей расплавленного металла и поверхностью глаза образуется газообразная прослойка вследствие испарения слезы с поверхности роговицы и конъюнктивы в момент прикосновения горячей капли металла. Эта газообразная прослойка защищает ткани глаза и может несколько уменьшить повреждающее действие металла.
При термическом ожоге возникает очаг некроза клеток, окруженный участками паранекроза, расширяющимися и углубляющимися уже после того, как действие термического агента прекращено. Причиной прогрессирования поражения тканей является нарушение обменных процессов, вызванное потерей эпителиальных клеток, выбросом токсичных продуктов из обломков поврежденных клеток, возникновением новой антигенной структуры белковых молекул, подвергшихся термической денатурации. Это приводит к аутосенсибилизации.
Учитывая особое анатомо-физиологическое положение роговицы, отсутствие в ней кровеносных сосудов, приносящих к тканям необходимые для жизнедеятельности вещества и уносящих от них продукты распада, можно понять, что накопление токсичных продуктов после ожога роговицы бывает более интенсивным, чем после ожога кожи, и вторичное поражающее действие их имеет выраженный характер, несмотря на небольшую площадь поражения.
Кислотный ожог. Тяжесть ожога, вызванного кислотами, зависит от их концентрации и времени действия. Анионы некоторых кислот имеют выраженное сродство к белкам, вследствие чего поражающий эффект наблюдается при не столь уж низких значениях рН. Так, если повреждающее действие соляной кислоты проявляется при рН 2,5, то трихлоруксусная кислота, в состав молекулы которой входит анион с более высоким сродством к белку, поражает ткани при рН 4,5.
В течение 1 ч после ожога серной, соляной и азотной кислотами достаточно высокой концентрации (10— 30 %) на поверхности роговицы еще сохранен эпителий, но при этом он как бы фиксирован. При действии кислоты более высокой концентрации эпителий может оказаться частично поврежденным. В строме изменение роговичных клеток строго соответствует участку ожога, нарушение клеток заднего эпителия также ограничено. Через несколько часов процесс распространяется по поверхности и в глубину, поражаются новые, сохранившиеся вначале клетки, находившиеся в состоянии некробиоза.
Боуменова мембрана превращается в гомогенную массу. При воздействии кислоты высокой концентрации эти нарушения появляются через 8—24 ч после ожога и становятся необратимыми.
Щелочной ожог. Растворы щелочей оказывают непосредственное обжигающее действие на ткани глаза. Омыляя жиры и жироподобные вещества клеточных мембран, щелочи проникают в тело клетки, изменяют рН клеточного вещества, приводят к растворению (колликвации) белков, убивают клетку и проникают глубоко в ткани. При тяжелом ожоге глаза поражаются не только роговица и конъюнктива, но и внутренние оболочки переднего отдела глаза.
Из ожогов глаз щелочами наиболее часто наблюдаются ожоги гидратом окиси кальция (Са(ОН)2). По мнению многих авторов, катион Са2+ имеет особое сродство к белкам роговицы. Вступая во взаимодействие с белками роговицы, он образует Са-альбуминаты или Са-коллагенаты в виде очагов обызвествления в роговице.
Клинические проявления ожогов.
Легкие ожоги. В большинстве случаев независимо от этиопатогенетического фактора отмечается одинаковая клиническая картина поражения глаз: гиперемия и незначительный отек кожи век, явления раздражения глаза, гиперемия конъюнктивы и повреждение роговицы на большем или меньшем протяжении в виде дефектов эпителия, которые окрашиваются флюоресцеином.
В области эрозии в самых поверхностных слоях роговицы наблюдается небольшой отек, который бесследно исчезает по мере ее эпителизации. Чувствительность роговицы, как правило, незначительно снижена. Радужка и ресничное тело в процесс не вовлекаются.
Субъективные ощущения при легких ожогах глаз характеризуются светобоязнью, режущими болями в глазу и слезотечением. Снижение остроты зрения бывает небольшим, до нескольких десятых.
Легкие ожоги могут сочетаться с внедрением мелких инородных тел в конъюнктиву и роговицу (при взрыве пороха, карбида и т. д.). Течение таких ожогов благоприятное: через 4—6 дней воспалительный процесс в конъюнктиве заканчивается, дефекты в роговице эпителизируются, происходит восстановление зрительных функций и наступает полное выздоровление. Чувствительность роговицы также полностью восстанавливается. Однако возможны осложнения и при легких ожогах. Присоединение вторичной инфекции может привести к появлению инфильтратов в роговице и развитию воспалительной реакции в радужке. При этом наблюдается более длительное течение процесса.
Нередко отмечается неблагоприятное течение ожога паром. Начавшись как легкое повреждение, в последующем такой ожог характеризуется длительным, рецидивирующим течением и может закончиться значительным снижением зрения.
Ожоги средней тяжести. При ожогах средней тяжести (II степень) кожа век гиперемирована, отечна. На коже век образуются пузыри в результате скопления выпота между слоями эпидермиса. Веки могут быть настолько напряжены, что открыть их удается с трудом (с помощью ве-коподъемника). При асептическом течении ожога через 8—10 дней происходит эпителизация дефектов кожи за счет неповрежденного эпителия с периферии и эпителия, сохранившегося на участке ожога. Присоединение инфекции ведет к образованию рыхлых корочек, сплошь покрывающих веки. Заживление в этих случаях происходит медленнее, но, как правило, рубцов на коже не остается.
При ожогах средней тяжести конъюнктива отечная, бледная с участками поверхностного некроза. На поверхности конъюнктивы выпотевает фибрин, который рыхло склеивает веки с глазным яблоком. Тяжи фибрина можно легко расслоить стеклянной палочкой. В глубине свода конъюнктива обычно гиперемированная. В 1-е сутки после ожога происходит расширение капиллярных петель перилимбальных и цилиарных сосудов в результате вазомоторного пареза капиллярной сети. В связи с увеличением проницаемости капиллярных мембран развивается значительный отек конъюнктивы, что может привести к сдавливанию капиллярных петель и возникновению обширных участков ишемии конъюнктивы.
В первые часы после ожога эпителий роговицы рыхлый, в связи с чем он очень быстро отторгается, приводя к образованию эрозий. При биомикроскопии можно видеть, что отек располагается преимущественно в поверхностных слоях роговицы. Острота зрения значительно снижается. Чаще всего она составляет от нескольких сотых до одной-двух десятых и реже бывает выше. Больного беспокоят резкая светобоязнь, слезотечение, боли в глазу, которые проходят по мере ликвидации воспалительного процесса.
К осложнениям ожогов средней тяжести относятся инфильтраты роговицы, рецидивирующие эрозии, экссудативный иридоциклит. Внутриглазное давление, как правило, не повышается. В случае рационального проведения терапии исходы ожогов средней тяжести в подавляющем большинстве случаев благоприятны.
Поверхностные повреждения конъюнктивы заканчиваются полным восстановлением ее нормальной структуры через 1,5—2 нед. В роговице остаются незначительные поверхностные помутнения. При расположении в центре они могут привести к умеренно выраженному снижению остроты зрения.
В случае присоединения инфекции патологический процесс становится затяжным, создаются условия для развития соединительнотканных рубцов в роговице. В исходе образуются более грубые поверхностные помутнения, а в наиболее неблагоприятных случаях — васкуляризированные бельма, обусловливающие значительное снижение зрения.
Тяжелые и особо тяжелые ожоги. При тяжелых ожогах патологический процесс характеризуется глубокими нарушениями жизненных функций тканей глаза, а осложнения, вызванные этими нарушениями, нередко приводят к полной утрате зрительных функций и инвалидности больного. Клинически тяжелые ожоги проявляются необратимыми изменениями в виде некроза тканей глаза. Многие химические вещества, вызывая тяжелейшие ожоги конъюнктивы и роговицы, оказывают слабое воздействие на кожу. Даже наиболее активно действующие вещества (например, едкие щелочи, свежегашеная известь, аммиак и др.) обычно вызывают ожоги кожи не тяжелее II степени. Однако в ряде случаев при термических ожогах, ожогах концентрированными минеральными кислотами возможны глубокие поражения кожи век, при которых требуется более активная терапия, а иногда и оперативное вмешательство.
К тяжелым ожогам век относятся обширные поражения III степени, характерным признаком которых является образование темного струпа в результате коагуляционного некроза тканевого белка, резкого обезвоживания тканей и нарушения их жизнедеятельности. При ожогах III степени повреждаются все слои кожи, при IV поражаются также подлежащая клетчатка, мышцы, хрящ.
После ожога III степени всегда образуются деформирующие рубцы, которые могут быть более грубыми при инфицировании ожоговой раны и вялом течении процессов регенерации, формируется симблефарон (спайки века с глазом) различной степени выраженности. Еще более глубокие рубцы оставляют ожоги IV степени, при которых некроз распространяется на все слои века, иногда возможно даже обнажение костей орбиты.
Ограниченный ожог IV степени, занимающий небольшой участок, относится к тяжелым ожогам. При распространении поражения более чем на 1/2 площади век ожог считается особо тяжелым. Даже ограниченный ожог III или IV степени сопровождается выраженным отеком и гиперемией окружающих участков кожи, а иногда и всего лица.
Поражение конъюнктивы при тяжелых ожогах характеризуется обширной ишемией и наличием участков глубокого некроза. Конъюнктива представляется рыхлой безжизненной тканью, в которой видны только единичные темные сосуды; обычно процесс захватывает эписклеру.
Далеко не всегда сразу после травмы можно точно установить степень ожога и определить его прогноз. Иногда, например при ожогах некоторыми кислотами, тяжелое на первый взгляд поражение глаз может протекать вполне благоприятно, и уже через несколько дней такой ожог можно отнести к группе менее тяжелых повреждений, чем предполагалось в первый момент. Значительно чаше развитие ожогового процесса в глазу характеризуется нарастанием его тяжести, особенно в первые 3 нед после травмы. Проводим сводную таблицу симптомов поражения век и глаза, предложенную Н. А. Пучковской, по которой можно определить степень тяжести ожога.

Лечение ожогов.
Основными принципами лечения ожогов глаз являются экстренность, интенсивность и дифференцированный подход в каждой стадии ожоговой болезни.
В первые минуты поражения глаз при ожоге необходимы обильное струйное промывание глаз водой из крана, водоема и т. д. в течение 10— 30 мин, закапывание нейтрального, химически не активного масляного раствора вазелиновое, оливковое масло) и экстренное направление пострадавшего в специализированное учреждение.
В I стадии ожоговой болезни (стадия ожогового шока продолжительностью до 2 сут) независимо от вида ожога проводят орошение глаза изотоническим раствором натрия хлорида или водой в течение 30 мин. Далее применяют химические нейтрализаторы для щелочей и кислот в виде инсталляций, которые производят через каждые 2 ч. При ожоге известью химическим нейтрализатором являются ЭДТА (3 % раствор) и тар-трат аммония, при ожоге негашеной известью — 10 % раствор аммония хлорида + раствора виннокаменной кислоты, при ожоге тиоловыми ядами — 5 % раствор унитиола, при ожоге серной кислотой — 0,4 % раствор глюконата кальция, при ожоге спиртовым раствором — гипосульфит натрия. Если неизвестен состав кислоты или щелочи, попавшей в глаз, в качестве химических нейтрализаторов для щелочи можно применить 2 % раствор борной кислоты, либо 5 % раствор лимонной кислоты, либо 0,1 % раствор молочной кислоты; для кислоты — 2 % раствор натрия бикарбоната. Затем проводят дегидратационную терапию — 40 % раствор глюкозы и уротропина внутривенно, диакарб либо гипотиазид внутрь в сочетании с панангином.
В связи с нарастанием болевого синдрома в первые часы после ожога необходимо применять анестетики (дикаин, леокаин или новокаин) в виде инстилляций. С целью профилактики вторичной инфекции назначают антибиотики в каплях: левоми-цетин, колбиоцин, эубитал, гентамицин, нестероидные противовоспалительные препараты (наклоф, диклофенак натрия), при отсутствии изъязвления роговицы — стероидные препараты (милидекс, дексаметазон, пренацид). Для предотвращения образования задних синехий на фоне токсического ожогового иридоциклита применяют мидриатики кратковременного действия (мидриацил, мезатон, гоматропин).
Хирургическое лечение в F стадии ожоговой болезни производят только при тяжелых и особо тяжелых ожогах по экстренным показаниям. Оно включает выполнение следующих вмешательств: секторальной конъюнктивотомии при некрозе конъюнктивы, некрэктомии конъюнктивы и роговицы, пластики век, пересадки лимбальных стволовых клеток с парного здорового глаза, послойной лечебной кератопластики.
Во II стадии ожоговой болезни, которая носит название "острая ожоговая токсемия" и продолжается до 18—20 сут после ожога, необходимо применять ингибиторы протеолитических ферментов для предотвращения изъязвления и перфорации роговицы. К ним относятся гордокс либо контрикал 10 мл внутривенно, под конъюнктиву и в виде инстилляций. С 3-й недели после ожога отмечается дисбаланс иммунологических показателей в сочетании с аутосенсибилизацией, в связи с чем при тяжелых ожогах необходимо применять иммуномодуляторы (левамизол либо иммунофан). Местно, помимо лечения, начатого в I стадии ожога, назначают антиоксиданты (эмоксипин, атокоферол), стимуляторы penapaтивной регенерации (адгелон, тауфон, витасик, баларпан, глекомен и пр.), глазные мази (тиаминовая) и желе (солкосериловое, актовегиновое и др.).
Хирургическое лечение во II стадии ожоговой болезни производится исключительно при развитии осложнений — истончении и перфорации роговицы. По экстренным показаниям выполняют тектоническую послойную либо сквозную кератопластику.
В III стадии ожоговой болезни (септикопиемия, или стадия деструктивных изменений), которая длится до 2—3 мес после тяжелых ожогов, проводят симптоматическое лечение в зависимости от характера осложнений. При возникновении вторичной глаукомы назначают гипотензивные препараты — арутимол, бетоптик, ксалатан, трусопт местно, диакарб внутрь, лазикс внутримышечно. В том случае, если внутриглазное давление не нормализуется, проводят антиглаукоматозные операции. При наличии рецидивирующих эрозий роговицы, характерных для тяжелых ожогов, продолжают лечение стимуляторами репаративной регенерации.
В IV стадии ожоговой болезни (стадия рубцевания, или реконвалесценции), которая длится от нескольких месяцев до нескольких лет после ожога, при наличии бельма роговицы местно проводят рассасывающую терапию (протеолитические ферменты, лидаза, препараты меда), а также применяют стероидные препараты и др.
Хирургическое восстановительное лечение начинают не ранее чем через 1 год после ожога. В первую очередь устраняют вывороты и завороты век, производят рассечение симблефарона с пластикой сводов, лечебную и мелиоративную послойную кератопластику, а в дальнейшем с оптической целью выполняют сквозную кератопластику либо кератопротезирование в особо тяжелых случаях.
Действие на глаз отравляющих веществ.
Почти все отравляющие вещества (ОВ) влияют и на орган зрения. ОВ по их действию делят на следующие группы.
1. Вещества, вызывающие слезотечение, — так называемые лакриматоры. Действие этих ОВ проявляется в раздражении конъюнктивы и блефароспазме, но особенно характерно слезотечение. При высоких концентрациях ОВ в воздухе усиливается и их действие, появляются помутнения роговицы; при непосредственном воздействии вещества на роговицу может развиться даже ее некроз. В легких случаях изменения носят преходящий характер и раздражение слизистой оболочки постепенно, в течение 2—3 дней, исчезает. Помутнения роговицы сохраняются дольше (до 1 мес), но также проходят бесследно.
2. Удушающие газы (хлор, фосген, дифосген). В сравнительно невысокой концентрации эти газы вызывают раздражение слизистой оболочки глаз, в более тяжелых случаях развиваются острый конъюнктивит и поверхностное воспаление роговицы, которые проходят без всяких последствий. При тяжелых поражениях, проявляющихся в развитии отека легких и выраженных нарушениях деятельности сердечно-сосудистой системы, наблюдаются изменения в сетчатке в виде кровоизлияний, тромбозов, эмболии сосудов, нейро-ретинитов, кровоизлияний в стекловидное тело. Во всех случаях первая помощь заключается в промывании глаз изотоническим раствором натрия хлорида. При кератитах за веки закладывают тиаминовую эритромициновую мазь, актовегин в виде геля. Заболевания сетчатки лечат традиционными способами.
3. ОВ общетоксического действия, к которым относится синильная кислота. Они настолько токсичны, что пострадавший умирает раньше, чем проявится их воздействие на глаза. Окись углерода, которая также входит в эту группу, вызывает разнообразные расстройства зрения в зависимости от интенсивности кровоизлияний и очагов размягчения по ходу зрительных путей.
4. ОВ кожно-нарывного действия (иприт, люизит). В боевых условиях иприт оказывает действие в первую очередь на кожу, слизистую оболочку глаз и дыхательные пути. Вызывает поражения иприт, находящийся в жидком, парообразном или тумано-образном состоянии. Действие иприта проявляется не сразу после соприкосновения с органом зрения: длительность скрытого периода в среднем около 2—5 ч.
В легких случаях после скрытого периода появляются слезотечение, светобоязнь и учащенное мигание, развиваются гиперемия и отек слизистых оболочек век. При поражении средней степени тяжести наблюдаются сильнейшая светобоязнь, слезотечение, спазм век, значительно выраженный отек кожи век и конъюнктивы глазного яблока, гиперемия конъюнктивы, развивается кератит. В случае тяжелого поражения, наблюдающегося при действии капельно-жидкого иприта, отмечается сильный отек кожи век, развивается гнойный конъюнктивит, роговица мутнеет, теряет блеск, изъязвляется, развиваются деструктивные явления с самыми тяжелыми исходами. Гнойные процессы в роговице и других тканях глаза обычно развиваются не в результате непосредственного воздействия ОВ, а представляют собой проявление вторичной инфекции.
При оказании первой помощи прежде всего необходимо промыть конъюнктивальный мешок изотоническим раствором натрия хлорида или 2 % раствором натрия гидрокарбоната, после чего 3—4 раза в день за веки закладывают мазь на щелочной основе. При попадании в глаза капельно-жидкого иприта необходимо прежде всего немедленно промыть их водой, а затем 0,5 % водным раствором хлорамина. Дальнейшее лечение проводят в зависимости от имеющихся симптомов.
5. ОВ раздражающего действия — чихательные (дифенилхлорарсин, дифеиилцианарсин). В зависимости от их концентрации в атмосфере и путей поступления в организм различают несколько клинических форм поражения: раздражение верхних дыхательных путей, — появление симптомов нервно-психических расстройств, поражение кожного покрова и желудочно-кишечного тракта.
ОВ раздражающего действия вызывают неудержимое чиханье; наблюдаются слезотечение, раздражение конъюнктивы, иногда помутнение роговицы.
Лечение заключается в промывании глаз изотоническим раствором натрия хлорида или 2 % раствором натрия гидрокарбоната, наложении мазевых повязок, применении дезинфицирующих средств в виде капель.