Повреждения бедра
Переломы проксимального отдела бедра
Анатомо-физиологические особенности. Проксимальный отдел бедра находится в особых анатомо-физиологических условиях:
1. Шейка бедра не покрыта надкостницей, которая в вертельной области выражена хорошо;
2. Капсула тазобедренного сустава прикрепляется к бедру у основания шейки несколько проксимальнее межвертельной линии (спереди) и межвертельного гребня (сзади). Таким образом, не только головка, но и большая часть шейки бедра находятся в полости тазобедренного сустава;
3. Шейка и головка бедра снабжаются кровью за счет (рис.1):
 |
Рис.1. Особенности кровоснабжения проксимального отдела бедра.
· артерии круглой связки (у пожилых людей эта артерия, как правило, облитерирована);
· артерий, проникающих в шейку из места прикрепления капсулы; часть этих сосудов проходит под синовиальной оболочкой непосредственно по шейке бедра и входит в головку у места перехода костной части в хрящевую;
· артерий, проникающих в кость в межвертельной области.
Таким образом, чем проксимальнее от места прикрепления капсулы тазобедренного сустава к бедру происходит перелом, тем хуже кровоснабжение его головки. Область же вертелов бедра хорошо снабжается кровью за счет артерий, проникающих из мышц.
4. Шеечно-диафизарный угол, образованный осями шейки и диафиза бедра, в среднем равен 127° (от 115 до 135°) (рис. 2а). Чем меньше этот угол, тем большая нагрузка приходится на шейку бедра, и тем легче возникают ее переломы. Уменьшение шеечно-диафизарного угла в пожилом возрасте является одним из условий, предрасполагающих к перелому шейки бедра.
 |
Рис.2. Нормальный шеечно-диафизарный угол (а) и его изменения при варусном (б) и вальгусном переломах шейки бедра
В силу анатомического строения прочность проксимального отдела бедра резко падает при нарушении его трабекулярной структуры. Поэтому системный остеопороз является основной причиной, предрасполагающей к переломам в этой области.
Именно этим объясняется то, что у лиц пожилого и старческого возраста с сенильным остеопорозом такие переломы могут наступить даже при минимальном воздействии травмирующего агента. У людей молодых и среднего возраста переломы проксимального отдела бедра чаще всего констатируют также на фоне остеопороза разной этиологии.
Классификация.
I Перелом головки бедра (рис. 3а)
II Перелом шейки бедра
1. По локализации:
· субкапитальный (медиальный) (рис. 3б)
· трансцервикальный (рис. 3в)
2. по наличию смещения:
· варусный (рис. 2б)
· вальгусный (рис. 2в)
III Переломы вертельной области
· Базальный перелом шейки бедра (рис. 3г),
· изолированный перелом/отрыв большого или малого вертела со смещением или без смещения (рис. 3д),
· Чрезвертельный перелом (рис. 3е),
· Межвертельный перелом (рис. 3ж),
· Подвертельный перелом (рис. 3з).
 |
Рис. 3. Классификация переломов проксимального отдела бедра по локализации
По положению конечности в момент травмы перелома шейки бедра делят на абдукционные и аддукционные.
Абдукционные переломы возникают при падении на отведенную в тазобедренном суставе ногу. При этом шеечно-диафизарный угол увеличивается (рис. 2в), поэтому такие переломы еще называют вальгусными. Вальгусные переломы обычно бывают вколоченными.
При падении на приведенную ногу происходит уменьшение шеечно-диафизарного угла (аддукционные или варусные переломы). Варусные переломы (рис. 2б) встречаются в 4-5 раз чаще.
Вертельные переломы могут быть как вколоченными, так и невколоченными. Эти переломы хорошо срастаются благодаря хорошему кровоснабжению, выраженной надкостнице и большой площади соприкосновения отломков.
Диагностика. Боль локализуется в паховой или (и) вертельной области (позже может иррадиировать в голень) и в состоянии покоя выражена нерезко. При попытке движений в тазобедренном суставе боль усиливается.
Опорность ноги при вколоченных переломах нарушена в разной степени, а при невколоченных – невозможна.
Наружная ротация конечности легко определяется по положению надколенника и стопы и больше выражена при вертельных переломах (рис. 4). Более достоверным признаком перелома является невозможность активной внутренней ротации ноги на стороне перелома. Эти два симптома могут отсутствовать при вколоченных переломах.

Рис. 4. Наружная ротация левой нижней конечности.
Как при вколоченных, так и при невколоченных переломах отмечается болезненность в зоне повреждения при нагрузке на большой вертел и по оси бедра. Симптом выявляют при поколачивании по большому вертелу или по пятке выпрямленной ноги.
Симптом «прилипшей пятки» характерен больше для невколоченных переломов. Больной не может поднять прямую ногу из положения лежа на спине. При попытке согнуть бедро стопа скользит по опоре. Поэтому правильнее называть этот признак симптомом «скользящей пятки».
При варусных переломах шейки большой вертел смещается вверх, чем и обусловлено появление группы симптомов высокого стояния большого вертела. При переломах обычно оценивают положение линии Шумахера, проходящей от вершины большого вертела через передневерхнюю ость подвздошной кости до средней линии живота (в норме линия Шумахера проходит на уровне или выше пупка, при высоком стоянии большого вертела – ниже пупка).
Для варусного перелома шейки бедра характерно относительное укорочение ноги на 2 –3 см при отсутствии абсолютного укорочения.
Приведенный симптомокомплекс позволяет с большой долей вероятности заподозрить перелом шейки или вертельный перелом.
Определенные трудности диагностики возникают при вколоченных переломах. Большинство симптомов при таком переломе может быть смазано или вообще отсутствовать. Пациенты иногда самостоятельно ходят с нагрузкой на поврежденную ногу даже без дополнительной опоры, что может привести к расколачиванию перелома. Но обязательными признаками и у этой группы больных будут боли в паху при ходьбе, а также в области перелома при осевой нагрузке на ногу и при поколачивании по области большого вертела.
Если у пациента с остеопорозом после характерного механизма травмы (падение или удар по области большого вертела) появляются боли в паху и (или) в области большого вертела, усиливающиеся при осевой нагрузке на ногу, для исключения диагностической ошибки необходимо провести рентгенологическое исследование.
Радиологическое исследование. Припереломах со смещением достаточно выполнить рентгенограммы в прямой и боковой проекциях. При вколоченных и так называемых «стрессовых» переломах могут возникнуть определенные сложности интерпретации рентгенограмм. Диагностике могут помочь функциональные рентгенограммы (прямая проекция) в положении приведения и отведения ноги, рентгенограммы в динамике через 10–14 сут (после наступления резорбции костной ткани в зоне перелома), компьютерная томография или МРТ с объемной реконструкцией.
Догоспитальная помощь. Лечение на догоспитальном этапе должно включать обезболивание и иммобилизацию без шинирования.
От местной анестезии перелома на этом этапе следует отказаться из-за недостаточно стерильных условий и невыраженности болевого синдрома.
Обезболивания достигают парентеральным (в/м) введением анальгетиков. Под колено подкладывают валик с тем, чтобы ограничить наружную ротацию ноги. В таком положении больных транспортируют на носилках.
Лечение переломов шейки бедра. Больных с переломами шейки бедренной кости лечат оперативно, за исключением вколоченных вальгусных переломов и в случае наличия общих противопоказаний к хирургическому вмешательству.
В стационаре проводят местную анестезию перелома, подводя к нему 20,0 мл 2 % раствора новокаина или лидокаина. При шеечных переломах анестетик вводят в полость сустава, пунктируя его из точки на середине линии, проведенной от большого вертела к границе внутренней и средней трети пупартовой связки на два поперечных пальца снаружи от бедренной артерии (рис.5). Если операцию проводят не в первые сутки, то накладывают скелетное вытяжение за бугристость большеберцовой кости и репонируют перелом, придавая ноге отведение 20°.
 |
Рис. 5. Пункция тазобедренного сустава.
1 – спереди,
2 – снаружи.
Чтобы наступила консолидация перелома шейки бедра необходимы хорошее сопоставление и жесткая фиксация отломков, чего можно добиться лишь хирургическим путем.
В хирургическом лечении различают два вида остеосинтеза шейки бедра: открытый и закрытый.
При открытом способе производят артротомию тазобедренного сустава, обнажают и репонируют отломки. Затем из подвертельной области пробивают штифт, которым под контролем зрения и скрепляют отломки. Рану ушивают. Открытый или внутрикостный способ применяют редко, так как после него зачастую развивается выраженный коксартроз, ложный сустав шейки бедра, асептический некроз головки бедра. Метод травматичен.
Широкое распространение получил закрытый, или внесуставной способ остеосинтеза шейки бедра. Больного укладывают на ортопедический стол и под местным или общим обезболиванием производят репозицию отломков по Уитмену.
Репозиция переломов шейки бедра по Уитмену: конечность отводят на 15-25 град., тракция по оси и внутренняя ротация на 30-40 град. от нормального положения стопы. Достигнутую репозицию подтверждают рентгенологически (рис.6).
 |
Рис.6. Рентген-контроль после выполнения репозиции по Уитмену
Рассекают мягкие ткани в подвертельной области до кости и из этой точки вводят 3-х лопастной штифт + деротационный винт или 3 спонгиозных винта, которые должны скрепить отломки, не отклонившись от оси шейки бедра. Через 4 недели пострадавший может ходить на костылях без нагрузки на оперированную конечность. Нагрузка не ранее 6 месяцев после операции. Трудоспособность через 8-12 месяцев.
Наиболее современным и упрощающим технику закрытого остеосинтеза шейки бедра является телерентгенологический (ЭОП) контроль.
В настоящее время в лечении переломов шейки у пожилых людей все большее признание находит эндопротезирование сустава. Оно может быть однополюстным с заменой только головки бедра или двухполюсным – головка и вертлужная впадина (рис. 7).
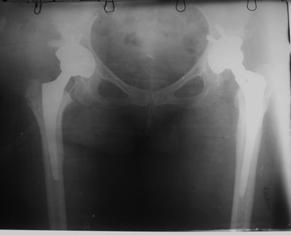 |
Рис. 7. Рентгенография больной после двухполюсного эндопротезирования обоих тазобедренных суставов.
Консервативное лечение внутрисуставных варусных переломов шейки бедра возможно только когда оперативное вмешательство противопоказано из-за тяжелых сопутствующих заболеваний больного или нецелесообразно, так как больной до травмы уже не ходил.
Цель этого метода – спасение жизни пациента при неизбежном отказе от надежды на сращение перелома, сущность – в названии – «метод ранней мобилизации». После анестезии перелома больного укладывают в постель с валиком в подколенную область, накладывают деротационный гипсовый сапожок. Скелетное вытяжение не проводят. С первых дней больных активизируют в кровати. Пациенты занимаются дыхательной гимнастикой, поворачиваются на бок, сидят с опущенными ногами. В течение первой недели начинают ходить в манеже, на костылях. Больным назначают анальгетики. Проводят профилактику тромбоэмболии, лечат сопутствующие заболевания.
Сращения перелома при таком методе лечения не наступает. Больные до конца дней вынуждены пользоваться костылями, манежем или передвигаться в кресле.
Наиболее сложную группу представляют больные с субкапитальными невколоченными переломами. Трудности фиксации этого перелома и резкое нарушение кровоснабжения головки диктуют необходимость длительной (многомесячной) разгрузки оперированной конечности. Даже при правильном послеоперационном ведении больных с субкапитальным переломом асептический некроз головки бедра наблюдается более чем в 20 % случаев.
Поэтому у пожилых больных с субкапитальными переломами головки бедра целесообразнее проводить не остеосинтез перелома, а замену сустава эндопротезом. Эндопротезирование сустава у больных старше 70 лет получает все большее распространение. Преимущество его – возможность ранней нагрузки на оперированную конечность (через 3 – 4 нед.), а в случаях применения костного цемента для закрепления эндопротеза в кости – через 3 – 4 сут после операции, что имеет существенное значение для ослабленных больных пожилого и старческого возраста.
Лечение вколоченных (вальгусных) переломов шейки бедра. Вколоченные переломы шейки бедра срастаются лучше, чем невколоченные. «Расколачивание» перелома (нарушение сцепления отломков) считают осложнением, его нельзя допускать. Тактика лечения во многом определяется направлением плоскости перелома. Лечение можно проводить не только оперативными, но и консервативными методами. В последнем случае осуществляют профилактику «расколачивания» перелома и асептического некроза головки бедра. Для этого молодым пациентам накладывают укороченную (до коленного сустава) тазобедренную гипсовую повязку на 3 – 4 мес. и разрешают ходить при помощи костылей без опоры на поврежденную ногу; пожилым – проводят иммобилизацию конечности на шине Белера; накладывают скелетное вытяжение за бугристость большеберцовой кости малым (так называемым «дисциплинарным») грузом (2 – 3 кг). Применение большого груза противопоказано, так как может привести к «расколачиванию» перелома. С первых же дней проводят ЛФК. Через 1,5 – 2 мес вытяжение снимают. Больным разрешают ходить при помощи костылей без опоры на больную ногу. Дозированную нагрузку на ногу допускают через 3–4 мес после травмы. Для профилактики асептического некроза головки бедра полную нагрузку на ногу не разрешают до 6 мес. Трудоспособность восстанавливается через 6 – 8 мес.
Лечение вертельных переломов. Лечение вертельных переломов из-за хорошего кровоснабжения и большой плоскости соприкосновения отломков гораздо более благоприятное, чем переломов шейки бедра.
При лечении вертельных переломов не возникает трудностей, с которыми сталкиваются при переломах шейки бедра. Вертельные переломы хорошо срастаются за 2,5 – 3,5 мес.; ложных суставов, как правило, не образуется.
Однако и здесь следует помнить, что у пациентов старческого возраста методы лечения, связанные с длительным постельным режимом, неприемлемы из-за угрозы развития пролежней, застойной пневмонии и тромбоэмболии. Поэтому лечение вертельных переломов может быть как консервативным, так и оперативным.
У молодых пациентов при переломе без смещения лечение иногда можно проводить в кокситной гипсовой повязке, накладываемой на 2,5 – 3,5 мес. Нагрузку на ногу разрешают через 1,5 – 2 мес.
В большинстве случаев, особенно при переломе со смещением, целесообразнее применять постоянное скелетное вытяжение за бугристость большеберцовой кости или, реже, за мыщелки бедра на шине Белера (груз 1/6 массы тела).
При лечении скелетным вытяжением нужно соблюдать правило: чем больше варусная деформация в области вертельного перелома, тем большее отведение необходимо придать конечности на вытяжении. Если варусная деформация отсутствует, вытяжение конечности проводят без отведения. Скелетное вытяжение прекращают через 6 – 8 нед. Дальнейшее ведение больных может быть функциональным (ходьба на костылях с дозированной нагрузкой на ногу).
Функциональное лечение осуществляют на специальной шине либо на стандартной шине Белера. Проводят пассивную, а затем и активную разработку движений в коленном и тазобедренном суставах. Разрешают ходьбу на костылях с дозированной нагрузкой на ногу, полная нагрузка на ногу – через 2,5 – 3 мес. Преимущество функционального ведения в том, что к моменту консолидации перелома движения в суставах восстанавливаются в полном объеме, а атрофия мышц конечности выражена в меньшей степени, чем в случаях применения гипсовой повязки.
Лечение больных пожилого и старческого возраста с использованием скелетного вытяжения может привести к развитию осложнений, обусловленных вынужденным положением и гиподинамией. Для таких пациентов следует предпочесть оперативные методы лечения, а при высокой степени операционного риска – метод ранней мобилизации без скелетного вытяжения и репозиции перелома. При этом методе пострадавшего укладывают в постель, под колено подкладывают валик для ограничения наружной ротации ноги.
С первых дней больных присаживают в кровати и обучают ходьбе на костылях, не ограничивая нагрузку на ногу. Несмотря на ранние движения, вертельный перелом срастается. Сращение наступает в положении смещения, что приводит к укорочению конечности и ее наружной ротации. Однако благодаря активной тактике, ранней активизации удается значительно снизить летальность у больных пожилого и старческого возраста.
Хирургическое лечение вертельных переломов бедра предпочтительней, так как позволяет проводить раннюю реабилитацию, активизацию больного. На сегодняшний день существует множество устройств фиксации перелома данной области (рис.8). Кроме того, данные фиксаторы могут использоваться и при переломах шейки бедра.
 |
Рис. 8. Варианты остеосинтеза вертельных переломов бедра:
А – угловая пластина 130°, Б – DHS, В – пластина, изогнутая под углом 95°, Г – гамма-штифт, Д - PFN.
Операция заключается в проведении в шейку бедра двух или трехлопастного гвоздя, которым скрепляют отломки, а для придания жесткости конструкции применяют большую диафизарную накладку. Сроки лечения и восстановления трудоспособности такие же, как и при консервативном лечении.
После всех перечисленных операций дополнительную внешнюю иммобилизацию конечности гипсовой повязкой не проводят.
В послеоперационном периоде необходима профилактика осложнений (пневмония, пролежни, тромбоэмболия и др.). Через 2 – 3 дня больные начинают ходить с помощью костылей. Трудоспособность при вертельных переломах восстанавливается через 3 – 6 мес.
Осложнения. Внесуставные (вертельные) переломы практически всегда срастаются, однако при функциональном лечении или несоблюдении сроков разгрузки травмированной конечности это сращение может произойти с укорочением и деформацией. Поздними осложнениями внутрисуставных (шеечных) переломов являются длительное несращение, ложные суставы шейки бедра, асептический некроз головки бедра, посттравматический артроз тазобедренного сустава. При ложном суставе шейки бедра и жизнеспособной головке возможно добиться сращения, выполнив операцию остеосинтеза с медиализирующей межвертельной остеотомией по Мак-Мурею. Однако в большинстве случаев ложных суставов и асептическом некрозе головки бедра показано однополюсное эндопротезирование пациентов старше 70 лет и тотальное эндопротезирование у более молодых.
Перелом большого вертела
Механизм повреждения, как правило, прямой. В некоторых случаях возможны отрывные переломы при резком сокращении ягодичных мышц. При переломах со смещением вертел смещается вверх кзади и кнаружи из-за тракции малой и средней ягодичных мышц.
Больные с переломом большого вертела обычно сохраняют способность к ходьбе. Боль, чаще умеренная, локализуется в области большого вертела. Объективно определяют припухлость и болезненность в его области. Отведение ограничено и болезненно. Пассивные движения, особенно ротационные, вызывают резкое усиление болей в области перелома. Интерпретация рентгенограмм в переднезадней проекции не вызывает затруднений.
На догоспитальном этапе необходимости обезболивания перелома обычно не возникает. В дальнейшем показаны введение в область перелома 20 мл 2 % раствора новокаина и иммобилизация стандартной шиной Беллера сроком на две – три недели. При переломах со смещением ногу на шине укладывают в положение отведения и наружной ротации. При переломе с большим смещением прибегают к хирургическому вмешательству. Вертел фиксируют к его ложу шурупами, костным штифтом или проволокой. Трудоспособность восстанавливается к 1,5 мес.
Перелом малого вертела
По механизму это отрывной перелом, возникающий при резком разгибании или сгибании бедра и напряжении подвздошно-поясничнои мышцы.
Отмечается боль, иногда резко выраженная, на внутренней поверхности бедра в верхней трети. Боль уменьшается в положении сгибания бедра до прямого угла. Пальпация области малого вертела болезненна. При анализе рентгенограмм необходимо отличать перелом от зоны роста у основания малого вертела. В сомнительных случаях для сравнения делают рентгенограммы здоровой стороны.
Догоспитальная помощь сводится к следующему: для уменьшения болей ногу сгибают в коленном и тазобедренном суставах, при резком болевом синдроме и необходимости дальней транспортировки пострадавшего в область перелома вводят 20 мл 2 % раствора новокаина. Транспортируют больных на носилках. Ногу укладывают на шину в положении небольшого отведения и сгибания в тазобедренном и коленном суставах на 10–12 сут. К 3-й неделе ногу постепенно выводят в разогнутое положение, и больному разрешают ходить.
Переломы диафиза бедра
Перелом диафиза бедра – тяжелое повреждение. Даже закрытые переломы часто сопровождаются шоком и значительной кровопотерей в области перелома.
Анатомо-физиологические особенности. Диафиз бедра окружен мощным мышечным массивом и отличается прекрасным кровоснабжением, что определяет, с одной стороны, значительное внутритканое кровотечение при переломе, а с другой – хорошую способность к заживлению.
Реализация доминирующего мышечного напряжения приводит к тому, что при переломе диафиза в верхней трети под действием мышц, прикрепляющихся к вертелам, проксимальный отломок сгибается, отводится и ротируется кнаружи, а дистальный смещается кнутри и вверх под тягой приводящих мышц (рис. 9, а). При этом, чем выше перелом, тем больше смещение проксимального отломка кнаружи. Уравновешивающее действие мышечных антагонистов при переломе бедра в средней трети вызывает смещение отломков по длине и ширине без выраженной деформации оси (рис. 9, б).
Для перелома диафиза в нижней трети типично смещение дистального отломка кзади, вследствие сокращения икроножной мышцы. При этом может повреждаться подколенная артерия. Проксимальный отломок под действием приводящих мышц смещается кнутри (рис. 9, в).
 |
Рис. 9. Типичное смещение отломков бедренной кости при переломе в верхней трети (а), средней трети (б) и нижней трети (в).
Классификация. Диафизарные переломы бедра, как и другие переломы длинных костей, делят: по характеру перелома бывают поперечные, косые, винтообразные, оскольчатые, сегментарные. По локализации выделяют подвертельные переломы, а также переломы в верхней, средней и нижней трети диафиза с описанным выше типичным смещением.
Механизм травмы. Так же, как и придругих диафизарных переломах, диафизарные повреждения бедра возможны при разных вариантах прямого и непрямого механизмов травмы. Направлением и точкой приложения травмирующего фактора определяется характер и уровень перелома.
Диагностика. Болевой синдром резко выражен. Часто переломы диафиза бедра сопровождаются шоком, развивающимся вследствие как боли, так и кровопотери. Диагноз строится на выявлении достоверных и вероятных признаков перелома и затруднений не вызывает. Характерны резкое нарушение функции, боль на уровне перелома. Увеличение окружности бедра, обусловленное гематомой и смещением отломков. Деформация определяется уровнем перелома. Так, для перелома в верхней трети типична деформация в виде «галифе». Отмечается патологическая подвижность на протяжении диафиза. Здесь же иногда пальпируется конец одного из отломков.
При переломе со смещением возникает абсолютное укорочение бедра. Определение костной крепитации, особенно до анестезии перелома, противопоказано из-за опасности развития или усугубления шока.
Так как при переломе бедра, особенно в нижней трети возможно повреждение магистральных сосудов, необходимо оценить состояние кровоснабжения дистального отдела конечности (цвет кожи, пульс и т.д.).
Радиологическое исследование. Рентгенография в передней и боковой проекциях с захватом ближайшего сустава позволяет оценить характер перелома. Необходимости в других радиологических исследованиях обычно нет.
Догоспитальная помощь. Обязательным является проведение противошоковых мероприятий (обезболивание, инфузионная терапия, гормонотерапия, оксигенотерапия) при наличии шока.
Иммобилизация шинами должна включать, кроме поврежденной ноги, фиксацию тазового пояса. Шинирование проводят обязательно на фоне обезболивания. Накладывают шину Дитерихса (рис. 10). При ее отсутствии иммобилизацию проводят с помощью комбинации длинных лестничных шин.
 |
Рис.10. Наложение шины Дитерихса:
а — фиксация подошвы; б — фиксация шины; в — вытяжение конечности с использованием закрутки; г — иммобилизация конечности в законченном виде
Лечение. Гипсовая повязка как самостоятельный метод лечения перелома диафиза бедра, как правило, не применяется.
Скелетное вытяжение может быть использовано как самостоятельный метод консервативного лечения или, чаще всего, как вспомогательный в процессе подготовки к операции. Вытяжение проводят за бугристость большеберцовой кости или, реже, за мыщелки бедра на стандартной шине Беллера. При переломе в верхней трети диафиза бедра ноге придают положение отведения. Если при переломах в средней трети нет наружного смещения проксимального отломка, конечность укладывают на вытяжение без отведения. Особенности лечения скелетным вытяжением перелома диафиза бедра в нижней трети сводятся к следующему:
· для расслабления икроножной мышцы, смещающей дистальный отломок кзади, лечение проводят в положении сгибания ноги в коленном суставе до 90°;
· вытяжение осуществляют за мыщелки бедра по направлению биссектрисы угла, образованного осями голени и бедра, что создает оптимальные условия для поворота дистального отломка кпереди;
· под дистальный отломок подкладывают широкий ватно-марлевый валик.
Иногда возникает необходимость для репозиции отломков применять дополнительные боковые или переднезадние тяги мягкой петлей. Через 1,5 – 2 мес. вытяжение снимают и накладывают кокситную гипсовую повязку до 3 – 3,5 мес. После снятия скелетного вытяжения больных можно лечить и функциональным методом – без иммобилизации гипсовой повязкой. Методика функционального ведения такая же, как и при лечении после скелетного вытяжения вертельных переломов. Ходить с помощью костылей при функциональном лечении разрешается через 2 – 2,5 мес. после перелома с легкой нагрузкой на ногу.
Наиболее оправдан такой метод лечения при простых переломах с длинной плоскостью винтообразного или косого перелома, также при многооскольчатых переломах без смещения или в случае достижения хорошей репозиции отломков на вытяжении. Вместе с тем консервативное лечение переломов диафиза бедра требует длительного постельного режима, продолжительной неподвижности суставов (развиваются контрактуры и мышечные атрофии), а в ряде случаев – и последующего ношения громоздкого внешнего фиксатора. Это заставляет все чаще отказываться от консервативного лечения в пользу разных вариантов остеосинтеза в ранние сроки.
Оперативное лечение проводят по общим абсолютным и относительным показаниям. Одним из показаний является необходимость ранней активизации больных (например, у пожилых и ослабленных пациентов, при политравме и т.д.).
Наименее травматичный метод – внеочаговая фиксация стержневым аппаратом, которая позволяет активизировать стариков в постели и тем самым спасти им жизнь (рис.11). Этот метод фиксации наиболее предпочтителен и при политравме, когда более объемные вмешательства представляют опасность для жизни.
 |
Рис.11. Рентгенограмма больного с внеочаговой фиксацией перелома в н/з бедра в процессе консолидации.
Для остеосинтеза подвертельного или надмыщелкового переломов чаще пользуются угловой пластиной или динамическим винтом с накладкой (DHS). При переломе в средней трети проводят экстрамедуллярный остеосинтез пластиной или интрамедуллярный остеосинтез штифтом (рис. 12). Возможна также фиксация с помощью стержневого аппарата.

Рис. 12. Варианты остеосинтеза переломов диафиза бедра:
А – угловой пластиной, б – динамическим винтом с накладкой, в – пластиной, г – штифтом.
Стабильному остеосинтезу перелома диафиза штифтом препятствует неравномерная ширина костномозгового канала, имеющего форму песочных часов. Штифт плотно прилегает к стенкам этого канала только в месте его максимального сужения. Если уровень перелома не соответствует месту сужения костномозгового канала, между отломками возможны ротационные и качательные движения. Чтобы обеспечить стабильный остеосинтез такого перелома, перед введением штифта рассверливают костномозговой канал до его размеров на уровне перелома. Вводят штифт соответствующего диаметра. Для стабильного интрамедуллярного остеосинтеза без рассверливания костномозгового канала можно пользоваться штифтами с проксимальным и дистальным блокированием (рис.13).
 |
Рис. 13. Рентгенограмма больного после интрамедуллярного остеосинтеза штифтом с проксимальным и дистальным блокированием
После стабильного остеосинтеза внешнюю иммобилизацию гипсовой повязкой не применяют. С первых дней после операции разрешают ходьбу на костылях с дозированной нагрузкой на ногу.
Полную нагрузку разрешают в зависимости от характера перелома и вида фиксатора – раньше всего полная нагрузка возможна при использовании интрамедуллярного штифта с блокированием.
Осложнения. Ложные суставы встречаются редко. Значительно чаще отмечают замедленную консолидацию, переломы имплантатов, деформация на уровне переломов, контрактуры. После операции возможны гнойные осложнения.
При проведении спицы скелетного вытяжения за верхний метафиз большеберцовой кости возможно повреждение малоберцового нерва. Проведение спицы в направлении снаружи внутрь сводит возможность такого осложнения до минимума. Возможно развитие контрактуры в коленном суставе, особенно после переломов в нижней трети бедренной кости. Основной способ профилактики контрактур – ранняя активизация больных, выбор метода лечения, позволяющего начать движения в суставе с первых дней после травмы.
Вывихи бедра
Травматические вывихи бедра составляют от 3 до 7 %от общего числа вывихов. Чаще бывают у мужчин трудоспособного возраста в результате непрямого механизма травмы, когда насилие, приложенное к бедренной кости, превышает функциональные возможности тазобедренного сустава. В зависимости от направления силы головка бедра может вывихиваться кзади и кпереди от вертлужной впадины. Различают четыре основных вида вывихов бедра: 1) задневерхний – подвздошный; 2) задненижний – седалищный; 3) передневерхний – надлонный;4) передненижний – запирательный (рис. 14).
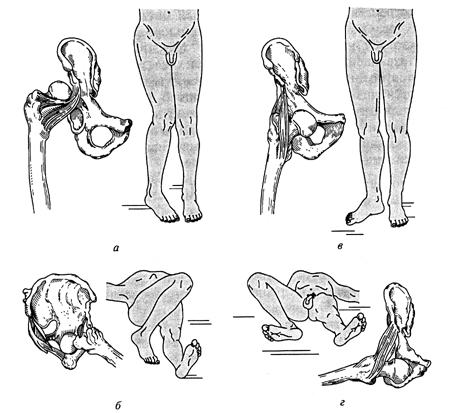 |
Рис. 14. Основные виды вывихов бедра и вынужденное положение конечности при этом:
а - задневерхний – подвздошный; б - задненижний – седалищный; в - передневерхний – надлонный; г - передненижний – запирательный
На первом месте по частоте стоит подвздошный вывих бедра (85%), затем седалищный, запирательный и на последнем месте надлонный вывих бедра.
Клиника и диагностика. Характерный механизм травмы в анамнезе, вслед за которой возникает сильная боль и потеря функции тазобедренного сустава. Активные движения невозможны, при попытке выполнения пассивных – возникает симптом «пружинящего сопротивления». Нижняя конечность деформирована и занимает вынужденное положение, характерное для каждого вывиха.
При подвздошном вывихе бедро умеренно согнуто, приведено и ротировано кнутри. Отмечается уменьшение функциональной длины конечности. Большой вертел определяется высшей линией Розера-Нелатона. В ягодичной области на стороне вывиха пальпируется головка бедра.
При седалищном вывихе бедро значительно согнуто, несколько рутировано внутрь и приведено. Головка бедренной кости прощупывается книзу и кзади от вертлужной впадины.
При надлонном вывихе бедра конечность разогнута, несколько отведена и ротирована кнаружи. При пальпации определяют головку бедра под паховой связкой.
При запирательном вывихе бедра нижняя конечность резко согнута в тазобедренном и коленном суставах, отведена и ротирована кнаружи. Большой вертел не прощупывается, а в области запирательного отверстия определяется выпячивание.
При передних вывихах бедра обычно отмечается синюшняя окраска конечности из-за сдавления сосудов вывихнутым сегментом.
Окончательный диагноз ставят после рентгенографии.
Лечение. Вывих бедра является экстренной травмой, нуждающейся в незамедлительном его устранении. Обезболивание общее (в/в наркоз) и лишь при невозможности его выполнения прибегают к местной анестезии. В сустав вводят 30-40 мл 1% раствора новокаина, дополняя обезболивающий эффект инъекцией 1-2 мл промедола или омнопона.
Наибольшее распространение получили два способа устранения вывиха бедра и их модификации. Эти способы Кохера и Джанелидзе.
 Способ Кохера (рис. 15). Предпочтительнее для устранения подвздошного и седалищного вывиха.
Способ Кохера (рис. 15). Предпочтительнее для устранения подвздошного и седалищного вывиха.
Рис. 23.4. Вправление вывиха бедра по Кохеру:
а — положение больного; б — вправление задних вывихов; в — вправление запирательного вывиха (цифрами указана последовательность этапов вправления)
Больного укладывают на спину, помощник фиксирует таз двумя руками, хирург производит нарастающее вытяжение по оси бедра и сгибает конечность больного под прямым углом в коленном и тазобедренном суставах. Далее он осуществляет ротационные движения бедра и тем самым пытается вернуть головку бедра в вертлужную впадину.
При передних видах вывиха действия помощника аналогичны. Хирург же производит тракцию по оси бедра и сгибает ниж