Переломы проксимального отдела бедренной кости.
г. Ульяновск
2004г.
Переломы бедренной кости.
Переломы бедренной кости являются тяжелыми повреждениями опорно-двигательного аппарата, часто сопровождаются травматическим шоком и требуют стационарного лечения. На их долю приходится от 3,5% до 13% всех видов переломов.
Выделяют переломы проксимального отдела, диафиза и дистального отдела бедренной кости.
Переломы головки и шейки бедренной кости являются внутрисуставными или медиальными, а переломы вертельной области относятся к внесуставным повреждениям или латеральным.
Переломы шейки бедренной кости
Переломы проксимального отдела бедра (шейки и вертельной области) составляют около 30% всех переломов этой кости. В 70% случаев они встречаются у лиц пожилого (60-74 года) и старческого возраста (75 и более лет). При их возникновении не требуется приложения значительной травмирующей силы. Это связано с тем, что в этом возрасте отмечается снижение тонуса мускулатуры, выражен остеопороз, снижена упругость и прочность костей, шеечно-диафизарного угол уменьшен. Все эти изменения более выражены у женщин, поэтому переломы данной локализации встречаются у них в 3 раза чаще, чем у мужчин.
В зависимости от уровня повреждения шейки бедра переломы делятся на субкапитальные, при которых плоскость перелома проходит на месте или вблизи перехода головки в шейку; интермедиарные (трансцервикальные), при которых линия перелома располагается в средней части шейки бедренной кости и базальные переломы, проходящие в области основания шейки бедра.
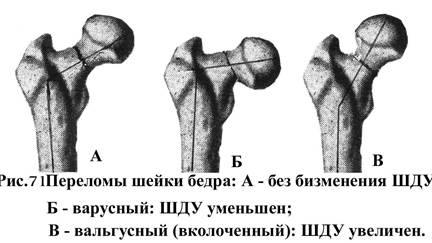 Переломы шейки бедренной кости в молодом и среднем возрасте происходят обычно при приложении значительной физической силы, например при падении с высоты, автомобильных авариях и т.п. У лиц пожилого и старческого возраста для возникновения аналогичных повреждений бывает достаточно незначительного воздействия, чаще при аддукционном механизме травмы (падении на бок), реже - при абдукционном механизме (опора и падение с разведенными ногами). Иногда для возникновения повреждения этих переломов у лиц пожилого и старческого возраста достаточно споткнуться и упасть на ровном месте. Часто для возникновения перелома достаточно неудачного поворота в постели или другого резкого движения. При аддукционном переломе за счет приведения дистального фрагмента шеечно-диафизарный угол уменьшается, возникает coxa vara. При абдукционном - дистальный фрагмент отведен кнаружи, шеечно-диафизарный угол увеличивается (coxa valga) или практически не изменяется. В большинстве случаев при абдукционном переломе происходит вколачивание дистального отломка в центральный, и такой перелом называется вколоченным (рис. 71).
Переломы шейки бедренной кости в молодом и среднем возрасте происходят обычно при приложении значительной физической силы, например при падении с высоты, автомобильных авариях и т.п. У лиц пожилого и старческого возраста для возникновения аналогичных повреждений бывает достаточно незначительного воздействия, чаще при аддукционном механизме травмы (падении на бок), реже - при абдукционном механизме (опора и падение с разведенными ногами). Иногда для возникновения повреждения этих переломов у лиц пожилого и старческого возраста достаточно споткнуться и упасть на ровном месте. Часто для возникновения перелома достаточно неудачного поворота в постели или другого резкого движения. При аддукционном переломе за счет приведения дистального фрагмента шеечно-диафизарный угол уменьшается, возникает coxa vara. При абдукционном - дистальный фрагмент отведен кнаружи, шеечно-диафизарный угол увеличивается (coxa valga) или практически не изменяется. В большинстве случаев при абдукционном переломе происходит вколачивание дистального отломка в центральный, и такой перелом называется вколоченным (рис. 71).
Клиника.
1. Больной предъявляет жалобы на боль в области тазобедренного сустава, которая локализуется под пупартовой связкой. Боль усиливается при пальпации. При попытке произвести пассивные и активные движения, а так же при осевой нагрузке бедра или шейки (поколачивание по пятке выпрямленной конечности или по области большого вертела) боль резко усиливается.
 2. Характерной является наружная ротация поврежденной конечности, о которой можно судить по положению надколенника и переднего отдела стопы (рис. 72). При чрезвертельных переломах ротация особенно выражена, и наружный край стопы нередко касается плоскости стола, медиальные переломы сопровождаются меньшей наружной ротацией, а при вколоченных абдукционных медиальных переломах она может вовсе отсутствовать.
2. Характерной является наружная ротация поврежденной конечности, о которой можно судить по положению надколенника и переднего отдела стопы (рис. 72). При чрезвертельных переломах ротация особенно выражена, и наружный край стопы нередко касается плоскости стола, медиальные переломы сопровождаются меньшей наружной ротацией, а при вколоченных абдукционных медиальных переломах она может вовсе отсутствовать.
3. Больной не в состоянии поднять и удержать выпрямленную в коленном суставе ногу. При попытке поднять поврежденную конечность пятка скользит по поверхности кровати (положительный симптом «прилипшей пятки»).
4. Отек и гематома в области большого вертела обычно возникают через несколько дней и характерны для латеральных переломов. При медиальных переломах отмечается усиление пульсации бедренной артерии под пупартовой связкой (положительный симптом С. С. Гирголава), так как бедренная артерия находится на передней поверхности тазобедренного сустава и при переломе шейки бедра периферический отломок ротируется кнаружи и приподнимает её.
5. При вертельных переломах со смещением, а также при медиальных переломах с формированием варусного положения бедра отмечается укорочение конечности до 3-4 см., которое называют надацетабулярным.
6. При переломах со смещением большой вертел находится выше линии Розер-Нелатона, выявляется нарушение равнобедренности треугольника Бриана.
7.Симптом Гирголава –усиление пульсации бедренной артерии над паховой связкой.
При вколоченных переломах ряд перечисленных симптомов (укорочение и ротация конечности, симптом «прилипшей пятки») выражены слабо или отсутствуют. Больной может самостоятельно ходить. Окончательно определить характер повреждения помогает рентгенологическое исследование.
Первая помощь при изолированном переломе проксимального отдела бедра заключается в обезболивании и иммобилизации поврежденной конечности стандартной шиной Дитерихса или тремя шинами Крамера.
Лечение. При использовании методов лечения медиальных переломов бедра, связанных с длительной неподвижностью у лиц пожилого и старческого возраста смертность составляет более 20%. У больных нередко возникают застойные пневмонии, тромбоэмболии, инфекций мочевыводящих путей и пролежней, в стадию декомпенсации переходит сопутствующая хроническая патология. Неблагоприятные условия кровоснабжения проксимального фрагмента бедренной кости, особенно при субкапитальных аддукционных переломах, и наличие режущих и ротационных сил отрицательно влияют на процесс сращения, который в области лишенной надкостницы шейки может быть только первичным. Консолидация перелома при консервативном лечении наступает лишь у 20 %, у 60 % пострадавших возникает ложный сустав шейки и асептический некроз головки бедра. В связи с этим основным и оптимальным является оперативный метод лечения. До оперативного вмешательства иммобилизацию осуществляют с помощью скелетного вытяжения за бугристость большеберцовой кости или деротационного гипсового «сапожка». Использование кокситной гипсовой повязки и скелетного вытяжения, как самостоятельных методов, практически не применяют.
Оперативное лечение, целью которого является точная репозиция и прочная фиксация фрагментов, проводят на 2-3 сутки с момента травмы. В арсенал хирургического лечения входят остеосинтез перелома, а также эндопротезирование тазобедренного сустава. Операцию проводят под наркозом. Для фиксации переломов шейки бедра предложено большое количество металлоконструкций. На сегодняшний день наиболее популярными для этих целей являются компрессирующие шурупы и гвоздь Смит-Петерсона. Для определения жизнеспособности головки бедра используется радиоизотопная диагностика (сканирование), компьютерную томографию и исследования с помощью ядерномагнитного резонанса. Эти методы позволяют составить четкое представление о степени нарушения кровоснабжения головки бедренной кости. Если ее кровоснабжение полностью или почти полностью отсутствует, то наиболее рациональным у этих больных является эндопротезирование тазобедренного сустава.
В послеоперационном периоде для иммобилизации конечности применяют или скелетное вытяжение за бугристость большеберцовой кости с грузом по оси 2-3 кг, или деротационный «сапожек». Для профилактики послеоперационных осложнений важным является активизация больного в постели и дыхательная гимнастика, назначаемые больному уже в первые дни после оперативного вмешательства. После снятия швов (на 12-14 сутки) больного обучают ходьбе с помощью костылей без нагрузки на оперированную ногу. Наступать на конечность разрешают лишь спустя 5-6 месяцев с момента операции при отсутствии рентгенологических признаков асептического некроза головки бедра. Трудоспособность восстанавливается через 8-18 месяцев.
У истощенных и ослабленных больных, с хроническими сопутствующими заболеваними в стадии декомпенсации, у тех, кто до операции уже не ходил, больным с нарушениями психики (старческий маразм) оперативное лечение противопоказано. Этим больным проводят функциональное лечение ранними движениями. С первых дней назначают лечебную физкультуру, дыхательную гимнастику и массаж грудной клетки, присаживают больного в постели. Иммобилизация конечности проводится гипсовым «сапожком» или скелетным вытяжением в течение 10-15 дней с момента травмы, а затем больного обучают ходьбе с помощью костылей. Сращение перелома при данном методе лечения никогда не наступает и больной вынужден пользоваться костылями на протяжении всей жизни. Причинами несращения переломов данной локализации при консервативном лечении являются значительное нарушение кровообращения центрального отломка, отсутствие надкостницы в месте повреждения и наличие синовиальной жидкости, замедляющей регенерацию.
Наиболее типичными поздними осложнениями медиальных переломов являются формирование ложного сустава шейки, асептический некроз головки и, как следствие, развитие деформирующего артроза тазобедренного сустава. В таких случаях при отсутствии противопоказаний производится эндопротезирование сустава.
Литература:
1. Травматология и ортопедия. Под ред. Х.А. Мусалатова, Г.С. Юмашева. – М.: Медицина, 1995
2. Мовшович И.А. Оперативная ортопедия. – М.: Медицина,1994
Вишневский А.А., Шрайбер М.И. Военно-полевая хирургия. – М.: 1975