ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Основные причины кардиогенного шока:
-кардиомиопатии;
- инфаркт миокарда (ИМ);
- миокардиты;
- тяжелые пороки сердца;
- опухоли сердца;
- токсические поражения миокарда;
- тампонада перикарда;
- тяжелое нарушение сердечного ритма;
- тромбоэмболия легочной артерии;
- травма.
Чаще всего практикующий врач сталкивается с кардиогенным шоком у пациентов с острым коронарным синдромом (ОКС), прежде всего при ИМ с подъемом сегмента ST. Кардиогенный шок - основная причина смерти больных ИМ.
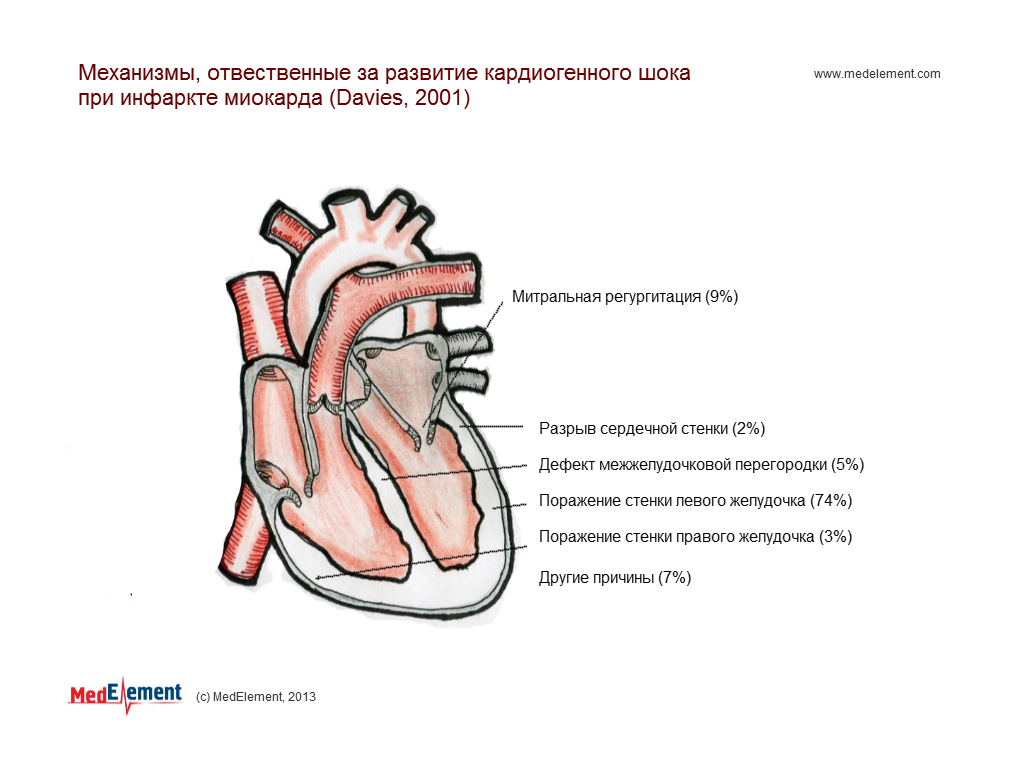
Формы кардиогенного шока:
- рефлекторный;
- истинный кардиогенный;
- ареактивный;
- аритмический;
- вследствие разрыва миокарда.
Патогенез
Рефлекторная форма
Рефлекторная форма кардиогенного шока характеризуется расширением периферических сосудов и падением артериального давления, тяжелое поражение миокарда отсутствует.
Возникновение рефлекторной формы обусловлено развитием рефлекса Бецольда-Яриша с рецепторов левого желудочка при ишемии миокарда. Задняя стенка левого желудочка более чувствительна к раздражению данных рецепторов, вследствие чего рефлекторная форма шока чаще отмечается в период интенсивных болей при инфаркте миокарда задней стенки левого желудочка.
С учетом патогенетических особенностей, рефлекторную форму кардиогенного шока принято считать не шоком, а болевым коллапсом или резко выраженной артериальной гипотензией у больного с ИМ.
Истинный кардиогенный шок
Основные патогенетические факторы:
1. Выключение некротизированного миокарда из процесса сокращения выступает основной причиной снижения насосной (сократительной) функции миокарда. Развитие кардиогенного шока отмечается при величине зоны некроза равной или превышающей 40% массы миокарда левого желудочка.
2. Развитие патофизиологического порочного круга. Сначала происходит резкое снижение систолической и диастолической функции миокарда левого желудочка вследствие развития некроза (особенно обширного и трансмурального). Выраженное падение ударного объема приводит к понижению давления в аорте и уменьшению коронарного перфузионного давления, а затем - к сокращению коронарного кровотока. В свою очередь, снижение коронарного кровотока усиливает ишемию миокарда, что еще больше нарушает систолическую и диастолическую функции миокарда.
Также к увеличению преднагрузки приводит неспособность левого желудочка к опорожнению. Повышение преднагрузки сопровождается расширением неповрежденного хорошо перфузируемого миокарда, что в соответствии с механизмом Франка-Старлинга обуславливает рост силы сердечных сокращений. Данный компенсаторный механизм восстанавливает ударный объем, однако фракция выброса, являющаяся индикатором глобальной сократимости миокарда, понижается из-за роста конечного диастолического объема. Одновременно с этим дилатация левого желудочка приводит к повышению постнагрузки (степени напряжения миокарда во время систолы в соответствии с законом Лапласа).
В результате снижения сердечного выброса при кардиогенном шоке, возникает компенсаторной периферический вазоспазм. Увеличение системного периферического сопротивления направлено на повышение артериального давления и улучшение кровоснабжения жизненно важных органов. Однако из-за этого значительно увеличивается постнагрузка, вследствие чего повышается потребность миокарда в кислороде, наблюдаются усиление ишемии, дальнейшее падение сократительной способности миокарда и увеличение конечного диастолического объема левого желудочка. Последний фактор обуславливает увеличение легочного застоя и, соответственно, гипоксии, усугубляющей ишемию миокарда и снижение его сократительной способности. Далее описанный процесс снова повторяется.
3. Нарушения в системе микроциркуляции и уменьшение объема циркулирующей крови.
Ареактивная форма
Патогенез сходен с таковым при истинном кардиогенном шоке, однако значительно более выражены патогенетические факторы, действующие более продолжительно. Наблюдается отсутствие ответа на терапию.
Аритмическая форма
Данная форма кардиогенного шока наиболее часто развивается вследствие пароксизмальной желудочковой тахикардии, пароксизма трепетания предсердия или дистального типа полной атриовентрикулярной блокады. Различают брадисистолический и тахисистолический варианты аритмической формы кардиогенного шока.
Аритмический кардиогенный шок возникает в результате уменьшения ударного объема и сердечного выброса (минутного объема крови) при перечисленных аритмиях и атриовентрикулярной блокаде. В дальнейшем наблюдается включение патофизиологических порочных кругов, описанных в патогенезе истинного кардиогенного шока.
Кардиогенный шок вследствие разрывов миокарда
Основные патогенетические факторы:
1. Резко выраженное рефлекторное падение артериального давления (коллапс) в результате раздражения рецепторов перикарда изливающейся кровью.
2. Механическое препятствие к сокращению сердца в виде тампонады сердца (при наружном разрыве).
3 Резко выраженная перегрузка определенных отделов сердца (при внутренних разрывах миокарда).
4. Падение сократительной функции миокарда.
ГРУППЫРИСКА
- низкая фракция выброса левого желудочка при госпитализации (менее 35%) - наиболее значимый фактор;
- возраст старше 65 лет;
- обширный инфаркт (активность MB-КФК в крови более 160 ед/л);
- сахарный диабет в анамнезе;
- повторный инфаркт.
При наличии трех факторов риска вероятность развития кардиогенного шока составляет около 20%, четырех - 35%, пяти - 55%.
КЛИНИЧЕСКИЕ КРИТЕРИИ ДИАГНОСТИКИ
симптомы недостаточности периферического кровообращения (бледно-цианотичная, мраморная, влажная кожа; акроцианоз; спавшиеся вены; холодные кисти и стопы; снижение температуры тела; удлинение времени исчезновения белого пятна после надавливания на ноготь более 2 сек - снижение скорости периферического кровотока); нарушение сознания (заторможенность, спутанность сознания, возможно бессознательное состояние, реже — возбуждение); олигурия (снижение диуреза менее 20 мл/ч); при крайне тяжелом течении — анурия; снижение систолического артериального давления до величины менее 90 мм. рт. ст (по некоторым данным менее 80 мм. рт. ст), у лиц с предшествовавшей артериальной гипертензией менее 100 мм. рт. ст.; длительность гипотензии более 30 минут; снижение пульсового артериального давления до 20 мм. рт. ст. и ниже; снижение среднего артериального давления менее 60 мм. рт. ст. или при мониторировании снижение (по сравнению с исходным) среднего артериального давления более 30 мм. рт. ст. в течение времени более или равном 30 мин.; гемодинамические критерии: давление "заклинивания" в легочной артерии более 15 мм. рт. ст (более 18 мм. рт. ст. по Antman, Braunwald), сердечный индекс менее 1.8 л/мин./кв.м, повышение общего периферического сосудистого сопротивления, увеличение конечного диастолического давления левого желудочка, снижение ударного и минутного объемов
CИМПТОМЫ, ТЕЧЕНИЕ
Истинный кардиогенный шок
Обычно развивается у пациентов с обширным трансмуральным инфарктом миокарда, при повторных инфарктах, при наличии симптомов недостаточности кровообращения еще до развития инфаркта миокарда.
Общее состояние пациента с кардиогенным шоком тяжелое. Наблюдается затороможенность, может быть затемнение сознания, есть вероятность полной потери сознания, реже бывает кратковременное возбуждение.
Основные жалобы:
- выраженная общая слабость;
- сердцебиения;
- ощущение перебоев в области сердца;
- головокружение, "туман перед глазами";
- иногда - загрудинные боли.
По данным внешнего осмотра выявляются "серый цианоз" или бледно-цианотичная окраска кожи, возможен выраженныйакроцианоз; кожа холодная и влажная; дистальные отделы верхних и нижних конечностей мраморно-цианотичные, кисти и стопы холодные, отмечается цианоз подногтевых пространств.
Характерным признаком является появление симптома "белого пятна" - удлиняется время исчезновения белого пятна после надавливания на ноготь (в норме это время менее 2 секунд).
Данная симптоматика отражает периферические микроциркуляторные нарушения, крайняя степень которых может быть выражена некрозом кожи в области кончика носа, ушных раковин, дистальных отделов пальцев рук и ног.
Пульс на лучевых артериях нитевидный, часто аритмичный, нередко может вообще не определяться.
Артериальное давление резко понижено (постоянно ниже 90 мм рт. ст.).
Характерно снижение пульсового давления - как правило, оно меньше 25-20 мм рт. ст.
Перкуссия сердца выявляет расширение его левой границы. Аускультативные признаки: негромкий систолический шум на верхушке сердца, аритмии, глухость сердечных тонов, протодиастолический ритм галопа (характерный симптом выраженной левожелудочковой недостаточности).
Дыхание, как правило, поверхностное, возможно учащенное дыхание (в особенности при развитии "шокового" легкого). Для особенно тяжелого течения кардиогенного шока характерны развитие сердечной астмы и отек легких. В этом случае возникает удушье, дыхание становится клокочущим, отмечается кашель с отделением розовой пенистой мокроты.
При перкуссии легких в нижних отделах выявляются притупление перкуторного звука, крепитация и мелкопузырчатые хрипы из-за альвеолярного отека. В случае отсутствия альвеолярного отека, крепитация и влажные хрипы не выслушиваются либо выявляются в незначительном количестве как проявление застоя в нижних отделах легких, возможно небольшое количество сухих хрипов. Если наблюдается выраженный альвеолярный отек, влажные хрипы и крепитация выслушиваются более чем над 50% поверхности легких.
Пальпация живота обычно не выявляет патологии. У некоторых пациентов можно определить увеличение печени, что объясняется присоединением правожелудочковой недостаточности. Есть вероятность развития острых эрозий, язв желудка и двенадцатиперстной кишки, что проявляется болями в эпигастрии, иногда кровавой рвотой, болезненностью при пальпации подложечной области. Тем не менее указанные изменения желудочно-кишечного тракта редки.
Важнейший признак кардиогенного шока - олигурия или анурия, при катетеризации мочевого пузыря количество отделяемой мочи составляет менее 20 мл/ч.
Рефлекторная форма
Развитие рефлекторного кардиогенного шока обычно происходит в первые часы заболевания, в период сильных болей в области сердца.
Характерные проявления:
- падение артериального давления (обычно АД систолическое около 70-80 мм рт. ст., реже - более низкое);
- периферические симптомы недостаточности кровообращения (бледность, похолодание кистей и стоп, холодный пот);
- брадикардия (патогномоничный признак данной формы).
Продолжительность артериальной гипотензии обычно не превышает 1-2 часов. После купирования болевого синдрома, симптомы шока быстро исчезают.
Рефлекторная форма развивается у пациентов с первичным и достаточно ограниченным инфарктом миокарда, который локализуется в задне-нижнем отделе и довольно часто сопровождается экстрасистолией, АВ-блокадой, ритмом атриовентрикулярного соединения.
В целом, считается, что клиническая картина рефлекторной формы кардиогенного шока соответствует I степени тяжести.
Аритмическая форма
1. Тахисистолический (тахиаритмический) вариант кардиогенного шока
Наиболее часто отмечается при пароксизмальной желудочковой тахикардии, но может иметь место и при суправентрикулярной тахикардии, пароксизмальной мерцательной аритмии и трепетании предсердий. Развивается в первые часы (реже-дни) заболевания.
Характерны тяжелое общее состояние больного и существенная выраженность всех клинических признаков шока (значительная артериальная гипотензия, олигоанурия, симптомы недостаточности периферического кровообращения).
Примерно у 30% больных наблюдается развитие тяжелой левожелудочковой недостаточности (отек легких, кардиальная астма).
Возможны такие опасные для жизни осложнения, как фибрилляция желудочков, тромбоэмболии в жизненно важные органы.
При тахисистолическом варианте кардиогенного шока часты рецидивы желудочковой пароксизмальной тахикардии, способствующие расширению зоны некроза и развитию затем истинного ареактивного кардиогенного шока.
2. Брадисистолический (брадиаритмический) вариант кардиогенного шока
Развивается обычно при полной АВ-блокаде дистального типа с проведением 2:1, 3:1, медленном идиовентрикулярном и узловом ритмах, синдроме Фредерика (сочетании полной АВ-блокады с мерцательной аритмией). Брадисистолический кардиогенный шок отмечается в первые часы развития обширного и трансмурального инфаркта миокарда.
Характерно тяжелое течение, смертность достигает 60% и выше. Причины смерти - внезапная асистолиясердца, фибрилляция желудочков, тяжелая левожелудочковая недостаточность.