В связи с этим, прежде чем начинать переливание крови, необходимо точно установить группу крови больного и группу донора.
Для определения группы крови пользуются стандартными сыворотками группы 0(I), А(II), В(III), которые готовят в лабораториях станций переливания крови. На белой тарелке на расстоянии 3–4 см слева направо ставят цифры I, II, III, обозначающие стандартные сыворотки. Каплю стандартной сыворотки 0(I) группы наносят пипеткой в сектор тарелки, обозначенный цифрой I, потом второй пипеткой наносят каплю сыворотки А(II) группы под цифрой II; так же берут сыворотку В(III) группы и третьей пипеткой наносят под цифрой III.
Кровь обследуемого из пальца стеклянной палочкой переносят в каплю сыворотки на тарелке и смешивают до равномерного окрашивания. В каждую сыворотку кровь переносят новой палочкой. Через 5 мин с момента окрашивания определяют группу крови. В сыворотке, где произошла агглютинация (склеивание эритроцитов), появляются хорошо видимые красные зернышки и глыбки; в сыворотке, где агглютинации нет, капля крови останется гомогенной, равномерно окрашенной в розовый цвет. При 0(I) группе крови склеивания эритроцитов нет ни в одной сыворотке. В случае А(II) группы крови агглютинации не будет с сывороткой группы А(II), а если обследуемый имеет В(III) группу, то агглютинации не будет с сывороткой В(III). Агглютинация наблюдается со всеми сыворотками при AB(IV) группе (рис. 53, а).
В последние годы определяют группы крови системы АВ0 реагентами, получаемыми на лабораторных животных, – цоликлонами анти‑А и анти‑В – моноклональными антителами. Раствор цоликлона анти‑А окрашен в красный цвет, анти‑В – в синий.
На чистую фарфоровую поверхность наносят по одной большой капле раствора реагента (0,1 мл) и рядом с ними – в 10 раз меньшую каплю исследуемой крови. Растворы смешивают сухой стеклянной палочкой и наблюдают за реакцией при легком покачивании тарелочки в течение 2 мин.
Реакция может быть положительной – склеивание эритроцитов в красные агрегаты или отрицательной, когда аггрегации нет и капля равномерно окрашена в красный цвет. Реакция обычно происходит в первые секунды. Оценка результатов представлена на рис. 53, б. Группа крови 0(I) – в обеих каплях реакция отрицательная; II группа А(II) – с анти‑А реакция положительная, с анти‑В отрицательная; III группа В(III) – с анти‑А отрицательная, с анти‑В положительная; IV группа AB(IV) – реакция положительная в обеих каплях.
Резус‑фактор. При переливании даже одногруппной крови могут наблюдаться тяжелые реакции. Оказалось, что у 15 % людей в крови отсутствует особый белок – так называемый резус‑фактор. Если этим лицам провести повторное переливание крови, содержащей этот фактор, то возникнет тяжелое осложнение, называемое резус‑конфликтом, и разовьется шок. Поэтому в настоящее время всем больным обязательно проводят определение резус‑фактора, так как реципиенту с отрицательным резус‑фактором можно переливать только резус‑отрицательную кровь.
Ускоренный способ определения резус‑принадлежности. На стеклянную чашку Петри наносят 5 капель антирезус‑сыворотки той же группы, что и у реципиента. В сыворотку добавляют каплю крови обследуемого и тщательно ее перемешивают. Чашку Петри помещают на водяную баню при температуре 42–45 °С. Результаты реакции оценивают через 10 мин. Если наступила агглютинация крови, то у обследуемого кровь резус‑положительная (Rh+); если агглютинации нет, то исследуемая кровь резус‑отрицательная (Rh_).
Определение группы крови и резус‑принадлежности у больных обязательно перед любой операцией. Результаты исследований заносят в паспорт больного.
Перед каждым переливанием крови, кроме определения группы крови и резус‑фактора, производят пробы на индивидуальную и биологическую совместимость.
Пробу на индивидуальную совместимость проводят следующим образом. В чашку Петри вносят две капли сыворотки крови больного, к которым добавляют одну каплю переливаемой крови, и тщательно их перемешивают. Результат оценивают через 10 мин. Если агглютинации нет, то кровь индивидуально совместима и ее можно переливать больному.
Пробу на биологическую совместимость проводят в момент переливания крови. После подготовки и заполнения системы для переливания крови начинают струйное вливание 3–5 мл крови в вену реципиента. В течение нескольких минут наблюдают за состоянием больного. Если нет нежелательных реакций (головные боли, боли в пояснице, области сердца, удушье, гиперемия кожи, озноб и др.), кровь биологически совместима и можно переливать всю дозу крови. При появлении реакции во время проведения пробы или в дальнейшем переливание крови следует немедленно прекратить.
Способы переливания крови. Переливание крови может быть прямым, когда набранную в шприц с консервантом кровь донора тут же вводят в кровеносное русло реципиента, и непрямым, при котором кровь от донора берут заранее в сосуд с раствором консерванта и затем переливают реципиенту через некоторое время.
Прямой метод сложен, его применяют в редких случаях. Непрямой метод более удобен, позволяет создать запасы крови, легко регулировать скорость переливания, объем вливаемой крови, производить переливание в разных условиях (например, в машине скорой помощи, самолетах и т.д.).
Переливать кровь можно в вену, артерию, костный мозг. По способу введения различают капельное и струйное переливание крови.
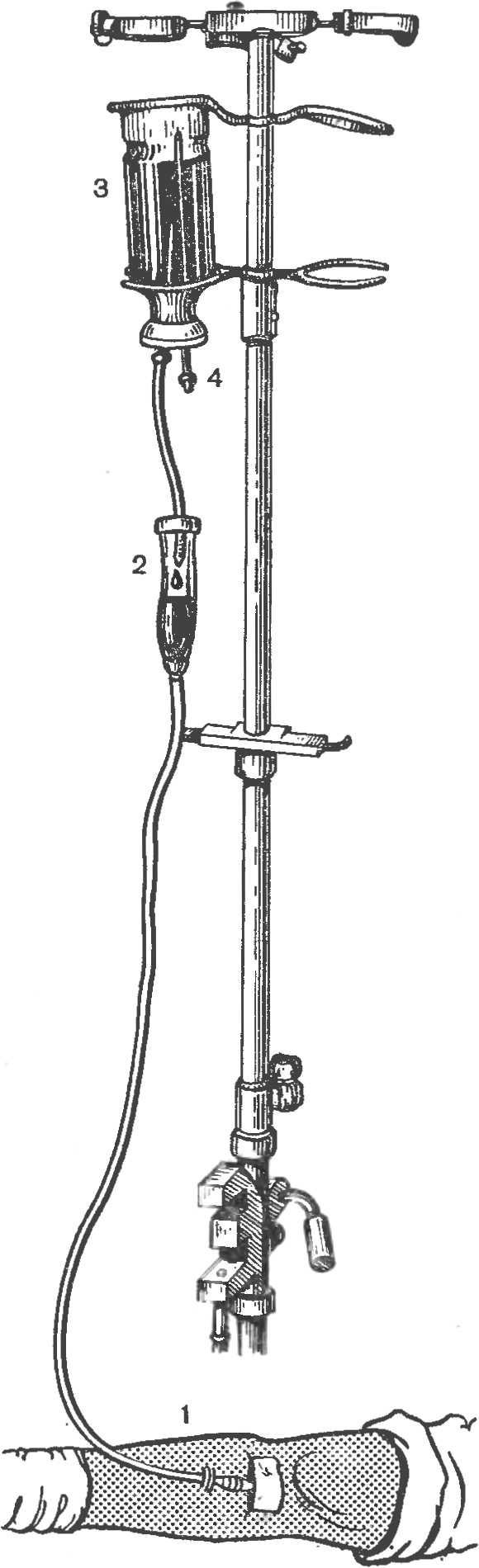
Рис. 54. Внутривенное капельное переливание крови.
Наиболее часто используется внутривенное переливание крови (рис. 54).
Внутриартериальное нагнетание крови производят при реанимации в случаях, когда необходимо быстро возместить кровопотерю, повысить давление, стимулировать деятельность сердца. При невозможности пунктировать вену переливание осуществляют внутрикостно (грудина, пяточная, подвздошная кость).
Показания к переливанию крови: 1) острое малокровие: перелитая кровь восстанавливает нормальное количество гемоглобина, эритроцитов, нормальный объем циркулирующей крови. При большой кровопотере иногда переливают до 2–3 л крови; 2) шок: переливание улучшает сердечную деятельность, повышает тонус сосудов, артериальное давление; 3) хронические истощающие заболевания, интоксикации, заболевания крови; перелитая кровь стимулирует процессы кроветворения, повышает защитные функции организма, уменьшает интоксикацию; 4) острые отравления (яды, газы); кровь обладает детоксикационными свойствами, резко уменьшает вредное действие ядов; 5) нарушения свертывающей способности крови; переливание небольших доз крови (100–150 мл) повышает ее свертывающие свойства.
Противопоказания к переливанию крови: тяжелые воспалительные заболевания почек, печени, декомпенсированные пороки сердца, кровоизлияния в мозг, инфильтративная форма туберкулеза легких.
Донорство. Человек, сдающий часть своей крови, называется донором. Донором может быть любой здоровый человек в возрасте от 18 до 55 лет.
Заготовку крови производят на станциях переливания крови, в кабинетах переливания крови при крупных больницах, в специальных научно‑исследовательских институтах.
Широко практикуется «День донора» на предприятиях, в учреждениях, вузах. В этих случаях кровь забирают в специальных передвижных операционных по месту работы или учебы доноров.