Гистологические исследования пересаженного лоскута в отдаленном послеоперационном периоде доказывают сохранность структуры новообразованной слизистой оболочки. Этот вид пластики проводят и для одномо-ментного возмещения утраченных тканей ротоглотки и верхних отделов глотки, отмечая при контрастной рентгенографии возобновление перистальтических движений в новообразованном отделе пищепроводного пути.
11 1164
Предоперационное и послеоперационное облучение, по мнению цитируемых авторов, не оказывает отрицательного влияния на характер при-живления и последующего функционирования трансплантата.
П. Г. Сысолятин (1986) разработал способ восстановления дна полости рта артериализированными лоскутами со слизистых оболочек щек. На внутренних поверхностях щек от верхней переходной складки до нижней выкраивают слизистые лоскуты, в которые включают щечную мышцу и расположенные под ней лицевые артерию и вену. С целью придания лоскуту большей мобильности тканевую ножку истончают, иссекая все образования, кроме сосудов. Удаляют нижний премоляр или накладывают в теле челюсти сквозное отверстие, через которое проводят слизисто-мы-шечный лоскут в подъязычное пространство. Сосудистая ножка лоскута остается в костном отверстии, лоскут расправляют на ширину раны и сшивают с аналогичным лоскутом противоположной стороны. Раны на щеках ушивают в продольном направлении, благодаря чему удается избежать развития рубцовой контрактуры. Теоретически существует возможность заращения отверстия в кости и передавливание сосудов, однако это происходит в поздние сроки, после полного приживления перемещенной слизистой оболочки и ее адаптации к новым условиям, что не оказывает влияния на ее жизнеспособность. Для получения многослойной тканевой выстилки формируют кожно-мышечные лоскуты в носогубных складках. Эти толстые кожно-мышечные лоскуты, выкроенные на лицевых сосудах, за счет сохранения тканевого единства отличаются очень устойчивым кровообращением, позволяют поднять высоту дна полости рта и получить хорошую подвижность кончика языка.
Устранение тотальных дефектов подбородка и дна полости рта. При тотальных дефектах подбородка, нижней губы и дна полости рта язык лежит на передней поверхности шеи. Пациенты не могут разговаривать, пищу получают только из поильника, лежа на спине, но, как правило, пользуются желудочным зондом. Кожа подлежащих областей всегда ма-церирована вытекающей слюной.
В боковых отделах дефекта выступают, как правило, обнаженные костные фрагменты нижней челюсти, окруженные гипертрофическими грануляциями. Если не проведено ранней фиксации остатков нижней челюсти (а у поступивших к нам пациентов со сформированным дефектом этого не было сделано ни разу), то наступает вторичная деформация челюстей. Фрагменты нижней челюсти жевательными мышцами подтягиваются кверху и при наличии зубов упираются в ткани щечной области кнаружи от альвеолярного отростка верхней челюсти, вызывая пролежни. Если зубы на нижней челюсти отсутствуют, то альвеолярные концы фрагментов определяются под краем скуловых костей, оставшиеся фрагменты ветвей нижней челюсти выворачиваются. Верхняя челюсть вследствие нарушения мышечного равновесия в лицевом скелете, потери зубов-антагонистов и рубцового давления с боков быстро суживается. Небо становится глубоким, альвеолярный отросток приобретает треугольную форму. Сохранившаяся слизистая оболочка полости рта на 1,5-2 см по краям дефекта истончена, также со следами воспаления. Язык отечен. Совокупность перечисленных факторов позволяет отнести эти дефекты лица к одним из наиболее тяжелых.
Для преодоления неблагоприятных местных условий необходимо удалить все значительно измененные мягкие ткани, инфицированные участки нижней челюсти и надежно закрыть их. Но задача восстановительного лечения состоит не только в реконструкции утраченных анатомических
образований и воссоздании физиологического смыкания полости рта. Не менее важны контуры нового подбородка, упругость его, соответствие по форме и цвету остальным отделам лица. Поскольку вопросы последующей костной пластики, особенно у онкологических больных, достаточно проблематичны, мы стремимся уже на первом этапе сформировать упругий подбородок, не подверженный рубцовому сморщиванию даже при невозможности по каким-либо причинам восстановить непрерывность нижней челюсти.
Для обеспечения этих целей должна быть создана прочная двойная эпителиальная выстилка и по проекции самого подбородка между эпителиальными слоями сформирован каркас из избытка мягких тканей, который приобретает твердость при их рубцевании.
В настоящее время эти дефекты закрывают с помощью двух филатов-ских стеблей по способу, предложенному Ф.М. Хитровым в 1954 г. После сложных, многоэтапных операций удается создать полноценный подбородок, но длительность восстановительного периода, многочисленность промежуточных операций и необходимость пересаживать стебли в края раны, т.е. в условиях пониженного кровоснабжения, существенно сдерживает широкое распространение метода. Хорошие результаты получаются только у самых опытных пластических хирургов. Пытаясь облегчить и по возможности стандартизировать методы пластических операций, мы разработали способы ускоренного восстановления этой зоны лица отдельно для женщин и мужчин.
У женщин, а также у мужчин с редкими волосами на голове и лице дно полости рта, нижнюю губу и подбородок создают за счет формирования сложного лоскута с большой грудной мышцей и дельтопекторального лоскута. Кожно-мышечным лоскутом восстанавливают ткани дна полости рта и за счет мышцы получают избыток ткани в области подбородка. Дельтопекторальным лоскутом создают кожную часть нижней губы, наружные отделы подбородка и подподбородочной области.
По стандартной методике выкраивают кожно-жировую ленту на грудной клетке от середины дельтовидной мышцы до наружного края грудины и отводят ее к центру. Обнажается передняя поверхность большой грудной мышцы. Нижний край кожно-жировой раны, образовавшейся в результате формирования дельтопекторального лоскута, является одновременно верхней границей кожно-жировой площадки лоскута, включающего большую грудную мышцу. Способ иссечения и подъема второго сложного лоскута из мышцы размером 10 х 14 см стандартен, но в данном случае дополнительно облегчен за счет широкого обнажения ее передней поверхности. Оба лоскута имеют разные источники кровоснабжения, которые сохраняются и при одновременном их формировании.
Вначале к остаткам слизистой оболочки дна полости рта подшивают верхний участок кожно-мышечного лоскута, ориентируя его вдоль сагиттальной плоскости. Предварительно по общепринятому способу создают воспринимающую раневую поверхность вокруг дефекта, удаляют измененные участки нижней челюсти. В нижний отдел раны на лице выводят кожно-мышечную площадку через туннель под кожей шеи. Швы между кожей и слизистой оболочкой дна полости рта накладывают с трех сторон-под языком и в боковых отделах. Во время подшивания лоскута последовательно сгибают его периферический отдел кверху, стараясь повторить естественные формы дна полости рта и переход их в нижнюю губу. Выстоящие костные фрагменты челюсти укрывают мышечным слоем лоскута. К оставшемуся свободным переднему краю грудного лоскута подши-
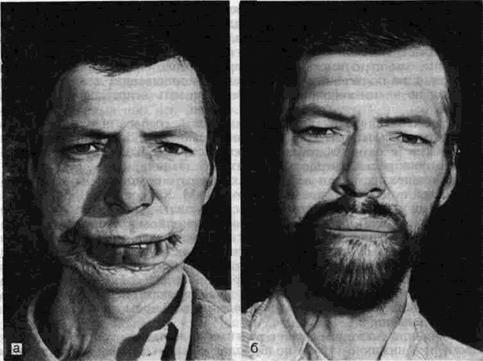
Рис. 56. Тотальный дефект подбородка. а-внешний вид больного до операции; б-после восстановления нижней зоны лица.
вают дельтопекторальныи лоскут, который укладывают также вдоль сагиттальной плоскости на нижнюю раневую поверхность грудного лоскута. Остальную часть кожно-жировой ленты сворачивают в трубку. Рану на грудной клетке удается ушить без дополнительных трудностей, которые, на первый взгляд, может вызвать формирование сразу двух лоскутов на одной стороне грудной клетки. У женщин раневая поверхность хорошо закрывается после перемещения кнутри и кверху молочной железы, у мужчин после широкого препарирования нижнего края раны и приведения предплечья к передней стенке живота. В дальнейшем отсекают ножку дельто-пекторального лоскута и создают из нее ткани подподбородочной области. Красную кайму нижней губы моделируют из сохранившихся остатков ее или за счет перемещения лоскута из верхней губы.
Для восстановления подбородка у мужчин ранее использовали забра-ловидный способ Лексера, заключающийся в перемещении на подбородок теменного кожно-жирового лоскута на двух питающих ножках, включающих поверхностные височные артерии. В настоящее время данный способ применяют редко из-за сложности образования внутренней выстилки. Предложения формировать выстилку из кожи шеи себя не оправдали, так как кожа шеи тонка, существует вероятность ее некроза при выкраивании большого лоскута на относительно узкой питающей ножке. Кроме того, передняя поверхность шеи нередко деформирована рубцами, образовавшимися после травмы, а у больных, перенесших удаление злокачественной опухоли с иссечением шейных лимфатических узлов, полностью не-
пригодна для использования. Проблему можно решить, используя комбинацию большого грудного и забраловидного лоскутов. После освежения краев раны на передней поверхности грудной клетки с центром на уровне V ребра выкраивают овальной или прямоугольной формы лоскут кожи с подкожной жировой клетчаткой необходимых размеров (8 х 10 см, 12 х 14 см). Подъем лоскута выполняют снизу, рассекая большую грудную мышцу. Из горизонтального разреза над верхним краем ключицы той же стороны создают туннель под кожей шеи до переднего края дефекта в подъязычной области. Кожно-жировой лоскут с подлежащим участком мышцы поднимают на мышечно-сосудистой ножке, перебрасывают через ключицу и проводят через туннель на шее. Кожную часть лоскута подшивают к остаткам слизистой оболочки дна полости рта кожей внутрь, а мышечную ножку укладывают вдоль сосудистого пучка шеи. Рану на грудной клетке ушивают после препаровки тканей.
На волосистой части головы выкраивают над апоневрозом кожный лоскут шириной около 10 см с ножками, расположенными вдоль поверхностных височных артерий с обеих сторон. После освобождения от подлежащих тканей лоскут смещают на подбородок и укладывают на раневую поверхность лоскута, перемещенного с грудной клетки, формируя наружную выстилку. Лоскуты послойно сшивают между собой. Через 4-5 нед отсекают ножки и возвращают на височно-теменную область. Результат операции по данной методике представлен на рис. 56.
При планировании операции на первом этапе очень важно сразу определить точные взаимоотношения между лоскутом и грудной клеткой, слизистой оболочкой щек и наружным забраловидным лоскутом. Если грудной лоскут подшить слишком глубоко под язык с образованием вогнутой поверхности дна полости рта, то длины его может не хватить для формирования нижней губы. Наружный лоскут в этом случае сшивают с краем внутреннего, и линия роста волос оказывается тотчас по краю ротовой щели. Это обстоятельство причиняет в последующем много неудобств из-за попадания волос в рот, увлажнения их. Борода приобретает неряшливый вид. Кроме того, при глубоком дне полости рта под языком задерживается пища.
Для предотвращения указанных осложнений следует формировать прямое дно полости рта с максимальным выведением грудного лоскута изо рта. На уровне проекции предполагаемой красной каймы периферический отдел грудного лоскута сгибают книзу под прямым углом, накладывая погружные швы на подкожную жировую клетчатку. Забраловидный лоскут подшивают по краю грудного ниже участка перегиба. На втором этапе операции горизонтальную площадку сгибают по центру кверху под прямым углом, формируя одномоментно нижнюю губу. Линия роста волос при этом проходит на 2 см ниже ротовой щели, создаются естественные контуры бороды.
ГЛАВА 12
ВОССТАНОВИТЕЛЬНЫЕ ОПЕРАЦИИ НА ТКАНЯХ ШЕИ
У больных с проникающими дефектами в полости рта (оростома-ми), в глотку (фарингостомами), в верхний отдел пищевода (эзофарин-гостомами), с губовидными свищами шейной части пищевода хирург всегда испытывает трудности при планировании и выборе методики операции.
В большинстве случаев применяют существующие схемы операций или модификаций традиционных способов. Устранение оростомы осуществляют тканями круглого стебля, кожно-мышечными лоскутами. Фаринго-стомы замещают также филатовским стеблем, кожно-жировыми и кожно-мышечными лоскутами. Восстановление пищевода выполняют с помощью филатовского стебля, кожно-мышечных лоскутов, где для внутренней выстилки пищевода используют свободные лоскуты слизистой оболочки нижней губы.
Возможности пластической хирургии резко увеличились в связи с применением кожно-мышечных лоскутов большой грудной мышцы, широчайшей мышцы спины [Неробеев А. И., 1984; Матякин Е.Г„ 1986; ОНуоп, 1976, 1979; Мс0га\у. 1977, и др.].
Для увеличения площади пластического материала и удлинения круглого стебля до 50-60 см производят формирование филатовского стебля с включением в него широчайшей мышцы спины [Аржанцев П. 3., Горбу-ленко В, Б., 1986, 1988]. Перемещение нижней ножки стебля осуществляют непосредственно к дефекту. Это дает возможность сократить один этап операции и освободить больного от мучительных неудобств, т.е. от вживления ножки стебля в кисть или предплечье и вынужденной иммобилизации рук.
Независимо от имеющегося значительного арсенала способов восстановительной хирургии на шее планируются в основном щадящие схемы операции, используя кожные и кожно-жировые лоскуты, реже кожно-мы-шечные лоскуты мышц груди, спины, шеи и т. д., памятуя, что и их стягивающие рубцы, несомненно, влияют на функции органа и организма в целом.
Образование проникающих дефектов в ротоглотку и пищевод после комбинированного лечения, обусловливающих большой объем оперативного вмешательства, связано с предшествующей лучевой терапией и некротически-воспалительными процессами в ране.
Наблюдения нашей клиники также подтверждают расхождение швов при восстановительных операциях в данном случае. Установлено, что рубцово-измененная ткань с приобретенными кожными уплотнениями и фиброзно-атрофичными изменениями не обладает необходимой эластичностью и ограничивает возможность дальнейшего проведения операций реконструктивного характера. Для придания жизнеустойчивости и мобильности тканям, окружающим дефект, проводилась деэпидермизация круглого стебля перемещаемых лоскутов на 1-3 см. Лоскуты вшивались в расслоенные ткани края дефекта с фиксацией чрескожными швами из полиамидной нити и кожными швами волосом или тонкой жилкой. Богатая кровеносная и капиллярная система кожи филатовского стебля, вшитой по
окружности дефекта, срастаясь между измененными тканями, обогащает кровоснабжение последних, создает оптимальные условия для регенерации и проведения дальнейших корригирующих операций.
12.1. ПЛАСТИЧЕСКОЕ УСТРАНЕНИЕ ОРОСТОМ
Оростомы образуются при огнестрельных повреждениях нижней зоны лица или преднамеренно формируются при хирургической обработке ран в случаях значительной потери тканей в надподъязычной области, а также при оперативных вмешательствах по поводу удаления одним блоком опухоли дна полости рта, языка и расщепленного, пораженного опухолью фрагмента нижней челюсти при сохранении ее непрерывности.
Необходимость формирования оростомы при вышеуказанных операциях вызвана тем, что местные ткани используют не для устранения проникающего послеоперационного дефекта, а для закрытия со стороны язычной поверхности оголившейся расщепленной нижней челюсти. С этой целью кожу поднижнечелюстной области вворачивают в дефект и сшивают со слизистой оболочкой преддверия полости рта над расщепленным участком нижней челюсти. Раны дна полости рта и корня языка закрывают с помощью лоскутов грудино-ключично-сосцевидной мышцы. У большинства больных оростомы формируются, приобретая округлую форму.
Округлую форму дефекта устраняют филатовским стеблем, располагающимся по всей окружности в два этапа (рис. 57).
Методика операции. На первом этапе под местной анастезией 1% раствором новокаина производят отделение нижней ножки филатовского стебля. Верхняя ножка предварительно вживлена в ткани дна полости рта и кожу шеи. Хорошая кровоточивость культи после отсечения от материнской почвы свидетельствует о созревании пластической ткани. Двумя параллельными разрезами иссекают рубец на всем протяжении филатовского стебля. Затем производят рассечение кожи и слизистой оболочки на месте их сращения по окружности всей оростомы. Щадяще отслаивают кожу и слизистую оболочку, не повреждая надкостницу нижней челюсти. Раневые поверхности подбородка и стебля стыкуют на всем протяжении окружности с наложением швов на кожу стебля и подбородка лавсаном. Слизистую оболочку полости рта и кожу стебля ушивают хромированным кетгутом. Через 2 нед после заживления раны производят следующий (второй) этап операции. Осуществляют рассечение стебля по внутренней окружности, что дает возможность закрыть раны со стороны шеи и полости рта. Эстетический и функциональный результат расценены как удовлетворительные.
12.2. ПЛАСТИЧЕСКИЕ ОПЕРАЦИИ ПРИ ФАРИНГОСТОМЕ
При огнестрельных ранениях верхних отделов шеи и дна полости рта, расширенной экстирпации гортани с удалением корня языка, верхнефутлярном иссечении лимфатических узлов (операция Крайла), кожи и тканей дна полости рта у некоторых больных остаются сообщения полости рта и глотки с проникающими дефектами в поднижнечелюстной области и на шее.
При первичной обработке ран в случаях огнестрельных дефектов дна полости рта, языка и глотки, а также у больных с послеоперационными дефектами при одновременном удалении гортани, корня языка и части
глотки рассчитывать на заживление раны первичным натяжением не приходится ввиду отсутствия условий для использования местных тканей с целью закрытия образовавшегося дефекта. У такой категории больных в плановом порядке формируют орофарингостому. Операции по закрытию дефектов глотки и пищевода необходимы для восстановления глоточно-пищеводного пути, создания условий для обучения громкой речи и достижения функционально-эстетического эффекта.
Вопросам закрытия орофарингостомы и верхнего отдела пищевода посвящены работы многих отечественных челюстно-лицевых хирургов и оториноларингологов. Авторы высказывают свою точку зрения на причины возникновения дефектов и предлагают различные методики их устранения.
Опыт пластического закрытия фарингостомы и дефектов верхнего отдела пищевода показывает, что при составлении плана реконструктивной операции необходимо прежде всего оценить возможность использования тканей, расположенных вблизи дефекта.
Лишь при больших дефектах и неудавшейся операции при дефиците местных тканей прибегают к пластике кожными и кожно-мышечными лоскутами или филатовским стеблем. Для создания пищевода следует максимально использовать оставшиеся боковые и задние отделы слизистой оболочки. На образовавшуюся раневую поверхность после сшивания слизистой оболочки глотки и пищевода перемещают выкроенные по соседству кожные или пекторальный лоскуты. Несмотря на типичный характер подобных проникающих дефектов, как правило, пластические операции не похожи одна на другую; имеют много индивидуальных особенностей, связанных с локализацией, размером дефекта, характером деформаций, общим состоянием больного и т.д.
В предоперационном периоде тщательно изучают все особенности дефекта, его форму, размер и состояние окружающих тканей. Если ткани подвергались ранее лучевой терапии или имеют волосяной покров, то они мало пригодны для пластических операций. Совершенно исключается использование кожных покровов, пораженных экзематозным дерматитом или гнойничковыми заболеваниями. Ф.М. Хитров (1985) при проведении операции рекомендует создать просвет глотки в поперечнике не менее 1,5-2 см при ширине оставшейся заднебоковой стенки глотки у больных с зияющим дефектом не менее 5-6 см. Необходимо также убедиться в достаточной растяжимости вертикальных складок слизистой оболочки глотки в горизонтальном направлении. При хорошо подвижной слизистой оболочке удается надежно соединить стенки вновь образованного пищевода, что способствует благоприятному исходу заживления раны.
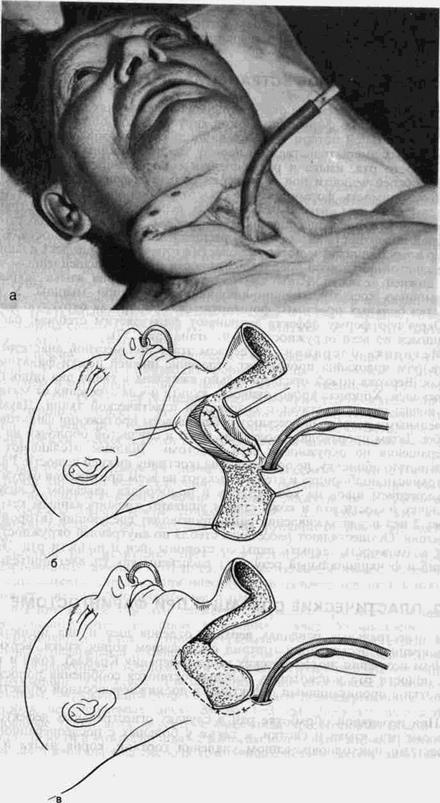
Рис. 57. Проникающий дефект глотки и шейной части пищевода с подшитым филатовским стеблем для закрытия дефекта.
а-внешний вид больного; б-схема подготовки раневой площадки для распластывания филатовского стебля; в-схема закрытия раневой поверхности деэпителизированного участка кожи на шее и дефекта верхней ножкой филатовского стебля.
ГЛАВА 13
УСТРАНЕНИЕ ДЕФЕКТОВ И ДЕФОРМАЦИЙ, ВОЗНИКАЮЩИХ ПОСЛЕ ОНКОЛОГИЧЕСКИХ ОПЕРАЦИЙ
13.1. ПОКАЗАНИЯ К ПЛАСТИЧЕСКИМ ОПЕРАЦИЯМ
В настоящее время при лечении злокачественных опухолей челюстно-лицевой области общепринятым является комбинированный метод. Он включает в себя лучевую терапию, чаще всего выполняемую перед операцией, и хирургическое вмешательство. Анатомические особенности органов лица и шеи являются причиной того, что даже небольшие по объему опухолевые процессы вынуждают хирургов к проведению объемных и тяжелых оперативных вмешательств. Между тем 60-70% больных со злокачественными опухолями челюстно-лицевой области начинают специальное лечение в III-IV стадии заболевания. У этой категории больных оперативные вмешательства носят, как правило, комбинированный расширенный характер. Это предполагает удаление опухоли в пределах не менее трех анатомических областей лица и шеи в сочетании с радикальной операцией на регионарных лимфатических путях шеи. Выполнение операций такого объема приводит к образованию обширных дефектов мягких тканей лица и шеи и нижней челюсти. Особенно велики дефекты, возникающие после расширенно-комбинированных операций по поводу рака гортани и горта-ноглотки. Они являются тяжелыми для пластического замещения.
Эстетические и функциональные нарушения после подобных операций вызывают тяжелые страдания у больных. Нарушение функций жевания, акта глотания, речи, дыхания лишает больного возможности не только трудиться, но часто, вообще находиться в обществе. Использование для дыхания трахеотомической трубки, для питания - носопищеводного зонда ограничивает общение больного с окружающими, а постоянное вытекание слюны, ношение сложных повязок делают больных, перенесших подобные вмешательства, «социальными калеками». Больные боятся, что в результате обезображивания они не будут нужны семье, друзьям [Герасимен-ко В.Н., 1977].
Основным показателем успешно проведенного лечения злокачественных опухолей принято считать сроки жизни после операций. Внедрение в клинику новых вариантов комбинированных операций при местно-распрост-раненных злокачественных опухолях полости рта и ротоглотки позволило улучшить пятилетнюю выживаемость от 23,8-32 до 51,8% [Любаев В. Л., 1985]. У радикально леченных больных раком языка с использованием различных методов лечения пятилетняя выживаемость, по нашим данным, составляет 62,3%. Таким образом, создаются предпосылки для получения устойчивых результатов лечения даже у больных раком наиболее неблагоприятно текущих локализаций челюстно-лицевой области. Между тем проблемам условий жизни больных после онкологических операций уделяется меньше внимания.
В настоящее время имеется реальная возможность оценивать не только срок жизни пациента после излечения от опухоли, но и «качество» его
дальнейшей жизни. Это особенно актуально у больных с онкологическими заболеваниями в области головы и шеи, у которых возникают грубые функциональные и косметические нарушения. Ускоренное восстановительное лечение этой группы больных имеет не только морально-этическое, но и народно-хозяйственное значение, так как до последнего времени на это часто уходили годы.
Большинство авторов при удалении злокачественных опухолей считают целесообразным выполнение одномоментных либо отсроченных на незначительное время пластических операций. Принципы первичного замещения дефектов после удаления злокачественных опухолей были впервые сформулированы Н.Н. Блохиным в 1950-1955 гг. С внедрением в клиническую практику кожно-жировых и кожно-мышечных лоскутов с осевым сосудистым рисунком этот принцип получил свое дальнейшее развитие.
Применение для этой цели отсроченной на значительный срок пластики стеблем Филатова имеет ряд существенных недостатков. Последние связаны с необходимостью длительных перерывов между этапами миграции ножек стебля. Кроме того, особенности кровоснабжения стебля зачастую приводят к тому, что на последнем этапе миграции- подведении его к краю дефекта-происходит частичный или полный некроз ножки стебля и, как следствие этого, отторжение его. Это увеличивает сроки нахождения больных в стационаре, которые при данном виде пластики составляют в среднем 200 койко/дней, доходя у части больных до 240 [Матякин Е. Г., Неро-беевА.И., 1978]. Перерывы в лечении приводят к значительному удлинению периода реабилитации, который длится при сложных комбинированных дефектах до 23 лет. Выжидание с началом пластических операций в течение 4-5 лет, рекомендуемое рядом онкологов и пластических хирургов, неизбежно приводит к длительной инвалидности пациента, растягивая период от начала болезни до окончательного излечения до 8- 9 лет.
В настоящее время определенно доказано, что частота рецидивов опухолей после операций, выполненных с одномоментной реконструкцией дефектов, не выше, а в части случаев даже ниже, чем тогда, когда первичная пластика не проводится. Иллюстрацией к сказанному могут служить данные, полученные при лечении больных с местно-распространенными опухолями полости рта, рото- и гортаноглотки, где частота рецидивов, по нашим данным, не превышает 22-30%. В случаях, где первичная пластика не производилась, этот показатель равен 30-45%. Это вполне объяснимо. Ведь при использовании современных способов одномоментной пластики во время деструктивных онкологических операций хирург свободен от мысли о том, что расширение границ удаления тканей обязательно повлечет за собой невозможность замещения дефекта. Кроме того, использование для пластики хорошо васкуляризированных лоскутов резко снижает вероятность некроза тканей, а следовательно, и процент образования послеоперационных дефектов.
Так как большинство пациентов с опухолями челюстно-лицевой области в нашей стране подвергаются до операции лучевому лечению,.условия для заживления послеоперационных ран крайне неблагоприятны. Использование на этом фоне для замещения дефектов хорошо артериализированных трансплантатов, взятых вне зон облучения, оказывает несомненно положительное воздействие, улучшая процессы репарации. Это в свою очередь позволяет значительно сократить сроки лечения. Средние сроки пребывания больных в стационаре сократились при использовании лоскутов с осевым сосудистым рисунком до 35-60 дней. Применение одномоментной пластики позволяет получить хорошие функциональные и кос-
метические результаты. Это в свою очередь дает возможность части больных возвратиться к трудовой деятельности, которой они занимались до начала заболевания.
Исследованиями последних лет доказано, что применение первичных восстановительных операций дает возможность расширить показания к операциям у больных, ранее считавшихся инкурабельными. В этих случаях хирург имеет возможность полноценно заместить дефект практически любой величины и локализации. Использование современных методов пластики позволяет «укрыть» перемещенными первично трансплантатами такие зоны, как область сонных артерий, дефекты черепа и т. д. с гарантией полного заживления и избежания осложнений.
13.2. ВИДЫПЛАСТИЧЕСКИХ ОПЕРАЦИЙ В ЗАВИСИМОСТИ ОТ КАТЕГОРИИ ДЕФЕКТОВ И ДЕФОРМАЦИЙ
Немедленное восстановление формы и функции утраченного органа представляется идеальным вариантом в реконструктивной хирургии. Однако характер и качество восстановительных операций после удаления злокачественных опухолей определяются многими показателями. К таковым относятся:
1) размеры и конфигурация дефектов;
2) доза ранее проведенной лучевой терапии и сроки ее окончания до момента реконструктивной операции;
3) локализация дефектов;
4) пол, возраст, соматическое состояние больного, а также наличие сопутствующих заболеваний;
5) степень надежности выбранного метода;
6) расположение донорской зоны в косметически благоприятных участках поверхности тела.
С целью унификации восстановительного лечения и учитывая сроки выполнения пластических операций, А. И. Неробеев (1983) делит все виды дефектов на три категории (табл. 2).
1. Дефекты, немедленное закрытие которых обязательно по жизненным показателям.
2. Дефекты, при которых восстановительные операции необходимы по функциональным и эстетическим показаниям, но могут быть отодвинуты на некоторое время.
3. Дефекты, при которых восстановительные операции не обязательны, но могут являться методом выбора.
Мы считаем необходимым выделить дефекты у больных, которым пластическая операция вовсе не обязательна, и замещение дефекта у них может быть выполнено с помощью эктопротезирования.
К первой категории относятся дефекты костей мозгового черепа с окружающими мягкими тканями и дефекты поверхностных тканей в области боковых отделов шеи, сопровождающиеся обнажением сосудисто-нервного пучка. Возможность одномоментного закрытия дефекта многослойным кожно-жировым или кожно-мышечным лоскутом позволяет расширить операбельность этой группы больных. К этой категории больных относятся пациенты с распространенным раком языка, которым выполняют субтотальную резекцию его с сохранением целостности нижней челюсти. Применение одномоментной пластики в этих случаях позволяет выполнить операцию такого объема при одновременной функциональной и косметиче-