НОВООБРАЗОВАНИЯ
ЛОР-ОРГАНОВ
Методическое пособие составили
к.м.н., доцент Н.Т. Тунян,
к.м.н., доцент Н.Е. Конеченкова
Под редакцией д.м.н., профессора Я.А. Накатиса
Методическое пособие для студентов,
интернов и клинических ординаторов
Санкт-Петербург
ОБЩИЕ ВОПРОСЫЛОР-ОНКОЛОГИИ
Онкология является самостоятельной отраслью медицины со своими методами диагностики заболеваний и лечения больных, с определенными направлениями экспериментальных исследований. Многие особенности клинического течения опухолевого процесса, трудности диагностики, эффективность лечения и прогноз зависят от исходной локализации и распространенности опухоли. Сложность структуры и функции ЛОР органов, близость жизненно важных отделов центральной нервной системы, пересечение пищеварительного и дыхательного путей, обилие крупных сосудов, нервных стволов и рефлексогенных зон определяют ряд свойств, присущих только опухолям, исходящим из этих органов. Все это позволяет с полным основанием выделить ЛОР-онкологию как самостоятельный раздел оториноларингологии.
Согласно литературным данным, новообразования верхних дыхательных путей (ВДП) в 80-х годах прошлого столетия по отношению к другим локализациям составляли от 0,5 до 9% (Огольцева Е.В., 1984).
Кроме этого известно, что среди злокачественных ЛОР заболеваний первое место по частоте встречаемости занимает рак гортани, на втором месте находятся опухоли глотки, третье место занимают злокачественные новообразования носа и околоносовых пазух и реже всех встречаются злокачественные опухоли уха (наружного и среднего). Наблюдается разница в структуре ЛОР-онкологической заболеваемости среди мужчин и женщин. Так, у мужчин первое место занимает рак гортани, второе – глотки (преимущественно гортанно- и ротоглотка); у женщин наоборот: на первом месте находятся опухоли глотки (в основном, носо- и ротоглотки), второе место занимают новообразования гортани.
Классификация. Значение классификации опухолей в проблеме определения адекватного лечения и прогноза заболевания бесспорно. Все классификации базируются на двух принципах: клиническом и морфологическом. Оба принципа тесно переплетаются, поскольку по морфологической картине можно судить о клинике, а клиническое течение опухоли позволяет в определенной степени судить о ее строении.
Большинство исследователей, в том числе и ведущие онкологи – академики М.М. Блохин и Б.Е. Петерсон, все опухолевые образования разделяют на доброкачественные и злокачественные. К доброкачественным относятся опухоли с благоприятным течением: медленным ростом и отсутствием метастазов. Доброкачественные опухоли характеризуются экспансивным ростом. Они только смещают, раздвигают или сдавливают окружающие ткани, но не прорастают и не разрушают их. Вместе с тем указанные признаки доброкачественного процесса в определенной степени следует считать относительными. Например, фибромы носоглотки, которые по гистологической структуре относятся к доброкачественным опухолям, диффузно инфильтрируют окружающие ткани и склонны к рецидиву. Поэтому некоторые ученые выделили промежуточную или пограничную (местно-деструктивную) группу новообразований. Злокачественные опухоли характеризуются быстрым прогрессирующим ростом с инфильтрацией и деструкцией окружающих тканей, а также дают регионарные и отдаленные метастазы.
С точки зрения клинициста в классификации злокачественных опухолей особое внимание следует уделять степени распространения заболевания, поэтому опухолевый процесс принято разделять на стадии. Распространенность заболевания рассматривается в трех плоскостях: во-первых, – это локализация первичной опухоли, во-вторых, состояние регионарных лимфатических узлов, в третьих, – наличие отдаленных метастазов.
С точки зрения морфолога также следует различать доброкачественные (зрелые) и злокачественные (незрелые) опухоли. Морфологическим признаком доброкачественного или злокачественного процесса является характер роста опухоли.
Различают четыре класса новообразований, которые отвечают основным типам ткани: эпителиальные, соединительнотканные, неврогенные и миогенные опухоли.
Для характеристики локализации и распространенности злокачественного процесса в настоящее время применяется 5-е издание клинико-морфологической классификации по системе TNM, которая утверждена в 1997 году.
Классификация TNM базируется на клиническом и в определенной мере, на патогистологическом определении анатомического распространения опухолевого очага.
Система TNM – это три символа анатомического распространения злокачественного процесса: Т (tumoг) – первичная опухоль; N (nodulus) – метастазы в регионарных лимфатических узлах; М (metastasis) – метастазы в отдаленных органах.
Различают следующие стадии первичной опухоли:
Т – in situ преинвазивная (внутриэпителиальная) карцинома;
Т1 – опухоль поражает одну анатомическую часть;
Т2 – опухоль поражает две анатомические части;
Т3 – опухоль выходит за пределы органа;
T4 – опухоль врастает в костные структуры;
Тх – определить распространенность первичной опухоли невозможно.
Метастазирование злокачественного процесса в лимфатические узлы также делится на стадии:
N0 – лимфатические узлы не увеличены, на вид нормальные, что подтверждается патогистологическим исследованием;
N1 – одностороннее метастазы в подвижные регионарные лимфатические узлы;
N2 – двустороннее метастазы в подвижные регионарные лимфатические узлы;
N3 – одно- или двусторонние метастазы в неподвижные лимфатические узлы;
Nx – нет достаточных данных для оценки состояния регионарных лимфатических узлов.
Наличие (М1), подозрение наличия (Мх) или отсутствие (М0) отдаленных метастазов отражается символом М. Метастазирование злокачественной опухоли в отдаленные области тела осуществляется лимфогенным, гематогенным или комбинированным путем. Для возникновения метастазов рака необходимы нарушения функции иммунной системы, вследствие которых организм утрачивает возможность сопротивляться размножению мигрирующих опухолевых клеток.
В нашей стране одновременно с классификацией по системе символов TNM применяется клиническая классификация по 4 стадиям:
I стадия – ограниченная опухоль.
II стадия – небольшая опухоль (диаметром более 2 см), котоpaя не выходит за границы органа, без или в сочетании с одиночными подвижными метастазами в регионарных лимфатических узлах.
III стадия – опухоль значительно больших размеров (диаметром более 5 см), которая прорастает в окружающие ткани, ограничивает подвижность органа. Метастазы в регионарные лимфатические узлы имеют вид малоподвижного конгломерата.
IV стадия – опухоль любого размера с отдаленными метастазами двухсторонними неподвижными регионарными метастазами, а также глубокое прорастание в смежные органы и ткани.
Диагностика новообразований любой локализации, состоит из трех этапов, на каждом из которых врач преследует совершенно определенные цели. На первом этапе – на основании учета микропризнаков процесса, неуклонного нарастания симптоматики и результатов осмотра больного в поликлинике необходимо заподозрить наличие опухоли. Второй этап включает целенаправленное обследование больного для исключения или подтверждения диагноза. Важной составной частью этого этапа является гистологическое исследование новообразований. Цель третьего этапа диагностики – определение границ новообразования. Для осуществления второго и третьего этапа прибегают к рентгенографии, компьютерной и магнитно-резонансной томографии, радионуклидной диагностики, ангиографии, ультразвукового исследования и других методов.
Лечение. В лечении онкологических больных ЛОР органов применяются следующие виды терапии: хирургический, лучевой, химиотерапевтический, симптоматический, разрабатываются методы иммунотерапии и психотерапии. Сочетание двух видов терапии (например, химиолучевое, хирургически-лучевое) называется комбинированное лечение. При использовании трех и более видов воздействия на опухоль (например, хирургическое вмешательство и химиолучевая терапия) называется комплексным.
НОВООБРАЗОВАНИЯ НОСА И ОКОЛОНОСОВЫХ ПАЗУХ
В области ВДП встречаются доброкачественные и злокачественные опухоли разнообразной гистологической структуры со своеобразным клиническим течением.
Доброкачественные опухоли носа и околоносовых пазух по гистологической структуре разделяют на эпителиальные, соединительнотканные и неврогенные.
Папилломы относятся к эпителиальным опухолям, в полости носа встречаются сравнительно редко. Опухоль встречается с одинаковой частотой у лиц мужского и женского пола, чаще в возрасте старше 50 лет. Очень редко новообразование может появиться в юношеском и даже детском возрасте. По внешнему виду и гистологической структуре различают грибовидную (экзофитно растущую) и инвертированную папилломы (переходно-клеточные и цилиндрические). Грибовидная папиллома локализуется преимущественно в преддверии носа. Поверхность ее напоминает цветную капусту. Инвертированная папиллома исходят из слизистой оболочки глубоко расположенных отделов полости носа. Они чаще локализуются на боковой стенке, реже на перегородке. Поверхность опухоли гладкая, и при осмотре напоминает обычный полип.
Папиллома растет медленно, постепенно нарушая носовое дыхание. Снижения обоняния больной может не отметить, поскольку нарушается дыхание только одной половины носа. Инвертированная папиллома склонна к малигнизации, характеризуется деструктивным ростом с проникновением в околоносовые пазухи и даже за их пределы.
Лечение в основном хирургическое. Грибовидная папиллома. преддверия носа может быть удалена эндоназально. Инвертированные папилломы подлежат удалению с использованием доступа по Денкеру, а в случае необходимости и по Муру.
Аденома – доброкачественная эпителиальная опухоль, состоящая из железистых структур. Опухоль встречается сравнительно редко, развивается преимущественно у лиц пожилого возраста. Опухоль имеет округлую форму, гладкую поверхность, розовый цвет. Заболевание характеризуется медленным ростом опухоли и бессимптомным течением. Как и папилломы, аденомы, локализующиеся на боковой стенке носа или исходящие из околоносовых пазух характеризуются деструктивным ростом и могут проникать в глазницу, полость черепа и другие близко расположенные области. Симптоматика опухоли зависит от ее исходной локализации, направления роста и распространенности.
Лечение хирургическое.
К группе неэпителиальных (соединительнотканных и неврогенных) опухолей данной локализации следует отнести сосудистые новообразования (капиллярная и кавернозная гемангиома, лимфангиома), остеому, фиброму, миксому, хондрому.
Гемангиома – опухоль, состоящая из кровеносных сосудов разного типа. Исходной локализацией гемангиомы могут быть преддверие, перегородка, боковая стенка носа, а также любая из околоносовых пазух. Некоторое время опухоль растет бессимптомно, а затем появляются первые признаки заболевания: затруднение носового дыхания, спонтанные носовые кровотечения и др. По мере роста опухоли количество симптомов увеличивается, могут появиться головная боль, деформация носа, лица, смещение глазного яблока.
Опухоль имеет довольно характерный вид. Цвет зависит от типа новообразования (от ярко-красного до синюшного). Поверхность опухоли бугристая, консистенция мягкая.
Нужно помнить, что биопсия гемангиом связана с опасностью возникновения кровотечения.
Лечение хирургическое. Ограниченная гемангиома хрящевого отдела перегородки или преддверия носа может быть удалена эндоназально с последующей электрокоагуляцией. Распространенные опухоли следует удалять из широкого наружного доступа (по Муру), предварительно перевязав наружную сонную артерию на стороне поражения.
Остеома – опухоль, исходящая, из костной ткани, отличающаяся медленным ростом. Она может развиться практически в любой части черепа; но чаще локализуется в околоносовых пазухах, из которых наиболее часто поражается лобная пазуха, реже клетки решетчатого лабиринта.
Фактором, способствующим возникновению опухоли, является травма.
В зависимости от гистологической структуры различают компактные, губчатые и смешанные остеомы. Среди остеом околоносовых пазух преобладают компактные. Остеома может появиться практически в любом возрасте, но чаще она развивается у лиц старше 30 лет. Среди больных преобладают мужчины.
В начальном периоде (от 1 года до 5 лет и больше) заболевание обычно протекает бессимптомно. В дальнейшем происходит постепенное и неуклонное нарастание симптоматики. Последовательность появления симптомов зависит от исходной локализации и направления роста опухоли. Сравнительно рано проявляют себя опухоли, локализующиеся около выводных отверстий пазух. Наиболее часто больные жалуются на головную боль, реже – на затруднение носового дыхания, часто возникающий насморк, слезотечение, деформацию лица, смещение глазного яблока;
Диагностика остеом околоносовых пазух не представляет большого труда. В большинстве случаев опухоль рентгеноконтрастна и хорошо видна на рентгенограммах исследуемой области в виде интенсивного очага затемнения. Менее контрастны спонгиозные и смешанные остеомы.
Лечение при остеомах околоносовых пазух хирургическое.
Хондрома локализуется чаще в области хрящевого отдела перегородки носа, в верхнечелюстной, решетчатой и клиновидной пазухах, может достигать большой величины с обезображиванием лица. Растет медленно, может метастазировать. Чаще имеет гладкую поверхность, реже – бугристую, располагается на широком основании, плотной консистенции, бледно-розового цвета.
Фибромы, миомы, липомы, нейрогенные и другие опухоли данной локализации, включенные в гистологическую классификацию, встречаются крайне редко. Клинические проявления этих опухолей в большей степени зависят от величины и исходной локализации новообразования, в меньшей – от характера опухоли. Окончательный диагноз устанавливают на основании результатов гистологического исследования. Лечение при этих новообразованиях хирургическое.
Злокачественные опухоли. Согласно данным литературы, злокачественные опухоли носа и околоносовых пазух составляют 1-3% злокачественных опухолей всех локализаций (Емельянова Е.Е., 1978; Огольцева Е.В., 1984). Болеют в основном люди старше 50 лет, чаще мужчины.
Рак – наиболее часто встречающаяся злокачественная опухоль носа и околоносовых пазух. В области наружного носа чаще развивается базально-клеточный рак, в полости носа – плоско-клеточный ороговевающий, значительно реже в этой области возникает железистая форма рака (аденокарцинома).
Клиническая картина. Признаки и клиническое течение злокачественных опухолей носа и околоносовых пазух обусловлены распространенностью, локализацией, формой роста и морфологической структурой новообразования.
К общим симптомам злокачественных опухолей носа и околоносовых пазух относятся: односторонняя заложенность носа, примесь крови в слизисто-гнойных выделениях, с ростом опухоли кровотечения усиливаются; присоединение сопутствующего синусита. Локализованная головная боль (на стороне поражения), имеющая периодический характер.
В зависимости от первичной локализации и направления роста опухоли появляются и другие признаки заболевания.
Верхнечелюстная пазуха. При поражении нижней стенки: боль в зубах, шаткость зубов, увеличение объема десны, деформация или сглаженность купола твердого неба на стороне поражения.
При поражении верхней стенки – глазничные симптомы: хемоз, экзофтальм, птоз, нарушение подвижности глаза книзу, деструкция глазничной стенки.
При поражении передней стенки: припухлость щеки, при пальпации плотный инфильтрат, болезненность.
При поражении задней стенки – распространение в крылонебную ямку и носоглотку: боль, иррадиирующая в висок, глаз и ухо, нарушение открывания рта, гипостезия, анестезия щеки на стороне поражения.
При поражении медиальной стенки: сужение носового хода, снижение обоняния на стороне поражения, реже слезотечение.
При поражении наружной стенки: прорастание в скуловую кость, невралгия тройничного нерва.
Решетчатый лабиринт. Припухлость у внутреннего угла глаза, деформация наружного носа, боли в области лба, корня носа, глазницы. При распространении в сторону носоглотки – одностороннее снижение слуха и иррадиирующие боли в ухо.
Основная пазуха. Характерный симптомокомплекс это: двустороннее нарушение носового дыхания, головные боли в теменно-височно-затылочной области, снижение зрения на стороне поражения.
Распространение процесса в полость передней и средней черепной ямки приводит к поражению II, III, IV, VI пар черпно-мозговых нервов и характеризуется появлением птоза, сходящегося косоглазия, экзофтальмом, выпадением полей зрения.
При прорастании в парафарингеальное пространство появляются признаки поражения IX, X, XI, XII пар черпно-мозговых нервов.
При прорастании в крылонебную ямку отмечаются сильные тригеминальные боли, нарушение открывания рта, гипостезия, анестезия щеки на стороне поражения.
Опухолевый процесс в лобных пазухах сопровождается маловыраженной симптоматикой: умеренная головная боль, экзофтальм, отек верхнего века, некоторые болевые ощущения в проекции пазухи. С распространением процесса появляется орбитальная, носовая и внутричерепная симптоматика.
Регионарное метастазирование осуществляется лимфогенным путем в верхнюю группу лимфатических узлов глубокой яремной цепи. Метастазы определяются в верхней трети шеи или зачелюстной области. Излюбленная локализация отдаленных метастазов опухолей носа и околоносовых пазух – легкие, печень, иногда кости.
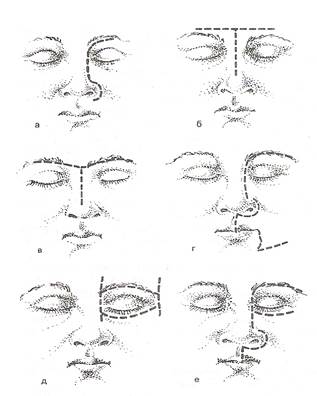
Рис.1. Разрезы кожи при операциях по поводу злокачественных опухолей носа и околоносовых пазух, в том числе при поражении стенок глазницы.
а – по Муру; б – по Прайсингу; в – модификация разреза по Прайсингу, предложенная В.С. Погосовым и В.Ф. Антонивым; г, д – модификация разреза по Муру; е – по Головину (Солдатов И.Б., 1997).
Диагностика и лечение. Диагностика злокачественных опухолей осуществляется относительно легко в запущенных случаях, но на ранних стадиях заболевания могут возникнуть трудности. Решающая роль в диагностике принадлежит компьютерной томографии (Преображенский Н.А. и др.. 1987), магнитно-резонансной томографии (Благовещенская Н.С. и др.. 1989), гистологическому исследованию.
Лечение злокачественных опухолей носа и околоносовых пазух на современном этапе осуществляется комбинированным способом (лучевая терапия + операция; химиотерапия + лучевая терапия + операция и др.). Хирургические вмешательства, которые применяются для удаления злокачественных образований данной локализации, это классические операции Денкера, Мура, Прайсинга (рис.1). При регионарном метастазировании применяют футлярно-фасциальную лимфаденэктомию шеи (при единичных подвижных метастазах) или операцию Крайля (во всех других случаях).