Причинами врожденных заболеваний позвоночника являются, главным образом, врожденные пороки развития его скелета, грудной клетки, плечевого и тазового поясов. Порок развития скелета позвоночника может быть выражен в увеличении или уменьшении общего числа позвонков либо изменении нормального количества позвонков в том или ином отделе позвоночника (люмбализация, сакрализация), в изолированных сращениях тел позвонков. Неправильному развитию позвоночника могут способствовать аномалии развития лопаток, крестца. При этом часто оказываются недоразвитыми мышцы соответствующего отдела позвоночника и грудной клетки, что существенно изменяет форму и функцию позвоночника. Этиология врожденных деформаций позвоночника неизвестна.
Люмбализация и сакрализация
Эти деформации обусловлены патологией так называемого «переходящего пояснично-крестцового позвонка»: возможно формирование шести поясничных позвонков вместо пяти за счет несращения с крестцом I крестцового позвонка (люмбализация) или, наоборот, сращение с крестцом L 5 позвонка (сакрализация). Различают истинную (или полную) сакрализацию (слияние увеличенных поперечных отростков и синхондроз L 5 позвонка с крестцом, синхондроз поперечных отростков L 5 позвонка с подвздошной костью) и неполную сакрализацию (увеличение поперечных отростков последнего поясничного позвонка).
Клиника и диагностика. Нередко отмечаются пояснично-крестцовые боли, особенно в области увеличенного поперечного отростка, что зависит от степени подвижности в образованном им с подвздошной костью или крестцом сочленении. В этом сочленении развивается спондилоартроз, в межпозвонковом диске между последним поясничным и первым крестцовым позвонками наступают дегенеративные изменения. Данная патология начинает проявляться в 20-25-летнем возрасте болями в пояснично-крестцовом отделе позвоночника, усиливающимися при длительном стоянии, движениях и ношении тяжестей. Иногда боли иррадиируют в нижнюю конечность. Пальпаторно отмечают болезненность в области увеличенного поперечного отростка. Диагноз уточняют рентгенологически.
Лечение. Консервативное лечение включает физиотерапию, массаж, ЛФК, ношение ортопедического корсета, что снижает интенсивность болей. Тяжелая физическая работа противопоказана. При отсутствии эффекта от консервативной терапии показано оперативное лечение: удаление увеличенного поперечного отростка и спондилодез.
Незаращение позвонка
Незаращение передних и особенно задних отделов позвонков встречается наиболее часто: неполное заращение дужек встречается в 30-35% случаев, полностью открытый спинномозговой канал – в 3-5 %. Передние и задние расщелины обычно располагаются по средней линии, хотя возможна и асимметричная их локализация, косое расположение щели. Часто в области незаращения дужек имеются разные образования в виде фиброзных тяжей, хрящевой ткани, фибром, спаек, которые могут явиться причиной развития болевого синдрома.
Клиника и диагностика. При простом расщеплении дужек позвонка клиника весьма скудная, и патологию выявляют, как правило, случайно на рентгенограммах. При незаращении дужки часто имеются гипертрихиоз, пигментация кожи, наличие углублений в пояснично-крестцовой области в виде ямки, избыточное оволосение в этой зоне (ромб Михаэлиса).
Лечение заключается в купировании болей (анальгетическая терапия), улучшении местного кровотока (физиотерапия), восстановление силы поддерживающих мышц (ЛФК, массаж, плавание).
Аномалии тропизма
 Тропизмом называют врожденный анатомический вариант развития суставных отростков поясничного отдела позвоночника с асимметричным расположением суставов (один расположен в сагиттальной плоскости, другой – во фронтальной). К аномалиям тропизма относят изменения конфигурации суставов (одностороннее недоразвитие или дисконгруэнтность). Чаще всего тропизм встречается между L 5 и S 1 позвонками, реже – между L 4 и L 5 (рис. 22). Аномалия тропизма встречается у 18-20% людей, но проявляется клинически значительно реже. При этой патологии за счет рубцовых изменений и даже оссификации мягких тканей, окружающих межпозвонковый сустав, развивается вторичное сужение межпозвонкового отверстия, приводящее в свою очередь к формированию корешкового синдрома.
Тропизмом называют врожденный анатомический вариант развития суставных отростков поясничного отдела позвоночника с асимметричным расположением суставов (один расположен в сагиттальной плоскости, другой – во фронтальной). К аномалиям тропизма относят изменения конфигурации суставов (одностороннее недоразвитие или дисконгруэнтность). Чаще всего тропизм встречается между L 5 и S 1 позвонками, реже – между L 4 и L 5 (рис. 22). Аномалия тропизма встречается у 18-20% людей, но проявляется клинически значительно реже. При этой патологии за счет рубцовых изменений и даже оссификации мягких тканей, окружающих межпозвонковый сустав, развивается вторичное сужение межпозвонкового отверстия, приводящее в свою очередь к формированию корешкового синдрома.
Рис. 22. Аномалии развития позвоночника: 1 – сакрализация; 2 – неполное заращение дужки; 3 – аномалия тропизма.
Клиника и диагностика. Боли в пояснично-крестцовой отделе возникают, как правило, вследствие поднятия тяжестей, иногда – после травмы, могут быть связаны с охлаждением. Болезненно сгибание в поясничном отделе позвоночника, отмечается напряжение поясничных мышц, пальпаторная болезненность в области остистых отростков и особенно – паравертебральных точек на уровне сочленения с измененной стороны. Подвижность позвоночника, особенно в поясничном отделе, ограничена. Можно выявить уменьшение расстояния между реберными дугами и крыльями подвздошных костей. Иногда отмечают снижение сухожильных рефлексов, связанное со сдавлением нервного корешка.
Для постановки рентгенологического диагноза выполняют три рентгенограммы: одну в прямой проекции и две – в косых. Уточнить радиологический диагноз помогают КТ и МРТ.
Лечение заключается в разгрузке позвоночника посредством вытяжения и постельного режима на щите в первые дни острого периода болезни, новокаиновых блокадах у места выхода нервного корешка, физиотерапевтических процедурах, инъекциях витамина В 12. Хороший эффект имеют мануальная терапия и иглорефлексотерапия. Обязательно ношение разгрузочного корсета. Через 5-7 дней показаны массаж, ЛФК. В дальнейшем – бальнеологическое лечение. Хирургическое вмешательство (фиксацию позвоночника на уровне имеющейся аномалии) применяют крайне редко, при безуспешности длительного консервативного лечения.
Боковые полупозвонки
Встречаются одиночные, двойные или даже тройные полупозвонки (преимущественно в шейно-грудном или поясничном отделах). В грудном отделе полупозвонок имеет добавочное ребро. Рост добавочного полупозвонка, расположенного на одной стороне, приводит к развитию боковой сколиотической деформации позвоночника (рис. 23).
 |
Рис. 23. Боковой полупозвонок (1) в грудном отделе позвоночника с формированием синостоза ребер (2).
Спондилолиз
Эта односторонняя аномалия позвоночника проявляется отсутствием сращения дужки с телом позвонка (рис. 24, а). Частота спондилолиза колеблется от 2 до 7%. У пациентов в возрасте до 20 лет спондилолиз встречается одинаково часто у мужчин и у женщин, после 20 лет – вдвое чаще у мужчин.
 |
Рис. 24. Спондилолиз (а) и спондилолистез (б) I – IV степеней выраженности смещения.
Клиника и диагностика. Как правило, спондилолиз протекает бессимптомно, однако иногда отмечается умеренная болезненность в поясничной области, возникающая или усиливающаяся при сидении и вставании, движениях вбок. Может отмечаться увеличение поясничного лордоза. Болезненно поколачивание по остистому отростку L 5 позвонка.
При рентгенологическом исследовании отмечают горизонтальное положение крестца, на снимках в косой проекции можно определить щель в области перешейка дужки позвонка. Не оставляют сомнений в диагнозе данные КТ и МРТ.
Лечение направлено на создание «мышечного корсета» (ЛФК, массаж). При болевом синдроме показана магнитотерапия. Тяжелый физический труд запрещен.
Спондилолистез
Спондилолистезом называют «соскальзывание» тела позвонка вместе с вышележащим отделом позвоночника (рис. 24, б). Чаще всего «соскальзывает» кпереди V поясничный позвонок по отношению к I крестцовому (68%). Значительно реже позвонок «соскальзывает» кзади (как правило, это касается L 4 позвонка), возможны и боковые смещения. Чем выше расположены позвонки, тем меньше у них возможностей для «соскальзывания» (спондилолистез lj позвонка встречается в 0,4 % случаев). Спондилолистез развивается на фоне дефекта дужки позвонка и бывает врожденным (вследствие спондилолиза), приобретенным (из-за микротравм дужки с образованием дефекта) и смешанным (при сочетании этих причин). Примерно в 65% случаев спондилолиза впоследствии развивается спондилолистез, однако начало его развития до слияния ядер окостенения (т.е. раньше 6-8-летнего возраста) установлено быть не может, до 20-летнего возраста спондилолистез выявляют, как правило, в виде случайной рентгенологической находки, и только после 20 лет он обычно проявляют и клинически. «Пусковым» моментом часто служит травма, однако в основе развития спондилолистеза лежит не она, а дефект дужки позвонка.
Клиника и диагностика. Выделяют следующие симптомы спондилолистеза:
- самопроизвольные боли в пояснично-крестцовой области, усиливающиеся при сидении и наклонах, болезненность при надавливании на остистые отростки позвонков;
- увеличение поясничного лордоза, горизонтальное положение крестца, выпячивание грудной клетки а позднее и живота;
- укорочение всего туловища вследствие его «оседания» в таз, формирование характерных складок в поясничной области с переходом их на переднюю брюшную стенку;
- ограничение движений в поясничном отделе позвоночника, особенно наклона кпереди;
- походка «канатоходца» – ноги немного согнуты в коленном и тазобедренном суставах с установкой стоп по одной линии;
- раздражение нервных корешков, иногда переходящее в раздражение всего седалищного нерва.
В неврологической симптоматике часто встречается атрофия мышц, снижение или выпадение рефлексов, гипестезия. У взрослых неврологическая симптоматика усугубляется за счет развития остеохондроза и прогрессирования нестабильности позвоночника. При выраженной неврологической симптоматике важно установить проходимость субарахноидального пространства, особенно при наличии парезов. Для этого проводят ликвородинамические пробы, МРТ.
У детей спондилолистез встречается в 5-6 % случаев и в основном характеризуется такими же симптомами, однако для детского возраста характерны также симптом Ротенпиллера (в отличие от нормы, при наклоне туловища в сторону не происходит расслабления мышц на стороне наклона) и симптом Томаса (при максимальном сгибании одного бедра происходит сгибание другой конечности).
Радиологическая диагностика. Рентгенография является обязательным исследованием при диагностике спондилолистеза, так как позволяет не только выявить причину развития патологии, но и оценить степень смещения позвонка. В некоторых случаях выполняют функциональные снимки. Степень сдавления нервных структур, деформацию спинномозгового канала определяют по МРТ.
Различают 4 степени спондилолистеза в зависимости от степени смещения позвонка: I степень – смещение на? поверхности тела позвонка; II степень – на? поверхности; III степень – на 3/ 4 поверхности; IV степень – на всю поверхность тела позвонка по отношению к нижележащему (чаще I крестцовому).
Лечение. Только у 6% больных консервативное лечение приводит к стойкому хорошему результату, у 63% отмечается лишь временное улучшение. Таким образом, консервативное лечение носит в основном вспомогательный характер в период подготовки к операции или при наличии противопоказаний к оперативному лечению. Ограничивают пребывание пациента в вертикальном или сидячем положении (постельный режим с поднятыми и согнутыми под прямым углом в коленных и тазобедренных суставах ногами), проводят внешнюю фиксацию с помощью корсета. Показан массаж, расслабляющий мышцы спины и укрепляющий мышцы живота. Проводят но-вокаиновые блокады, назначают витамины группы В, нестероидные противовоспалительные препараты, ФТЛ, бальнеологическое лечение.
В хирургическом лечении спондилолистеза следует различать паллиативные вмешательства, устраняющие дефект дужки, и радикальные, обеспечивающие полную фиксацию смещающегося позвонка (спондилодез).
ПОРОКИ ОСАНКИ. СКОЛИОЗ
Пороки осанки
Осанка – умение человека удерживать свое тело в обычном, типичном для него положении. Осанка определяется положением таза, изгибами позвоночного столба, положением головы по отношению к туловищу, а также мышечным тонусом. Костный скелет и связочный комплекс представляют пассивный, а мышцы – активный опорный аппарат.
Формируется осанка с момента рождения ребенка. Важнейшую роль в ее формировании играет позвоночник, имеющий физиологические искривления в сагиттальной плоскости. Лордоз в шейном отделе (первое физиологическое искривление позвоночника в сагиттальной плоскости) развивается у детей, когда они начинают поднимать голову, лежа на животе. Вершина шейного лордоза соответствует С 6–С 7 позвонкам. Кифоз в грудном и пояснично-крестцовом отделах формируется в результате дальнейшей активизации ребенка с удержанием равновесия в положении сидя. Вершина грудного кифоза находится на уровне Th 4 – Th 5 позвонков. Лордоз в поясничном отделе формируется, когда ребенок научится стоять и ходить. Вершина поясничного лордоза находится на уровне L 4 – L 5 позвонков. Важную роль играет также угол наклона таза, длина и направление оси нижних конечностей, объем движений в суставах, мышечный тонус. На формирование осанки оказывают несомненное влияние и такие факторы как профессия, социально-бытовые условия, образ жизни, психический статус и др.
Диагностика. Определение характеристик осанки начинают с осмотра пациента в вертикальном положении. Обращают внимание на положение головы, плечевого пояса, физиологические изгибы позвоночника, угол наклона таза, длину и направление оси нижних конечностей, положение стоп. Имеется много методов объективного определения осанки, однако для практической работы обычно достаточно фотографирование (спереди, сзади, сбоку).
Для нормальной осанки (рис. 25, а) характерны умеренно выраженные физиологические искривления позвоночника (лордоз, кифоз) в сагиттальной плоскости и симметричное расположение всех частей тела. Голова расположена прямо, лоб и подбородок находятся в одной плоскости, перпендикулярной полу, мочки ушей – на одном уровне. Надплечья опущены, слегка отведены назад, что обеспечивает правильное положение лопаток. Лопатки прижаты, нижние их углы находятся на одном уровне. Остистые отростки позвонков расположены вертикально, линия, соединяющая гребни подвздошных костей, горизонтальна. Треугольники талии и ягодичные складки симметричны. Угол наклона таза в сагиттальной плоскости 42-48°. Нижние конечности одинаковой длины, их оси перпендикулярны опоре. Стопы параллельны полу, слегка разведены.
При отклонениях от приведенных параметров говорят о пороках осанки, из которых наиболее типичны следующие.
Сутулая спина (в зависимости от степени выраженности – сутуловатость или тотально-круглая спина). Характерно увеличение грудного кифоза с незначительно выраженным лордозом в шейном и поясничном отделах (рис. 25, б). Голова и надплечья несколько опущены и выдвинуты вперед. Грудная клетка впалая. Угол наклона таза меньше 40°. Слегка выступают углы лопаток. Ягодицы уплощены, складки неглубокие, симметричные. Коленные суставы несколько согнуты. Этот вид патологической осанки может сопровождаться отклонением позвоночника во фронтальной плоскости (сколиотической деформацией).
Плоская спина характеризуется подчеркнутой сглаженностью физиологических искривлений позвоночника в сагиттальной плоскости. Ось тела проходит по всей длине позвоночника (рис. 25, в). Угол наклона таза уменьшен. Грудная клетка выглядит уплощенной. Как правило, лопатки крыловидные. При этом виде осанки позвоночник менее всего устойчив к отклонениям во фронтальной плоскости, весьма предрасположен к сколиотической деформации. Дети с такой осанкой требуют к себе пристального внимания родителей, ортопедов, школьных учителей.
Круглая или кругло-вогнутая спина, в отличие от плоской, характеризуется увеличенными физиологическими отклонениями в сагиттальной плоскости. Выраженный грудной кифоз сочетается с увеличенным шейным и поясничным лордозом (рис. 25, г). Угол наклона таза увеличен (>50°). В этой связи брюшная стенка представляется подтянутой. При такой осанке позвоночник более устойчив к отклонениям во фронтальной плоскости, чем при других пороках осанки.
Кифоз – нарушение осанки в сагиттальной плоскости, характеризующееся увеличением размеров физиологического кифоза с вершиной в области Th 7 – Th 8 позвонков (рис. 25, д). Чаще всего юношеский кифоз обусловлен болезнью Шойермана– May, однако могут быть и другие причины (травма, инфекционное поражение позвоночника). Во фронтальной плоскости можно определить небольшое отклонение остистых отростков позвонков от средней линии.
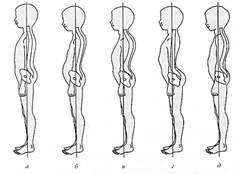 |
Рис. 25. Типы осанки: а – нормальная спина; б – сутулая спина; в – круглая спина; г – плоская спина; д – кифоз.
Асимметричная осанка характеризуется нестойким отклонением позвоночника во фронтальной плоскости. Сколиотическую деформацию при асимметричной осанке следует отличать от сколиоза I степени. При асимметричной осанке нефиксированное функциональное отклонение может быть исправлено самим ребенком за счет напряжения мышц; рентгенологически органические изменения в структуре позвоночника не выявляются.
При определении пороков осанки прежде всего надо обращать внимание на имеющуюся патологию в организме ребенка (плохое зрение, глухота на одно ухо, нарушение носового дыхания и т.д.), влияющую на статику. Нарушения осанки возникают и прогрессируют у детей с изменениями двигательной активности (начало обучения в школе, период наиболее интенсивного роста, половое созревание). При отсутствии каких-либо патологических процессов в организме, но при дефекте осанки следует установить причину ее изменения, начиная с определения контрактур крупных суставов.
Контрактура плечевого сустава чаще всего возникает вследствие контрактуры больших грудных мышц, когда теряется способность к поднятию рук вверх без того, чтобы не появился выраженный поясничный лордоз. Правильнее всего контрактуру можно установить следующим образом: спину ребенка, сидящего на табурете, плотно прижимают к стене, после чего поднимают обе его руки кверху. В этот момент выявляют поясничный лордоз, измеряют угол между поднятыми руками и стеной, что дает возможность количественно определить степень ограничения подвижности в суставе (рис. 26).

Рис. 26. Увеличение лордоза при контрактуре плечевого сустава.
Контрактура тазобедренного сустава, причинами которой могут являться слабость больших ягодичных мышц, гиперфункция сгибателей бедра или укорочение подвздошно-бедренной связки, определяется с помощью симптома Томаса. Для этого у больного в положении на спине прижимают согнутую ногу к животу, при этом на угол контрактуры поднимается другая нога.
Контрактуру седалищно-коленных мышц часто своевременно не диагностируют. Причиной ее является укорочение мышц бедра (полусухожильной, полуперепончатой, двуглавой). Больной не может достать кончиками пальцев рук пола, сидя на полу с выпрямленными в коленных суставах ногами, не может достать кончиков пальцев ног руками, а сидя на стуле с выпрямленными коленными суставами, отклоняет туловище назад. Иногда в нижнегрудном отделе у таких больных образуется заметный кифоз.
При длительном положении грудного отдела в патологическом состоянии возникает фиксированный грудной кифоз, который определяют поднятием больного из горизонтального положения в сидячее. Рука исследующего, подложенная под грудной отдел, не ощущает обычной подвижности между остистыми отростками, а ротационные движения в грудном отделе отсутствуют. Фиксированный поясничный лордоз проверяют по исчезновению лордоза при поднятии двух ног одновременно и прижатии их к животу.
Указанные нарушения в организме, приводящие к патологической осанке, в большей или меньшей степени сказываются на положении, а иногда и на функции внутренних органов грудной и брюшной полостей.
Для выявления патологической осанки В.Дега предложен 31 тест-вопрос, куда входят, помимо общих сведений о больном (рост, масса тела и т.д.), данные специальных исследований и ряд видимых изменений (большой живот, уплощение сводов стопы и т.д.). Исследование дополняют проведением ряда функциональных тестов (жизненная емкость легких и т.д.).
Лечение. Главным принципом ортопедического лечения является выработка «чувства хорошей осанки». Необходимое условие – проведенное вовремя лечение, направленное на устранение причин, заставляющих ребенка менять положение туловища (коррекция остроты зрения с помощью очков, коррекция длины укороченной конечности ортопедической обувью или оперативно и т.д.).
Поэтому лечение дефектов осанки должно быть направлено чаще всего на ликвидацию или уменьшение контрактур тех или иных суставов; укрепление мышц-разгибателей туловища. Основное значение при этом имеет корригирующая гимнастика, проводимая три раза в неделю по 30-45 мин. Подбор корригирующих упражнений должен быть индивидуальным, так как этиология дефекта осанки у каждого больного своя.
Наиболее эффективно проведение лечебной гимнастики в возрасте 10-12 лет. Помимо устранения контрактур, можно проводить общие занятия лечебной гимнастикой до тех пор, пока не наступит фиксация деформаций или их полное устранение (обычно в 16–18 лет). Рекомендуются занятия плаванием.
Ребенка необходимо убедить, что он сам может и должен следить за хорошей (нормальной) осанкой.
Сколиоз
Искривление позвоночного столба во фронтальной плоскости было названо Гиппократом «сколиоз», что в переводе с греческого означает «кривой». Сколиоз (сколиотическая болезнь) – боковое искривление позвоночника с обязательной ротацией тел позвонков (торсией), характерной особенностью которого является прогрессирование деформации, связанное с возрастом и ростом ребенка. От пороков осанки сколиоз отличает неустранимость деформации, которая сохраняется независимо от нагрузки и положения больного даже в начальной стадии заболевания.
Классификация. Различают врожденный и приобретенный сколиоз. Отдельного внимания заслуживает так называемый идиопатический сколиоз, составляющий от 70 до 90% всех случаев сколиоза..
Врожденный сколиоз обусловлен деформацией, которая развилась на почве врожденных дефектов костного скелета (односторонний синостоз ребер, добавочные ребра и полупозвонки, синостоз остистых отростков и др.). Диспластический сколиоз – вариант врожденного сколиоза, обусловленный диспластическими изменениями позвоночника (спондилолиз, незаращение дужек позвонков, односторонняя сакрализация и люмбализация). Семейный (наследственный) сколиоз связан с аномалиями развития опорно-двигательной системы, передающимися по наследству.
Приобретенный сколиоз связан с патологией, развившейся после рождения ребенка. Неврогенный сколиоз в основном возникает в результате перенесенного полиомиелита, причиной является нарушение баланса мышечного тонуса мышц спины и косых мышц живота. К группе неврогенных относят также сколиоз на почве миопатии, сирингомиелии, нейрофиброматоза, спастических параличей и т.д. Статический сколиоз чаще всего возникает вследствие поражения сустава нижней конечности (анкилоз, врожденный вывих бедра и др.), сопровождающегося ее укорочением с последующим развитием стойких изменений позвоночника. Выделяют также рахитический сколиоз, развившийся в результате перенесенного рахита.
Идиопатический сколиоз длительное время выделяли в отдельную группу, не имея достаточных оснований отнести все известные случаи к врожденным или приобретенным сколиозам. Проведенные функциональные, электромиографические, биохимические, неврологические биомеханические исследования показали сходность выявленных изменений при идиопатических и диспластических сколиозах, на основании чего идиопатические сколиозы сегодня относят к врожденным диспластическим сколиозам.
Диагностика. Распознавание сколиоза чрезвычайно важно в ранние сроки его развития, так как только вовремя начатое лечение может предупредить прогрессирование искривления. При сборе анамнеза нужно выяснить вероятность наследственной патологии. Важно, в каком возрасте была замечена деформация позвоночника, как она прогрессировала.
Прогрессирование деформации при сколиозе зависит от возраста больного, типа и степени искривления, а также этиологии. Прогрессирование сколиоза впрямую связано с ростом ребенка: чем интенсивнее рост, тем быстрее нарастает деформация. Прогрессирование сколиоза достигает максимума в пубертатный период: у девочек в 11-13 лет, у мальчиков в 14-16. С этого возраста степень прогрессирования постепенно снижается и прекращается к концу периода роста скелета (17-20 лет). Следовательно, чем раньше заболел ребенок, тем больше опасность прогрессирования деформации, и чем он позже заболел, тем меньше возможность значительного развития сколиоза. Исключение составляют сколиозы, развивающиеся на почве полиомиелита, который может прогрессировать и после прекращения роста ребенка.
Обследование ребенка с подозрением на деформацию позвоночника проводят в положении сидя, стоя и лежа. Для выявления возможных деформаций проводят цветную маркировку костных ориентиров, остистые отростки всех позвонков, нижние углы лопаток, гребень подвздошной кости, ключицу, яремную вырезку грудины.
В положении сидя определяют отсутствие или наличие перекоса таза, измеряют степень поясничного лордоза позвоночника, боковое отклонение туловища и боковое искривление позвоночника.
В положении стоя оценивают расположение остистых отростков позвонков. Чтобы определить наличие бокового отклонения позвоночника, прикрепляют нить отвеса лейкопластырем к коже у верхушки остистого отростка С 7 позвонка. Степень отклонения нижележащих остистых отростков от линии отвеса измеряют сантиметром. Определяют положение плечевых суставов и лопаток. При наличии сколиоза одно плечо выше другого, что легко определить по уровню расположения лопаток и ключиц. Лопатка на вогнутой стороне искривления расположена ближе к остистым отросткам, чем на выпуклой. Расстояние от верхушки остистого отростка С 7 позвонка до угла лопатки меньше на выпуклой стороне искривления, чем на вогнутой. Спереди определяют положение мечевидного отростка грудины и наличие или отсутствие переднего реберного горба. Определяют также длину нижних конечностей, наличие контрактур суставов (тазобедренного, коленного, голеностопного), изучают изменение лордоза, определяют степень подвижности поясничного отдела позвоночника. При потягивании за голову устанавливают степень стабильности деформации позвоночника.
В положении лежа на спине исследуют функциональное состояние мышц живота, косых мышц туловища; лежа на животе – степень коррекции первичных и компенсаторных дуг искривления.
У больных с врожденным сколиозом отмечаются изменения сердечнососудистой системы и органов дыхания. Если сколиоз образуется в грудном отделе, деформированные позвонки увлекают за собой прикрепленные к ним ребра, вследствие чего наступает деформация грудной клетки с развитием реберного угла.
Чем дольше существует сколиоз, тем он становится стабильнее, фиксированнее. Наиболее простые методы определения стабильности деформации:
- наклоны больного вправо и влево после маркировки остистых отростков;
- вытяжение по оси позвоночника за голову;
- укладка больного на бок (на вогнутую сторону);
- давление руками на выпуклую сторону;
- рентгенография.
Радиологическая диагностика. Рентгенография является абсолютно обязательным исследованием, как для установки диагноза, так и для определения степени тяжести сколиоза. При рентгенологическом обследовании выполняют рентгенограммы в двух проекциях (фронтальной и сагиттальной) в положении стоя (с вертикальной нагрузкой на позвоночник весом своего тела) и лежа (без вертикальной нагрузки), а также с наклонами вправо и влево. Эти снимки сравнивают, определяя степень деформации позвоночника, ее изменение при нагрузке и наклонах, а также наличие костных аномалий. При оценке рентгенограмм важно правильно оценить дугу (или дуги) искривления позвоночника (рис. 27). Анализ рентгенограмм помогает определить тяжесть сколиоза, уточнить лечебную тактику и прогноз.
 |
Рис. 27. Определение дуги искривления позвоночника: 1, 2 – границы дуги искривления; 3 – угол дуги искривления.
Определение степени тяжести сколиоза по методу В.Д.Чаклина. Согласно этой классификации сколиоз имеет четыре степени тяжести (рис. 28).

Рис. 28. Классификация степени тяжести сколиоза (расчет по рентгенограмме): а – I степень (до 10 градусов); б – II степень (до 25 гр); в – III степень (до 40 гр); г – IV степень (> 40 гр) (пояснения в тексте).
I степень характеризуется боковым отклонением от вертикальной оси до 10° и начальной степенью торсии, выявляемой рентгенологически (остистые отростки позвонков расположены не на прямой линии, а на спирали, так как каждый позвонок имеет умеренное ротационное смещение относительно предыдущего – рис. 29).
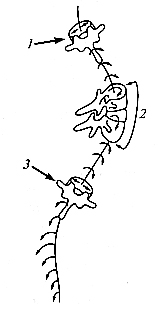
Рис. 29. Торсия (смещение позвонка в трех плоскостях) позвонков при сколиозе (схема): 1 – верхний «нейтральный» позвонок (без ротации); 2 – максимальная ротация в зоне вершины дуги искривления; 3 –нижний нейтральный позвонок.
II степень проявляется выраженной торсией, наличием компенсаторных дуг искривления (так как результирующая ось позвоночника для сохранения вертикального положения тела должна быть вертикальной, то при формировании сколиотической деформации в одном отделе позвоночника в других отделах образуются компенсаторные дуги искривления, направленные в другую сторону – рис. 30). Клинически определяют мышечный «валик» и небольшой реберный горб, обусловленные торсией позвонков.

Рис. 30. Верхняя (1) и нижняя (2) компенсаторные дуги искривления при сколиозе (схема).
III степень – более выраженная деформация с боковым отклонением в пределах 25-40° и наличием большого реберного горба (искривление грудного отдела позвоночника во фронтальной плоскости приводит к деформации грудной клетки, нарушению развития ребер). На вершине искривления позвонки клиновидно деформированы.
IV степень – грубая деформация туловища, характеризующаяся кифосколиозом грудного отдела позвоночника, выраженным реберным горбом, деформацией таза, отклонением туловища. Угол основного искривления 41-90°.
Определение угла искривления по методу Кобба. На рентгенограмме в прямой проекции у основания нейтральных позвонков проводят две линии, параллельные межпозвонковой щели. К проведенным линиям опускают перпендикуляры. Образованный в месте их пересечения угол определяет степень деформации (рис. 31).

Рис. 31. Определение угла дуги искривления по методу Кобба.
Расчет индекса стабильности деформации по методу А.И.Казьмина делают по рентгенограммам, выполненным в положении лежа и стоя, по формуле:
Индекс = (180° - а)/(180° - а,),
где а – величина, град, дуги искривления в положении больного лежа; а, – то же в положении стоя.
Индекс стабильности колеблется от 1 (полностью фиксированная деформация) до 0 (совершенно мобильное искривление). Обычно индекс колеблется от 0,3 до 1,0.
Тест окостенения крыла подвздошной кости (зоны Риссера). Полное слияние зоны роста (в виде «серпа») с подвздошной костью свидетельствует о прекращении роста ребенка (рис. 32).
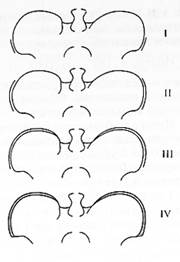
Рис. 32. Стадии развития апофизов гребня подвздошной кости (тест Риссера): I – появление ядер; II – развитие ядер до середины крыла подвздошной кости; III – полное покрытие крыла подвздошной кости; IV – полное спаяние ядер с основной костью.
Дополнительные исследования. Электромиографическое обследование или хро-наксиметрия мышц позволяют определить состояние мышечной системы, что особенно важно при нейрогенных формах сколиоза. Многие авторы придают большое значение лабораторной диагностике: биохимические показатели крови и анализы мочи могут пролить свет на происхождение сколиоза, а иногда и на те глубокие изменения, которые наступают при нем (нарушение аминокислотного обмена, обмена мукополисахаридов и др.).
Профилактика. Прежде всего необходимы возможно раннее выявление врожденных аномалий развития опорно-двигательной системы, способных привести к развитию сколиоза, выяснение наследственных факторов риска, а также предупреждение развития заболеваний, вызывающих приобретенный сколиоз (рахит, полиомиелит и др.). При уже диагностированном сколиозе, оценивая возможность его прогрессирования, зная сроки наибольшего риска и прогнозируя дальнейшее течение патологии, большое внимание надо обращать на профилактику усугубления деформации.
В ранние периоды жизни ребенка (с грудного возраста до 3 лет) важны правильное питание, пребывание на свежем воздухе, гигиена сна и закаливание детей как профилактика возможного рахита.
В дошкольном возрасте необходимо следить, чтобы детская мебель соответствовала росту ребенка. Все дети с пороками осанки являются группой риска для развития сколиоза, поэтому исправление осанки (лечебная физкультура, общеукрепляющие процедуры) необходимо проводить как можно раньше.
В школьном возрасте дети требуют особого внимания ортопеда, так как в 7-9- и 12-14-летнем возрасте возможно максимальное прогрессирование сколиоза. Эффективны занятия спортом: рекомендуют ходьбу на лыжах, баскетбол и волейбол, плавание. Для детей с пороками осанки в детских садах и школах следует создавать специальные группы корригирующей гимнастики.
Лечение. Главные задачи в лечении сколиоза:
- определение и исправление основного искривления;
- предупреждение дальнейшего прогрессирования заболевания.
Консервативное лечение во многом зависит от величины деформации и ее стабильности. В течение первых трех лет жизни основной метод лечения сколиоза – правильная укладка ребенка, фиксация туловища в положении коррекции с помощью гипсовой кроватки. В первые месяцы жизни дети все время находятся в таких кроватках, затем – только во время сна.
При сколиозе у младенцев прогноз, как правило, хороший. В более старшем возрасте дети должны спать на жесткой постели с маленькой подушкой под головой и подкладыванием подушки под дугу искривления при положении на боку.
При сколиозе I – II степени в профилактическом плане необходимо устранить все возможные неблагоприятные факторы в жизни детей правильной организацией рабочего места: высота стола и стула должна соответствовать росту ребенка, и