Дифференциальную диагностику желтух рационально проводить по заболеваниям, которые ею сопровождаются. Основные положения выглядят следующим образом:
- гепатит протекает на фоне патологических изменений в паренхиме и недостаточности функций печени при нормальной проходимости желчных путей;
- опухолевая обструкция проявляется полной непроходимостью
желчных протоков па фоне первично неизмененной печени;
- желчнокаменная болезнь, как правило, развивается на фоне
хронического гепатита с печеночной недостаточностью, которая
усугубляется возникновением желчной гипертензии и преходящими
нарушениями оттока желчи.
Алгоритм дифференциальной диагностики желтух начинается с анализа жалоб больного, при этом следует выделить болевой синдром и синдром недостаточности функций печени.
Боли в животе имеют в постановке диагноза ведущее значение, поскольку их характер позволяет судить о патологическом процессе. Тупые постоянные боли преобладают у больных с опухолевой обструкцией, гнойным процессом в желчных путях и гепатитом. Они обусловлены растяжением глиссоновой капсулы при быстром увеличении объема органа в связи с сосудистой и желчной гипертензией, перивисцеритом.
Приступы печеночной колики возникают при острой обструкции желчных путей камнем или слизистой пробкой в результате спазма сфинктеров Одди или Люткенса и снимаются спазмолитиками. Начало приступа чаще всего связано с нарушением диеты или физической нагрузкой, что, как и ночные боли, характерно для желчнокаменной болезни. Болям сопутствует затруднение вдоха, тошнота, рвота, не снимающая боли, подъем температуры тела, иногда потемнение мочи. Если лихорадка выше 38° и держится после прекращения болей, следует рассматривать это как признак гнойного воспаления в желчных путях. Локализация препятствия может быть определена по иррадиации болей. Для холецистопатии характерно отражение по ходу правого диафрагмалъного нерва. При нарушении или отсутствии моторной функции желчного пузыря колик нет. Отраженная боль в пояснице возникает при патологии дистального отдела желчевыводящих путей. В случае впадения общего желчного и панкреатического протоков в одну ампулу боль носит опоясывающий характер. При холелитиазе боли иногда иррадиируют в левую половину груди и сердце (симптом Боткина). Боли в животе отсутствуют, когда патологический процесс локализуется в воротах печени или выше места впадения пузырного протока, и имеют неопределенный характер при уровне опухолевой обструкции ниже слияния пузырного протока с холедохом (рис. 2).
|
|
Таким образом, болевой синдром четко связан с появлением желтухи при холелитиазе, а опухолевая обструкция такой зависимости не имеет.
Вторым по важности в диагностике следует считать синдром гепатоцеллюлярной недостаточности, который выражается в симптоматике нарушений детоксикации (общей слабости, головных болях, утомляемости, субфебрилитете, миалгиях и артралгиях) и билиарной недостаточности в результате нарушений химического состава желчи или дискинезии желчных путей, что сопровождается ухудшением аппетита, непереносимостью жира, тошнотой, метеоризмом, диспепсией. Тяжесть интоксикации определяется степенью поражения гепатоцитов. Первичные заболевания печени - гепатит, цирроз, лекарственные гепатозы, на фоне которых могут сформироваться камни, сопровождаются выраженной симптоматикой недостаточности. У больных с опухолевой обструкцией на фоне неизмененной печени в ранние сроки желтухи проявлений интоксикации практически нет. Она развивается позже, когда вторично страдают клетки печени. Следует обратить внимание на повышенную кровоточивость, которая может возникнуть как при нарушениях свертываемости крови, гак и вследствие повышения проницаемости сосудистых стенок при холемии.
|
|
Среди прочих жалоб необходимо обратить внимание на кожный зуд, который сопровождает поражения канальцевой системы на любом уровне, светлый стул и потемнение мочи, что соответствует нарушению оттока желчи с преобладанием в сыворотке крови прямого билирубина.
Из данных анамнеза для дифференциальной диагностики желтух важны как общая длительность заболевания, так и время появления желтухи. Длительное течение заболевания с кратковременными желтухами в связи с болевыми приступами характерно для желчнокаменной болезни. В этих случаях целесообразно выяснить возможную причину первичной патологии печени в прошлом (вирусный или лекарственно инициированный гепатит, производственные вредности и т.п.) Для опухолевой обструкции характерно внезапное появление желтухи на фоне благополучного состояния, особенно у никогда ранее не болевших пациентов. Важное значение имеют указания на имеющиеся системные поражения (полиартрит, хронический нефрит, лимфогранулематоз, системную красную волчанку), которые протекают с вовлечением печени.
|
|
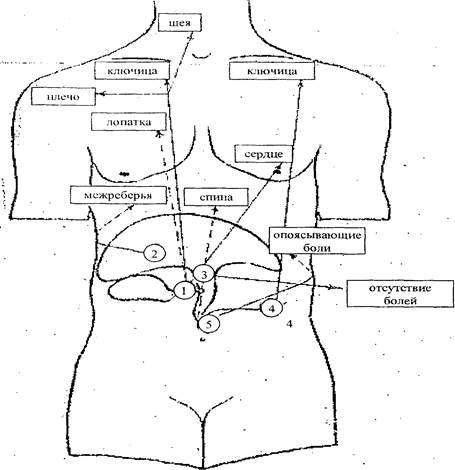
Рис. 2. Схема иррадиации болей
Локализация патологического процесса:
1 – пузырный проток;
2 – глиссонова капсула;
3 – дельта печеночных протоков;
4 – вирсунгов проток;
5 – фатеров сосок
→направление иррадиации болей
область иррадиации (висцерокутанная зона)
Опорные данные для дифференциальной диагностики можно получить при объективном исследовании. Оценивая оттенок желтухи, следует учитывать, что гемолитические процессы придают коже канареечный цвет. Зеленоватый тон имеет желтуха у больных опухолями поджелудочной железы, однако этот признак должен быть принят во внимание только в ранние сроки заболевания. Через месяц желтуха любого происхождения приобретает зеленоватый опенок в результате превращения билирубина в биливердин. Шафрановый цвет кожи свидетельствует о быстром развитии печеночной недостаточности.
Размеры печени увеличиваются при остром гнойном процессе, т.е. при холангите, когда определяется триада Шарко - большая плотная болезненная печень, гектическая температура и желтуха. Также гепатомегалия обнаруживается у больных с опухолевой обструкцией желчных путей и сосудистой гипертензией. Желчнокаменная болезнь не влечет за собой увеличения органа из-за фиброзного процесса в портальных трактах.
Размеры желчного пузыря зависят от давления в протоках и его просвете. Острый гнойный процесс сопровождается увеличением пузыря. Большой безболезненный подвижный желчный пузырь прощупывается у больных с дистально расположенной опухолью гепатопанкреатодуоденальной зоны (симптом Курвуазье). При проксимальной локализации опухоли желчный пузырь спавшийся и иногда уменьшен в размерах.
Цирротические изменения в печени влекут за собой развитие общеизвестных симптомов портальной гипертензии.
Таким образом, анализ клинических данных и анамнеза позволяет поставить предварительный диагноз. Типичная желчная колика, повторяющаяся на протяжении длительного времени, кратковременные желтухи после болей, различной степени недостаточность функций печени без увеличения ее размеров, а также размеров желчного пузыря - обычно свидетельствуют в пользу желчнокаменной болезни. Неопределенные боли, короткий анамнез, прогрессирующая желтуха, увеличение печени и желчного пузыря без выраженных проявлений печеночной недостаточности - позволяют предположить опухоль панкреатодуоденальной зоны. Проксимальные опухоли протекают без болевого синдрома, без интоксикации и увеличения желчного пузыря. В результате желчной гипертензии печень может оказаться увеличенной.
Кроме того, общий анализ крови может свидетельствовать о гнойном процессе в желчных путях.
При хроническом гепатите, на фоне которого протекает желчнокаменная болезнь, могут возникнуть явления гиперспленизма, поэтому обнаруживается анемия, лейкопения, тромбоцитопения. Лимфоцитоз соответствует аутоиммунному характеру процесса в печени, а повышение СОЭ свидетельствует об активности этого процесса. Опухолевая обструкция желчных путей сопровождается умеренной воспалительной реакцией, повышенной СОЭ, что объясняется параканкрозным воспалительным комплексом. В запущенных случаях развивается анемия.
Биохимические сдвиги в сыворотке крови принято рассматривать по синдромам.
О синдроме холестаза свидетельствует повышение уровня общего и прямого билирубина, холестерина, фосфолипидов и желчных кислот, повышение активности щелочной фосфатазы и гамма-глютаматтранспептидазы в сыворотке крови.
Синдром недостаточности функций печени оценивают по снижению содержания альбуминов, протромбина, холестерина и повышению уровня непрямого билирубина в крови, а также по нарушениям свертывающей системы.
Мезенхимально-воспалительный синдром характеризуется изменениями протеинограммы и осадочных проб, повышением уровня гамма-глобулинов и показателей тимоловой пробы при остром воспалении, повышением бета-глобулинов и снижением сулемовой пробы при хроническом.
Цитолиз, т.е. некробиотические процессы в печени, определяют по повышению активности аминотрансфераз.
В дифференциальной диагностике желтух следует учесть, что при обструкции желчных путей камнем на фоне хронического гепатита холестаз имеет свои особенности. При желчнокаменной болезни на фоне хронического гепатита высокое содержание билирубина (общего и прямого) не соответствует уровню холестерина и активности щелочной фосфатазы, которые невелики вследствие нарушений синтетической функции печени. Наоборот, опухолевая обструкция вызывает «функциональное напряжение» органа, в силу которого пропорционально повышается уровень всех показателей холестаза, особенно активность щелочной фосфатазы. Создается впечатление, что щелочная фосфатаза служит наиболее надежным тестом отличия опухолевой обструкции от закупорки камнем. В отношении других биохимических синдромов следует учесть, что желчнокаменная болезнь, протекая с ремиссиями холестаза, сопровождается постоянными нарушениями функциональных проб. Опухоли в ранние сроки желтухи (до 1 месяца) не манифестируются этими показателями. В биохимических пробах удастся обнаружить только проявления нарастающего холестаза.
Диагностика
Лучевая диагностика желтух состоит из ультразвукового (УЗИ) и рентгенологического исследования желчных путей. В последние годы основным скрининговым методом стало УЗИ.
Для дифференциальной диагностики необходимо исследование паренхимы печени и селезенки, диаметра воротной вены и состояния желчных путей, размеров и структуры поджелудочной железы.
В печени можно обнаружить различную плотность эхосигнала при гепатите и циррозе. Механическая желтуха иногда сопровождает первичные или метастатические опухоли или паразитарные заболевания. Из-за препятствий в желчевыделительной системе расширяются внутрипеченочные протоки.
Ценные для дифференциальной диагностики сведения получаем при обследовании печеночно-двенадцатиперстной связки. При гепатите могут быть обнаружены увеличенные лимфоузлы. В ней данный процесс нельзя считать причиной препятствия желчетоку, поскольку это реакция на воспаление в печени, и желтуха может оказаться внутрипеченочного происхождения. Диаметр протоков при этом не изменен. При желчнокаменной болезни обнаруживается расширение внепеченочных протоков, уплотнение и утолщение их стенки и наличие в их просвете сладжей желчи или конкрементов. Опухолевая обструкция проявляется расширением просвета протоков над препятствием. Особенное внимание следует обратить на то, что в случаях проксимального расположения опухоли внепеченочные протоки остаются узкими, а пузырь неувеличенным. Большое значение в постановке диагноза имеет диаметр воротной и селезеночной вен. Он бывает расширенным при портальной гипертензии, что сразу же обращает внимание на размер селезенки, которая также должна быть увеличенной.
Желчный пузырь не увеличен чаще всего при гепатитах и циррозе, а также при опухолях, располагающихся выше места впадения его протока в холедох. Желчнокаменная болезнь наиболее ярко манифестируется увеличением размеров пузыря при гнойном процессе и водянке, наличием в просвете неоднородной желчи и конкрементов, утолщением стенки в результате инфильтрации или фиброза. Наиболее значимыми факторами следует считать увеличение желчного пузыря, расширение протоков и отсутствие в его просвете патологического содержимого (симптом Курвуазье), что обнаруживается при дистальных опухолях.
Поджелудочная железа может быть вовлечена в патологический процесс воспалительного, и опухолевого характера. Хронический панкреатит возможен как причина желтухи при сочетании его со стенозом фатерова соска. Часто он сопровождает желчнокаменную болезнь. Изменения в железе на УЗИ в этих случаях выглядят как неоднородность эхосигнала, увеличение размеров органа, включение плотных образований или конкрементов, нечеткость контура железы. Опухолевая обструкция желчных путей может быть обусловлена наличием опухолевого узла по ходу дистального отдела общего желчного протока, что тоже обнаруживается во время исследования.
Рентгенологические исследования желчных путей при желтухе могут быть косвенными и прямыми. Непрямые методы в силу нарушений экскреторной функции гепатоцита не могут быть применены, т.к. при пероралъном и внутривенном введении контрастных препаратов йодистые соединения не могут, как и прочие вещества, быть выведены в желчевыводящую систему.
Косвенные методы - исследование желудка и двенадцатиперстной кишки с бариевой взвесью или с помощью релаксационной дуоденографии. Они дают сведения о вовлечении двенадцатиперстной кишки или желудка в опухолевый процесс. Можно обнаружить развернутую подкову кишки за счет увеличения головки поджелудочной железы - «кляксовидные складки», сужение просвета кишки с деформацией медиального ее контура в виде перевернутой тройки и бариевым пятном на месте фатерова сосочка (симптом Фростберга), вдавление латерального контура из-за увеличенного желчного пузыря (скрытый симптом Курвуазье).
Прямые рентгенологические методы исследования желчных путей - чрескожная чреспеченочная холангиография, лапароскопическая холецистохолангиография и эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Все они предусматривают введение контрастного вещества непосредственно в билиарный тракт. При этом возможно обнаружить место и часто причину обструкции, степень супрастенотического расширения желчных путей, что позволяет спланировать оперативное вмешательство.
Когда традиционные методы не дают возможности поставить диагноз, а также при необходимости уточнить детали, прибегают к компьютерной томографии (КТ), которая позволяет обнаружить небольшие по размеру опухоли, необычную локализацию камней и даже их химическую структуру, увеличение лимфатических узлов и определить операбельность опухоли.
Из радионуклидных методов для диагностики желтух наиболее пригодны тс, которые позволяют обнаружить образования в печени и признаки портальной гипертензии. Чаще всего пользуются гепатобилиосцинтиграфией с меченым технецием, но следует учесть, что исследование применимо только при небольшом повышении уровня билирубина (до 100 мм/л}, так как высокая желтуха характеризуется. резкими нарушениями выделения радиофармпрепарата. Основным признаком портальной гипертензии, чаще всего при циррозе печени, служит накопление радиофармпрепарата в селезенке и увеличение ее размеров.
Весьма информативны в диагностике желтух эндоскопические методы. При желчнокаменной болезни они могут стать диапевтическими.
Лапароскопия помогает определить вид холестаза по цвету печени: вишневом при гепатите и зеленому при механической желтухе. Когда пузырь прощупать не удается (например, при гепатомегалии) лапароскопия позволяет определить его увеличение - симптом Курвуазье. Наличие метастазов, опухоли, паразитов, цирроза также выявляется при лапароскопическом исследовании.
Фибродуоденоскопию следует выполнять при подозрении на опухоль фатерова сосочка или прорастание стенки двенадцатиперстной кишки. Возможна биопсия. При желчнокаменной болезни после РХПГ выполняют эндоскопическую папиллотомию с извлечением камней из протоков корзиночкой Дормиа.
Несмотря на большое количество разнообразных диагностических тестов, в дооперационном периоде далеко не всегда удается установить правильный диагноз при желтухе, что не позволяет четко сформулировать показания и определиться с выбором операции. Нередко приходится прибегать к интраоперационному исследованию.
Наряду с осмотром и пальпацией применяют лучевые и эндоскопические методы. На современном этапе УЗИ должно в качестве контроля использоваться и во время операции, в особенности при удалении желчных камней из протоков.
Однако традиционным методом пока остается интраоперацонная холангиография, которая позволяет уточнить варианты и аномалии билиарного дерева, уровень обструкции и наличие конкрементов. Более информативно рентгентелевизионное исследование. При желчнокаменной болезни очень ценным методом является холангиоскопия, которая помогает выполнить полноценную санацию протоков и удалить конкременты даже из их внутрипеченочных отделов. Наконец, ревизия желчных путей калибровочными зондами остается одним из традиционных методов, хотя при этом имеется опасность повреждения эпителия с последующим рубцеванием, а возможность сравнения оттока желчи с механическим прохождением инструмента через папиллу представляется сомнительной.
Наконец, не следует пренебрегать интраоперационной биопсией печени, т.к. в тех случаях, когда холестаз обусловлен не механическим препятствием, а носит характер внутрипеченочного, т.е. при хроническом гепатите и циррозе, подтвердить происхождение желтухи можно только путем патогистологического исследования. Степень активности воспалительного или аутоиммунного процесса может быть основанием для назначения рациональной терапии. Кроме того, необходимо учитывать., что биохимические показатели бывают положительными только у 30% больных хроническим гепатитом и циррозом печени
Таким образом, последовательный анализ клинических и лабораторных тестов, данных инструментальных исследований в сопоставлении с патофизиологическими сдвигами при заболеваниях печени и желчных путей, сопровождающихся желтухой, дают возможность более четко сформулировать диагноз, определить показания к операции и спланировать дооперационную подготовку и послеоперационное лечение больных.