Во время выслушивания ЧСС плода беременная должна находиться строго в положении лёжа. Поэтому стоит заранее подготовиться и взять индивидуальную простынку, которой можно будет застелить кушетку.
Также перед походом в женскую консультацию обязательно нужно опорожнить кишечник, мочевой пузырь, дабы кишечные шумы не смогли помешать проведению обследования.
Манипуляция
- Беременная ложится спиной на кушетку, слегка сгибая ноги в коленях
- Справа располагается врач
- Проведение приемов Леопольда-Левицкого
- Осуществление поиска точки выслушивания. Для этого доктор прикладывает широкий раструб стетоскопа к животу пациентки, а узкий – к уху
- Найдя данную точку путём определения наилучшего прослушивания сердцебиения плода, доктор проводит подсчёт ЧСС у малыша (норма – 140 уд. в мин. Урежение или учащение говорит о гипоксии)
- Важно, чтобы во время выслушивания врач не держал рукой стетоскоп
- После выслушивания беременная может подняться с кушетки, доктор моет руки и обязательно дезинфицирует инструмент
-------
Аускультация проводится со стороны спинки, ближе к голове плода.

38. Технология измерения высоты дна матки и окружности живота:
Подготовка к исследованию
Перед процедурой следует опорожнить мочевой пузырь и кишечник иначе показания могут быть неточными.
Манипуляция
- Беременная снимает верхнюю одежду и ложится на кушетку
- Врач при помощи сантиметровой ленты или тазомера врач измеряет расстояние от верхнего края симфиза (лобка) до наиболее выдающейся точки дна матки
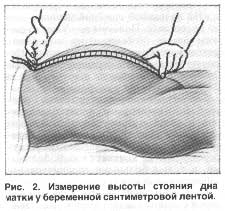
- Полученные данные заносятся в обменную карту и карту, которая находится в женской консультации. ВДМ должна быть равна сроку беременности в неделях
- Измерить окружность живота: во время измерения гинеколог использует обычную сантиметровую ленту, которую располагают так, чтобы она проходила в точке самого глубокого изгиба позвоночника (поясничный лордоз), а спереди ленту размещают строго по пупку
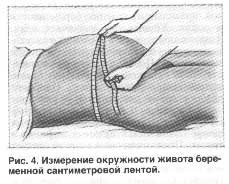
Предполагаемая масса плода = ВДМ * ОЖ
39. Технология измерения размеров таза:
Оснащение
· тазомер
· ватные шарики
· 70% этиловый спирт
· кушетка
· клеенка
· индивидуальная карта беременной или история родов
Манипуляция
- Объяснить беременной цель, необходимость и ход выполнения манипуляции, получить ее согласие.
- Уложить беременную на кушетку на спину с обнаженным животом, подстелив под ягодицы клеенку, ноги вытянуты и сдвинуты вместе.
- Встать справа от женщины, лицом к ней. Ветви тазомера взять в руки так, чтобы большие и указательные пальцы держали пуговки, а шкала деления была обращена кверху. Протереть пуговицы тазомера шариком со спиртом.
- Указательными пальцами прощупать передне-верхние ости подвздошных костей, прижать к ним пуговки развернутых ветвей тазомера и отметить по шкале величину данного размера. Это расстояние называется дистанция спинарум и равно 25-26 см.
- Пуговки тазомера передвигаем с остей по наружному краю гребня подвздошных костей до тех пор, пока не определяется наибольшее расстояние. Отмечаем его по шкале тазомера. Это расстояние называется дистанция кристарум и равно 28-29 см.
- Отыскиваем наиболее выдающиеся точки больших вертелов бедренных костей. И прижимаем к ним пуговки тазомера. Это расстояние называется дистанция трохантерика и равно 30-31 см.
- Укладываем женщину на бок, нижележащая нога сгибается в тазобедренном и коленном суставах, вышележащая нога выпрямляется. Пуговка одной ветви тазомера устанавливается на середине верхненаружного края симфиза. Другой конец тазомера прижимается к надкрестцовой ямке, которая находится между остистым отростком пятого поясничного позвонка и началом среднего крестцового гребня. Это расстояние называется наружная конъюгата и равно 20-21 см. (можно высчитать размер плоскости входа в малый таз: conjugatavera = c.ex– 11 см)
- Обработать тазомер шариком со спиртом.
- Скинуть клеенку в тазик.
- Вымыть и вытереть руки.
- Занести полученные данные в индивидуальную карту беременной или в историю родов.
40. Шигеллезы:
Этиология
Дизентерия представляет собой острую кишечную инфекцию, вызываемую бактериями рода Shigella, характеризующуюся преимущественной локализацией патологического процесса в слизистой оболочке толстого кишечника.
Возбудители дизентерии – шигеллы, в настоящее время представлены четырьмя видами (S. dysenteriae, S.flexneri, S. boydii, S. Sonnei)
Оптимальная температурная среда для шигелл - 37 °С, палочки Зонне способны к размножению при температуре 10-15 °С, могут образовывать колонии в молоке и молочных продуктах, могут длительно сохранять жизнеспособность в воде (как и шигеллыФлекснера), устойчивы к действию антибактериальных средств. Шигеллы быстро погибают при нагревании: мгновенно - при кипячении, через 10 минут - при температуре более 60 градусов.
Резервуаром и источником дизентерии является человек - больной или бессимптомный носитель. Наибольшее эпидемиологическое значение имеют больные с легкой или стертой формой дизентерии, в особенности, имеющие отношение к пищевой промышленности и учреждениям общественного питания. Шигеллы выделяются из организма зараженного человека, начиная с первых дней клинической симптоматики, заразность сохраняется в течение 7-10 дней, после чего следует период реконвалесценции, в который, однако, также не исключено выделение бактерий (иногда может продолжаться несколько недель и месяцев).
Дизентерия Флекснера наиболее склонна к переходу в хроническую форму, наименьшая тенденция к хронизации отмечается при инфекции, вызванной бактериями Зонне. Дизентерия передается с помощью фекально-орального механизма преимущественно пищевым (дизентерия Зонне) или водным (дизентерия Флекснера) путем. При передаче дизентерии Григорьева-Шиги реализуется преимущественно контактно-бытовой путь передачи.
Люди обладают высокой естественной восприимчивостью к инфекции, после перенесения дизентерии формируется нестойкий типоспецифический иммунитет. Переболевшие дизентерией Флекснера могут сохранять постинфекционный иммунитет, предохраняющий от повторного заболевания в течение нескольких лет.
Патогенез
Шигеллы попадают с пищей или водой в пищеварительную систему (частично погибая под воздействием кислого содержимого желудка и нормального биоценоза кишечника) и достигают толстой кишки, частично внедряясь в её слизистую оболочку и вызывая воспалительною реакцию. Пораженная шигеллами слизистая склонна к образованию участков эрозий, язв, кровоизлияний. Выделяемые бактериями токсины нарушают пищеварение, а также присутствие шигелл разрушает естественный биобаланс кишечной флоры.
Инкубационный период острой дизентерии может длиться от одного дня до недели, чаще всего составляет 2-3 дня.
Классификация
В настоящее время применяется клиническая классификация дизентерии. Выделяют ее острую форму (различается по преимущественной симптоматике на типичную колитическую и атипичную гатроэнтеритическую), хроническую дизентерию (рецидивирующую и непрерывную) и бактериовыделение.
Клиника
Колитический вариант дизентерии обычно начинается остро, температура тела поднимается до фебрильных значений, проявляется симптоматика интоксикации. Аппетит заметно снижен, может полностью отсутствовать. Иногда отмечается тошнота, рвота. Больные жалуются на интенсивную режущую боль в животе, первоначально разлитые, позднее концентрирующиеся в правой подвздошной области и внизу живота. Боль сопровождается частой (достигает 10 раз в сутки) диареей, испражнения быстро теряют каловую консистенцию, становятся скудными, в них отмечаются патологические примеси - кровь, слизь, иногда гной («ректальный плевок»). Позывы к дефекации мучительно болезненны (тенезмы), иногда – ложные. Общее количество суточных испражнений, как правило, не велико.
При осмотре язык сухой, обложен налетом, тахикардия, иногда артериальная гипотензия. Острая клиническая симптоматика обычно начинает стихать и окончательно угасает к концу первой недели, началу второй, но язвенные дефекты слизистой полностью заживают обычно в течение месяца. Тяжесть течения колитического варианта определяется интенсивностью интоксикационного и болевого синдрома и продолжительностью острого периода. При тяжелом течении отмечаются вызванные выраженной интоксикацией расстройства сознания, частота стула (по типу «ректального плевка» или «мясных помоев») достигает десятков раз в сутки, боли в животе мучительные, отмечаются значительные нарушения гемодинамики.
Острая дизентерия в гастроэнтеритическом варианте характеризуется коротким инкубационным периодом (6-8 часов) и преимущественно энтеральными признаками на фоне общеинтоксикационного синдрома: тошнотой, многократной рвотой. Течение напоминает таковое при сальмонеллезе или токсикоинфекции. Боль при этой форме дизентерии локализуется в эпигастральной области и вокруг пупка, имеет схваткообразный характер, стул жидкий и обильный, патологические примеси отсутствуют, при интенсивной потере жидкости может отмечаться дегидратационный синдром. Симптоматика гастроэнтеритической формы бурная, но кратковременная.
Первоначально гастроэнтероколитическая дизентерия также напоминает по своему течению пищевую токсикоинфекцию, в последующем начинает присоединяться колитическая симптоматика: слизь и кровянистые прожилки в каловых массах. Тяжесть течения гастроэнтероколитической формы определяется выраженностью дегидратации.
Дизентерия стертого течения на сегодняшний день возникает довольно часто. Отмечается дискомфорт, умеренная болезненность в животе, кашицеобразный стул 1-2 раза в день, в основном без примесей, гипертермия и интоксикация отсутствуют (либо крайне незначительна). Дизентерия, продолжающаяся более трех месяцев, признается хронической. В настоящее время случаи хронической дизентерии в развитых странах кране редки. Рецидивирующий вариант представляет собой периодические эпизоды клинической картины острой дизентерии, перемежающиеся периодами ремиссии, когда больные чувствуют себя относительно благополучно.
Непрерывная хроническая дизентерия ведет к развитию тяжелых нарушений пищеварения, органических изменений слизистой оболочки кишечной стенки. Интоксикационная симптоматика при непрерывной хронической дизентерии обычно отсутствует, имеет место постоянная ежедневная диарея, испражнения кашицеобразные, могут иметь зеленоватый оттенок. Хронические нарушения всасывания ведут к снижению массы тела, гиповитаминозам.
Диагностика
Максимально специфична бактериологическая диагностика. Выделение возбудителя обычно производят из испражнений.
Все больше в лабораторную практику диагностирования дизентерии входит выявление антигенов шигелл в испражнениях (обычно производят с помощью РКА, РЛА, ИФА и РНГА с антительнымдиагностикумом), реакция связывания комплимента и агрегатгемаглютинации.
В качестве общих диагностических мер применяют различные лабораторные методики для определения степени тяжести и распространенности процесса, выявления метаболических нарушений. Проводят анализ кала на дисбактериоз и копрограмму. Эндоскопическое исследование (ректороманоскопия) нередко может дать необходимую информацию для дифференциального диагноза в сомнительных случаях. С этой же целью пациентам с дизентерией, в зависимости от ее клинической формы, может понадобиться консультация гастроэнтеролога или проктолога.
41. Метод забора и бактериологического посева патологического материала на твердую питательную среду:
Показания
Выявление возбудителя ОКИ, исследование микрофлоры кишечника
Исследуемый материал
Кал
Оснащение
· чашка Петри
· стерильная проволочная петля в пробирке
· судно/горшок
· перчатки, маска
· направление
Манипуляция
- Оформить направление, промаркировать чашку Петри
- Обработать руки, надеть перчатку, маску
- Достать петлю
- Кал для забора должен быть свежевыпущенным, забрать кал из 3-5 разных мест
- Открыть наполовину чашку Петри
- Сделать посев: растереть равномерно на питательную среду, паралелльными штрихами
- Закрыть крышку, доставить в лабораторию, либо поместить в термостат (при t 37). Кал должен быть доставлен не позднее 24 ч после его взятия
42. Брюшной тиф:
Этиология
Брюшной тиф – острая кишечная инфекция, отличающаяся циклическим течением с преимущественным поражением лимфатической системы кишечника, сопровождающимся общей интоксикацией и экзантемой.
Брюшной тиф вызывается бактерией Salmonellatyphi – подвижной грамотрицательной палочкой с множеством жгутиков. Брюшнотифозная палочка способна сохранять жизнеспособность в окружающей среде до нескольких месяцев, некоторые пищевые продукты являются благоприятной средой для ее размножения (молоко, творог, мясо, фарш). Микроорганизмы легко переносят замораживание, кипячение и химические дезинфектанты действуют на них губительно.
Резервуаром и источником брюшного тифа является больной человек и носитель инфекции. Уже в конце инкубационного периода начинается выделение возбудителя в окружающую среду, которое продолжается на протяжении всего периода клинических проявлений и иногда некоторое время после выздоровления (острое носительство). В случае формирования хронического носительства человек может выделять возбудителя на протяжении всей жизни, представляя наибольшую эпидемиологическую опасность для окружающих.
Выделение возбудителя происходит с мочой и калом. Путь заражения – водный и пищевой. Инфицирование происходит при употреблении воды из загрязненных фекалиями источников, пищевых продуктов, недостаточно обработанных термически. В распространении брюшного тифа принимают участие мухи, переносящие на лапках микрочастицы фекалий. Пик заболеваемости отмечается в летне-осенний период.
Патогенез
Инкубационный период при брюшном тифе 15 дней, но он может варьировать от 7 до 25 дней.
Возбудитель через рот проникает в тонкий кишечник.
Через лимфатические пути сальмонеллы проникают в лимфоидные образования подслизистой оболочки тонкого кишечника и, размножаясь в них, вызывают лимфангоит и лимфаденит
Бактериемия — выход возбудителя в большом количестве в кровь. Стадия бактериемии начинается в конце инкубационного периода и может (в отсутствие эффективного лечения) продолжаться в течение всей болезни
Стадия интоксикации наступает вследствие распада бактерий под действием бактерицидных свойств крови и высвобождения эндотоксинов
Стадия паренхиматозной диффузии. Из крови сальмонеллы поглощаются макрофагами костного мозга, селезенки, лимфатических узлов, печени и других органов. В большом количестве возбудитель брюшного тифа накапливается в желчных ходах печени и в желчном пузыре, где он находит благоприятные условия для своего размножения и где бактерицидные свойства крови ослаблены влиянием желчи;
Выделительно-аллергическая стадия. По мере формирования иммунитета начинается процесс освобождения от возбудителя. Этот процесс осуществляют все железы: слюнные, кишечника, потовые, молочные (во время кормления ребенка), мочевыделительная система и особенно активно — печень и желчный пузырь. Выделяющиеся из желчного пузыря сальмонеллы опять поступают в тонкий кишечник, откуда часть их выделяется с испражнениями, а часть вторгается вновь в лимфатические узлы. Вторичное внедрение в уже сенсибилизированные узлы вызывает в них гиперергическую реакцию, которая проявляется в виде некроза и образования язв. Эта стадия опасна возможностью прободения стенки кишечника (язв), внутреннего кровотечения и развития перитонита
Стадия выздоровления. Процесс заживления язв происходит без возникновения обезображивающих рубцов на местах, очистившихся от некротических налетов.
Классификация
По клиническим формам: типичная; атипиная (стертая, абортивная). По степени тяжести: легкая; средне-тяжелая; тяжелая. По характеру течения: циклическое течение; рецидивирующее течение. По наличию осложнений: неосложненный брюшной тиф; осложненный брюшной тиф.
Клиника
Начало заболевания чаще постепенное, но может быть и острым. Постепенно развивающийся брюшной тиф проявляется медленным подъемом температуры тела, достигающей высоких значений к 4-6 дню. Лихорадка сопровождается нарастающей интоксикацией (слабость, разбитость, головная и мышечная боль, нарушения сна, аппетита).
Лихорадочный период составляет 2-3 недели, при этом отмечаются значительные колебания температуры тела в суточной динамике. Одним из первых симптомов, развивающихся в первые дни, является побледнение и сухость кожи. Высыпания появляются, начиная с 8-9 дня болезни, и представляют собой небольшие красные пятна до 3 мм в диаметре, при надавливании кратковременно бледнеющие. Высыпания сохраняются в течение 3-5 дней, в случае тяжелого течения приобретают геморрагический характер. На протяжении всего периода лихорадки и даже при ее отсутствии возможно появление новых элементов сыпи.
При физикальном обследовании отмечается утолщение языка, на котором четко отпечатываются внутренние поверхности зубов. Язык в центре и у корня покрыт белым налетом. При пальпации живота отмечается вздутие вследствие пареза кишечника, урчание в правом подвздошье. Больные отмечают склонность к затруднению дефекации. С 5-7 дня заболевания может отмечаться увеличение размеров печени и селезенки (гепатоспленомегалия).
Начало заболевания может сопровождаться кашлем, при аускультации легких отмечаются сухие (в некоторых случаях влажные) хрипы. На пике заболевания наблюдается относительная брадикардия при выраженной лихорадке – несоответствие частоты пульса температуре тела. Может фиксироваться двухволновой пульс (дикротия). Отмечается приглушение сердечных тонов, гипотония.
Разгар заболевания характеризуется интенсивным нарастанием симптоматики, выраженной интоксикацией, токсическими поражением ЦНС (заторможенность, бред, галлюцинации). При снижении температуры тела больные отмечают общее улучшение состояния. В некоторых случаях вскоре после начала регресса клинической симптоматики вновь возникает лихорадка и интоксикация, появляется розеолезная экзантема. Это так называемое обострение брюшного тифа.
Рецидив инфекции отличается тем, что развивается спустя несколько дней, иногда недель, после стихания симптоматики и нормализации температуры. Течение рецидивов обычно более легкое, температура колеблется в пределах субфебрильных значений. Иногда клиника рецидива брюшного тифа ограничивается анэозинофилией в общем анализе крови и умеренным увеличением селезенки. Развитию рецидива обычно предшествует нарушения распорядка жизни, режима питания, психологический стресс, несвоевременная отмена антибиотиков.
Абортивная форма брюшного тифа характеризуется типичным началом заболевания, кратковременной лихорадкой и быстрым регрессом симптоматики. Клинические признаки при стертой форме выражены слабо, интоксикация незначительная, течение кратковременное.
Диагностика
Брюшной тиф диагностируют на основании клинический проявлений и эпидемиологического анамнеза и подтверждают диагноз с помощью бактериологического и серологического исследований. Уже на ранних сроках заболевания возможно выделение возбудителя из крови и посев на питательную среду. Результат обычно становится известен через 4-5 дней.
Бактериологическому исследованию в обязательном порядке подвергаются кал и моча обследуемых, а в период восстановления – содержимое двенадцатиперстной кишки, взятое во время дуоденального зондирования. Серологическая диагностика носит вспомогательный характер и производится с помощью РНГА.Диагностически значимый титр антител – 1:160 и более.
43. Метод забора и бактериологического посева крови на гемокультуру:
Показания
Подозрение на брюшной тиф, менингококковую инфекцию (менингококкцемию), высокая температура без видимых причин.
Исследуемый материал
Кровь 5-10 мл. Условия хранения: менее 2 часов при температуре 37 °С.