Ситуационная задача
Больной 54 лет, учитель в средней школе, обратился к своему участковому терапевту с жалобами на ощущение перебоев в работе сердца.
Анамнез: Подобные ощущения отмечает около года. Однако в течение последнего месяца перебои участились, нередко сопровождаются слабостью и даже головокружением. Появление перебоев чаще связывает с физическими нагрузками. В анамнезе периодически приступы сжимающих болей за грудиной во время быстрой ходьбы, проходящие в состоянии покоя.
Объективно: общее состояние удовлетворительное, кожные покровы обычной окраски и влажности. В легких дыхание везикулярное, хрипов нет. АД - 140/95 мм рт. ст. Пульс - 74 в 1 мин., аритмичный. Границы сердца не изменены. Сердечные тоны несколько приглушены, аритмичны - на фоне регулярного ритма периодически определяется внеочередное сокращение или более длительный промежуток между сердечными сокращениями, ЧСС - 76 в 1 минуту. Живот мягкий, безболезненный. Печень не увеличена.
Результаты дополнительного обследования:
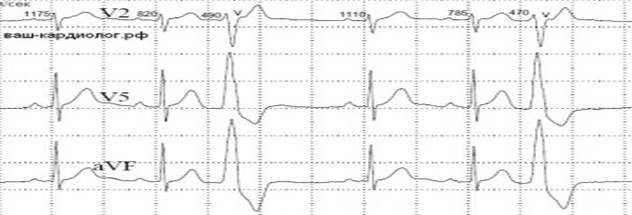
1. ЭКГ - прилагается.
2. Суточное мониторирование по Холтеру - выявление групповых полиморфных экстрасистол, более 30 в час.
3. ЭХО-КС - умеренное расширение полости левого желудочка (5,9 см); толщина ЛЖ 1,2 см, ФВ 49%.
4. Велоэргометрия - увеличение количества экстрасистол при увеличении частоты сердечных сокращений.
5. АСТ - 5 ед/л, АЛТ - 4 ед/л, СРБ - 0, ПТИ - 102%, свертываемость- - 8 мин., холестерин - 7,8 ммоль/л (преобладают липопротеиды низкой плотности).
6. Глазное дно - атеросклероз сосудов сетчатки.
7. Общий анализ мочи - уд. вес - 1020, белка нет, сахара нет, п -1-2 в п/зр.
8. Анализ крови на сахар - глюкоза крови - 4,5 ммоль/л.
9. Анализ крови общий - Нв - 144 г/л, л - 6,0х109/л, СОЭ -4 мм/час.
Задание:
1. Установить предварительный диагноз.
2. Наметить план дообследования больного.
3. Провести дифференциальную диагностику.
4. Определить тактику ведения пациента на амбулаторном этапе лечения.
Ситуационная задача
Больной 54 лет, рабочий завода, предъявляет жалобы на кашель с трудноотделяемой, вязкой, слизисто – гнойной мокротой (до 30 мл в сутки), усиливающийся в утренние часы, при выходе из теплого помещения на холод; экспираторную одышку при умеренной физической нагрузке; повышение температуры тела до субфебрильных цифр, слабость, недомогание.
Анамнез: курит 25 лет по 1 пачке в день. Около 10 лет стал отмечать кашель с отделением мокроты по утрам. Участились случаи “простудных” заболеваний, сопровождающиеся длительным кашлем. Дважды перенес пневмонию.
Объективно: темп. тела 37,30С, кожные покровы повышенной влажности, легкий диффузный цианоз. Передне-задний размер грудной клетки увеличен, сглаженность над- и подключичных ямок. Грудная клетка ригидна. Голосовое дрожание ослаблено. Экскурсия легких снижена, перкуторный звук коробочный. ЧДД - 20. Аускультативно: дыхание в верхних отделах легких жесткое, над остальными отделами - ослаблено, выслушиваются сухие разнокалиберные свистящие и жужжащие рассеянные хрипы, внизу с обеих сторон постоянные единичные влажные хрипы. Тоны сердца приглушены, ритм правильный, ЧСС - 90 в минуту. АД на обеих руках - 120/80 мм рт. ст. Живот мягкий, безболезненный на всем протяжении. Органы брюшной полости без особенностей.
Результаты дополнительного обследования:
1. Общий анализ крови: эр. - 5,0х1012/л, Нв - 150 г/л, ц.п. - 1,0; тромбоциты - 240х109/л, лейкоциты - 10,0х109/л, пал. - 7%, сегм. - 53%, лимф. - 32%, мон. - 8%, СОЭ - 10 мм/час.
2. Анализ мокроты общий: светлая, вязкая, лейкоциты - 15-20-30 в п/зр., атипические клетки и БК не обнаружены, Гр. + кокковая флора.
3. Бактериологический анализ мокроты - высеяна пневмококковая флора, чувствительная к пенициллину, амоксициллину, цефатоксину, цефтриаксону, эритромицину, азитромицину, джозамицину, линкомицину.
4. Рентгенограмма - прилагается.
5. Общий анализ мочи: светло-желтая, реакция - кислая, прозрачность - полная, уд. вес - 1020, белок - 0,033 г/л, сахара нет, лейкоциты - 3-5 в п/зр., эр. - нет, цилиндров нет.
6. Бронхоскопия - признаки катарального бронхита.
7. Исследование функции внешнего дыхания: признаки дыхательной недостаточности по обструктивному типу.
Задание:
1. Установите предварительный диагноз.
2. Наметьте план дообследования больного.
3. Проведите дифференциальную диагностику.
4. Определите тактику амбулаторного лечения.
Ситуационная задача
Больная 18 лет, студентка, обратилась в студенческую поликлинику с жалобами на периодическое затруднение дыхания (затруднен выдох), “свист в груди”, приступы сухого кашля, особенно частые ночью и утром, субфебрильную температуру, потливость.
Анамнез: Заболела 2 недели назад, когда после переохлаждения появился сильный насморк. Температуру не измеряла, не лечилась, продолжала посещать занятия в институте. Через 2-3 дня появились боли в горле, осиплость голоса, приступообразный сухой кашель, потливость. Через 5 суток проснулась ночью с ощущением затрудненного дыхания, сопровождающегося “свистом в груди” и мучительным сухим кашлем. После горячего питья почувствовала себя лучше, уснула, но утром проснулась с теми же ощущениями. Темп. до 37,50С. Лечилась домашними средствами, банками и горчичниками на грудную клетку, но описанные выше признаки продолжались каждые сутки.
Объективно: темп. 37,30С. Выраженная потливость, небольшая гиперемия слизистой зева. На всем протяжении обоих легких - ясный легочный звук, жесткое дыхание, сухие рассеянные немногочисленные хрипы разной высоты. Во время формированного выдоха увеличивается количество свистящих сухих хрипов. Остальные данные физикального обследования без особенностей.
Результаты дополнительного обследования:
1. Общий анализ крови: эр. - 4,5х1012/л, Нв - 120 г/л, цв.п. - 0,9; тромбоциты - 230х109/л, лейкоциты - 10х109/л, пал. - 7%, сегм. - 53%, лимф. - 32%, мон. - 8%, СОЭ - 20 мм/час.
2. Общий анализ мочи: светло-желтая, реакция кислая, прозрачность полная, уд. вес - 1020, белок - 0,033 г/л, сахара нет, лейкоциты - 3-5 в п/зр., эр. - нет, цилиндров нет.
3. Анализ мокроты общий: не удалось собрать мокроту.
4. Серологическое исследование - высокий титр антител к вирусным антителам и микоплазмам.
5. Рентгенография – перибронхиальная тяжистость легких, инфильтративных изменений не выявлено.
6. Исследование функций внешнего дыхания: снижение жизненной емкости легких на 15%, форсированной жизненной емкости легких, снижение пневмотахометрии до 80% от должной.
Задание:
1. Установите предварительный диагноз и наметьте план дополнительного обследования.
2. Проведите дифференциальную диагностику.
3. Определите тактику лечения.
4. Какой объем диспансерного наблюдения и как часто необходимо проводить в данном случае?
Ситуационная задача
Больной 18 лет, студент университета, обратился в студенческую поликлинику с жалобами на повышение температуры до 390С, кашель с небольшим количеством вязкой мокроты желтоватого цвета, одышку инспираторного характера при незначительной физической нагрузке, боли в правой половине грудной клетки, усиливающиеся при кашле и глубоком дыхании, общую слабость, потерю аппетита.
Анамнез: Неделю назад заболел ОРВИ. Продолжал ходить на занятия. Несмотря на проводившееся амбулаторное лечение (по рекомендации провизора аптеки (!?)) аспирином и бисептолом, состояние не улучшилось. Вчера вечером был отмечен новый подъем температуры и появились перечисленные выше жалобы.
Объективно: общее состояние средней тяжести. Одышка в покое с ЧД 22 в 1 минуту. Слабый диффузный цианоз лица. При обследовании системы органов дыхания выявлено усиление голосового дрожания и притупление перкуторного звука на участке легких ниже угла правой лопатки. Дыхание здесь жесткое, выслушиваются единичные сухие свистящие и влажные мелкопузырчатые звучные хрипы. Тоны сердца несколько приглушены. Пульс - 96 в 1 минуту., ритмичный, удовлетворительного наполнения и напряжения. АД - 120/75 мм рт.ст. Живот мягкий, безболезненный. Печень у края реберной дуги.
Результаты дополнительного обследования:
1. Общий анализ крови: эр. - 4,5х1012/л, Нв - 120 г/л, цв.п. - 0,9; тромбоциты - 240х109/л, лейкоциты - 12,0х109/л, пал. - 8%, сегм. - 52%, лимф. - 32%, мон. - 8%, СОЭ - 30 мм/час.
2. Общий анализ мочи: светло-желтая, реакция кислая, прозрачность- полная, уд. вес - 1020, белок - 0,033 г/л, сахара нет, лейк. - 3-5 в п/зр., эр. - нет, цилиндров нет.
3. Анализ мокроты общий: желтоватая, слизисто-гнойная, вязкая, без запаха, эпителий плоский - 2-3 в п/зр., мерцательный - 4-6 в п/зр., альвеолярный - 5-7 в п/зр., лейкоциты - 80-100 в п/зр., атипические клетки и БК не обнаружены, Гр+кокковая флора.
4. Бактериологический анализ мокроты - высеяна пневмококковая флора, чувствительная к бензилпенициллину, цефалоспоринам, эритромицину, линкомицину.
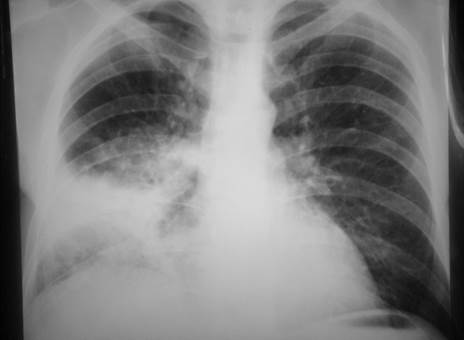
Рентгенография легких - прилагается.
Задание: 1. Установить предварительный диагноз
2. Провести дифференциальную диагностику.
3. Определить тактику лечения.
4. Объем диспансерного наблюдения и как долго должен наблюдаться пациент?
Ситуационная задача
Больной 54 лет, обратился повторно к участковому врачу 08.01 с жалобами на кашель со скудной мокротой, умеренную боль в грудной клетке слева, плохой аппетит, головную боль с локализацией в лобной области, повышение температуры тела до 38*С.
Анамнез. Считает себя больным с 04.01, когда появилась головная боль в лобной области, озноб, повысилась температура тела до 37,8*С, отмечалась ломота в теле. С 05.01 присоединились скудные выделения из носа, боль в области грудины. Обратился к своему участковому врачу. Была назначена симптоматическая терапия (обильное питье с медом, глюконат кальция, рутин, на ночь солпадеин). Состояние несколько улучшилось. Слабость уменьшилась. 07.01 температура тела была нормальная. 08.01 появился кашель, сначала сухой, затем с трудно отделяемой мокротой, присоединились боль в грудной клетке слева, вновь повысилась температура до 38*С.
Объективно: состояние средней тяжести. Кожные покровы обычной окраски. На крыльях носа подсыхающие герпетические высыпания. Умеренный цианоз губ. Слизистая глотки слегка гиперемирована, на мягком небе небольшая зернистость. Число дыханий - 26 в мин. В легких слева в нижних отделах под лопаткой и по аксилярной линии притупление перкуторного звука, выслушиваются мелкопузырчатые хрипы. Тоны сердца приглушены, пульс 98 в 1 мин. АД - 120/70 мм рт. ст. Менингеальных симптомов нет.
Задание:
1. Поставьте диагноз и решите вопрос о необходимости госпитализации.
2. План лечения.
3. Какой объем диспансерного наблюдения и как долго должен наблюдаться пациент?
4. Какую реабилитационную терапию Вы предложите больному?