Источниками финансирования могут быть:
1. Общие налоговые доходы всех видов и уровней.
2. Целевые налоговые поступления.
3. Целевой взнос на обязательное медицинское страхование (или налог на заработную плату).
4. Личные средства граждан и иные источники.
Общие налоговые доходы всех видов и уровней. К ним относятся: налоги на прибыль, налоги на добавленную стоимость, подоходный налог и др. Они поступают в государственный или муниципальный бюджет, а затем распределяются по разным отраслям. Решающую роль при распределении средств имеют сложившиеся бюджетные приоритеты.
Система, базирующаяся на общих налоговых доходах, называется бюджетной.
Целевые налоговые поступления. К ним относятся налоги, устанавливаемые на определенные товары (чаще всего, на продажу алкоголя и табака). Установленная часть поступлений от сбора этих налогов в целевом порядке направляется на здравоохранение. Этот вид налога не характеризует систему финансирования здравоохранения, поскольку является дополнительным к основному источнику финансирования и его доля в формировании средств здравоохранения незначительна.
Целевой взнос на обязательное медицинское страхование. Это может быть взнос на обязательное медицинское страхование (РФ), а может быть единый взнос на социальное страхование (единый социальный налог). Взнос на ОМС обычно исчисляется в виде фиксированного процента к фонду оплаты труда и в России выплачивается только работодателями.
Системы, основанные преимущественно на целевом взносе на медицинское страхование, получили название систем обязательного медицинского страхования. Иногда их называют системами социального страхования. В большинстве стран Восточной Европы, в том числе и в РФ, эти системы получили распространение в форме сочетания страхового и бюджетного финансирования, то есть как бюджетно-страховые системы.
Личные средства граждан и иные источники финансирования. Эти средства не проходят через каналы государственного перераспределения и поступают в медицинские организации в форме прямой оплаты медицинских услуг. Кроме того, это могут быть доходы ЛПУ от аренды, от продажи медицинских технологий и др. В качестве иных источников финансирования могут выступать благотворительные фонды, средства работодателей, направляемые на создание собственной медицинской базы, пожертвования и альтернативные источники финансирования (ссуда, лизинг, факторинг).
Личные средства населения как основной источник оплаты медицинской помощи являются основой частной системы финансирования.
Ни в одной стране не существует в чистом виде бюджетной, страховой или частной системы финансирования. Системы финансирования здравоохранения основаны на доминирующем источнике финансирования.
Бюджетная система по определению является государственной системой финансирования, поэтому их иногда называют государственными системами. В таких системах государство является собственником значительной части медицинских учреждений, органы управления осуществляют планирование здравоохранения и много других функций прямого управления отраслью.
В системах ОМС участие государства принимает более мягкие регулирующие формы, а медицинских организации не всегда принадлежат государству. Тем не менее, системы ОМС также являются государственными системами финансирования, поскольку:
- во-первых, взносы работодателей и работников носят обязательный характер и принимают форму особого налога на заработную плату;
- во-вторых, поступления от взносов являются хотя и обособленной, но все же частью государственных финансов, поэтому они контролируются государством;
- в-третьих, государство регулирует многие элементы этой системы – ставки взносов, цены на медицинские услуги, договорные отношения между страховщиком и медицинской организацией, размер гарантируемого объема медицинских услуг и т.д.
2. Типы систем финансирования по форме их распределения (по характеру взаимодействия с медицинскими организациями).
По этому типу можно выделить два основных типа систем:
1. интеграционную модель;
2. контрактную модель.
Их называют экономическими моделями здравоохранения.
Интеграционная модель предполагает слияние функций финансирования, управления и оказания медицинской помощи. Имущество медицинских организаций принадлежит государству или органам местной власти. В Российском здравоохранении подавляющая часть медицинских организаций имеет статус государственных или муниципальных лечебно-профилактических учреждений и напрямую управляется органом управления здравоохранением, который одновременно является финансирующей стороной.
Органы управления не только определяют общую стратегию и приоритеты развития отрасли, но и регламентируют основные стороны деятельности медицинских учреждений: определяют их мощность (например, число больничных коек, амбулаторных приемов), принимают решение о перераспределении ресурсов между отдельными учреждениями, назначают руководителей и прочее. В такой модели права медицинских учреждений ограничены.
Теоретически интеграционная модель экономических отношений обеспечивает высокую степень управляемости системой. На практике для этого требуется множество условий, главные из которых – это высокий уровень планирования и готовность медиков работать в рамках командной системы.
Недостатки модели – это отсутствие возможности для маневра ресурсами, бюрократизация отношений, слабая ориентация на потребительский спрос, отсутствие экономической мотивации медиков.
Поэтому интеграционную модель экономических отношений стали преобразовывать в контрактную модель на основе разделения функций финансирования и оказания медицинской помощи.
Контрактная модель строится на экономических, а не на административных отношениях между финансирующей стороной и медиками. Основой этих отношений является разделение функций финансирования и оказания медицинской помощи.
Контрактная модель предполагает выбор гражданами медицинской организации и врача. Утверждается принцип «деньги следуют за пациентом». Практически этот принцип может осуществляться двумя способами.
1 – пациент самостоятельно или по направлению медиков выбирает медицинскую организацию и врача, участвующих в программе государственных гарантий, и получает необходимую медицинскую помощь в пределах объема и условий, определяемых этой программой. Финансирующая сторона оплачивает полученную медицинскую помощь, предварительно оценивая ее обоснованность, качественные характеристики и конечные результаты. В реальной жизни выбор места получения медицинской помощи зависит от организации оказания медицинской помощи. В многоуровневой системе выбор пациента чаще всего определяется решениями медиков более низкого звена первичной медико-санитарной помощи.
2 – заключение договоров с теми медицинскими организациями, у которых более высокие показатели деятельности и которые пользуются наибольшим спросом у врачей и населения. В этом случае управляющее воздействие финансирующей стороны намного сильнее. Она анализирует сложившиеся маршруты пациентов, определяет их рациональность и заключает договоры с наиболее эффективными звеньями на оказание планируемых и согласованных объемов медицинской помощи. Основой принятия решения о выборе медиков является: текущая информация о фактическом потреблении медицинских услуг и база данных о потребительских предпочтениях.
Контрактная модель предполагает дополнительные затраты на осуществление договорных отношений. Чтобы заключить договор с поставщиками медицинских услуг, финансирующая сторона должна провести анализ их деятельности, сформировать планы оказания медицинской помощи, согласовать их с планами медиков, заключить договоры, организовать их мониторинг и оценку.
В странах с контрактной моделью расходы выше, по сравнению со странами с интеграционной моделью. Условие их оправданности – обеспечение более высоких конечных показателей деятельности здравоохранения и экономии ресурсов.
Контрактная модель экономических отношений может действовать при любой системе финансирования здравоохранения. Для этого необходимо соблюдение, как минимум, двух условий:
1. Орган управления здравоохранением отказывается от прямого управления медицинским учреждением и строит отношения с ним на договорной основе.
2. Медицинское учреждение обладает хозяйственной самостоятельностью.
Чем больше степень независимости сторон, тем шире возможности осуществления контрактной модели. В бюджетной системе трудней обеспечить эту независимость, поскольку чаще всего основная часть медицинских учреждений принадлежит государству. В системе ОМС потенциал реализации контрактной модели в принципе выше. Но и в этой системе не снимается вопрос об обеспечении реальной хозяйственной самостоятельности государственных и муниципальных ЛПУ.
ФИНАНСИРОВАНИЕ СИСТЕМЫОБЯЗАТЕЛЬНОГО МЕДИЦИНСКОГО СТРАХОВАНИЯ
1. Формирование средств. Важнейшая характеристика системы ОМС – целевое формирование средств на здравоохранение. Взносы работодателей и платежи муниципальных органов на неработающую часть населения идут не в общий бюджет, а непосредственно на нужды здравоохранения. Здравоохранение меньше зависит от сложившихся бюджетных приоритетов.
Для стран, где эти приоритеты складываются традиционно не в пользу здравоохранения, переход на страховую форму мобилизации средств может дать отрасли дополнительные средства.
В России наблюдается обратная картина. Государственные расходы на нужды здравоохранения (бюджеты всех уровней и средства ОМС) сокращались и абсолютно и относительно.
Сам по себе переход на ОМС не обеспечивает автоматического привлечения дополнительных средств. Новый источник финансирования – это совсем не обязательно новые финансовые поступления. Возможна ситуация, когда новый источник не дополняет, а замещает старый. Именно так и произошло в России. Введение взноса работодателей на ОМС (3,6% от фонда оплаты труда) стало основанием для сокращения бюджетных ассигнований на здравоохранение.
Общее условие положительного влияния ОМС – цельность этой системы, которая предполагает доминирование одного канала поступления средств. В классической модели ОМС основным источником поступлений является налог на заработную плату (взносы на ОМС), а роль бюджетов всех уровней сводится к выделению относительно небольших субсидий. В этих условиях объем финансовых ресурсов относительно слабо зависит от общих бюджетных поступлений.
Преобладание страхового источника достигается несколькими способами:
1. Размер взноса на ОМС должен покрывать основную часть затрат на оказание медицинской помощи по гарантируемому государством «пакету» медицинских услуг. Он устанавливается на таком уровне, чтобы обеспечить необходимые финансовые ресурсы не только для работающей части населения, но и для основной части неработающего населения. Чем выше размер взноса на ОМС, тем меньше зависимость от бюджетного источника.
2. Классическая система ОМС строится на совместном участии работников и работодателей в формировании средств здравоохранения. Размер взносов устанавливается таким образом, чтобы покрыть расходы на медицинскую помощь не только работающих, но и членов их семей. В результате за рамками ОМС остается небольшая часть населения, например одинокие пенсионеры или безработные. На них и идут государственные субсидии, а большая часть населения страхуется за счет целевых взносов.
3. Даже относительно небольшой бюджетный источник финансирования должен быть жестко закреплен законом: т.е. должен быть установлен твердый размер платежей правительства за определенные контингенты неработающего населения. Если этого не сделать, то систему финансирования фактически будут регулировать местные власти.
4. Необходимо установить твердое правило направления бюджетной части в общие средства ОМС. Только на такой основе можно обеспечить целенаправленное распределение этих средств по отдельным территориям и медицинским организациям на основе установленной схемы. В условиях России местные власти не только неохотно направляют средства на здравоохранение, но и стремятся к прямому финансированию медицинских учреждений, минуя каналы ОМС.
Итак, система финансирования должна быть либо преимущественно бюджетной, либо преимущественно страховой. Так называемая бюджетно-страховая система финансирования утрачивает черты прежней системы, снимая с бюджета ответственность за здравоохранение, но при этом не обеспечивает значительного притока средств от работодателей – в силу заведомо низкой доли целевых налогов в общем объеме финансирования здравоохранения.
2. Распределение финансовых средств в системе ОМС. Распределение средств между страховщиками может осуществляться тремя главными способами.
1. Предусматривает то, что сбор взносов осуществляется каждой страховой организацией. Одновременно вводится законодательно закрепленное правило перераспределения страховых взносов на основе установленной государством формулы подушевого норматива финансирования.
2. Сводится к тому, что одна из страховых организаций выделяется в качестве социально ответственной. Она страхует основную массу населения (в том числе группы с высокими рисками), но при этом отвечает за перераспределение средств. Все остальные страховщики направляют в главную страховую организацию установленную законодательно долю собранных взносов. Эта сумма и используется для финансирования страховщиков (Чехия).
3. Способ основан на создании специальных государственных организаций – фондов ОМС, которые собирают взносы из разных источников и затем финансируют страховщиков по дифференцированному подушевому нормативу. Такая система действует в России (Нидерландах). Этот способ требует дополнительные затраты на содержание специальной структуры, но одновременно обеспечивает регулирование и контроль деятельности страховых организаций в системе ОМС и равенство по их роли в системе ОМС.
3. Система распределения финансовых средств ОМС: возможно на основе двух вариантов.
1 вариант - двухканальная система поступления средств в ЛПУ. В этом случае происходит разделение двух источников финансирования по их назначению. Из средств бюджета финансируются одни статьи бюджетной сметы учреждения (например, хозяйственные расходы), из средств ОМС – другие. Бюджет является источником оплаты одних видов помощи, средства ОМС – других. Возможно разделение по источникам финансирования и лечения работающих и неработающих граждан.
Этот вариант в различных вариациях доминирует в российской системе ОМС.
Его достоинство в том, что он в какой-то степени примиряет интересы разных сторон, стремящихся к контролю над финансами здравоохранения.
Недостатки:
1. Наличие нескольких источников и субъектов финансирования медицинской помощи (территориальные фонды ОМС, региональные органы управления здравоохранением, муниципальные органы власти) существенно усложняет финансовые потоки и поэтому затрудняет процесс финансового планирования.
2. Единая система здравоохранения распадается на отдельные части, каждая из которых действует по своим правилам. Трудно интегрировать разные виды медицинской помощи, обеспечить их координацию и преемственность.
3. В тех регионах, где из средств ОМС покрываются только расходы на медицинскую помощь работающим, а лечение неработающих напрямую финансируется из бюджета, для этих групп населения формируются разные стандарты доступности и обслуживания.
4. Консервируются излишние мощности учреждений, поскольку хозяйственные расходы финансируются из бюджета вне зависимости от реальной работы ЛПУ.
5. Снижается эффект от новых методов оплаты, действующих в системе ОМС, поскольку бюджетная часть финансирования поступает в ЛПУ вне связи с объемами помощи.
6. Ограничивается хозяйственная самостоятельность учреждений по причине контроля за целевым использованием средств ОМС. Под целевым использованием понимается расходование средств по разрешенным статьям сметы расходов.
2 вариант – слияние потоков финансирования из разных источников на уровне выше ЛПУ. Не только средства ОМС, но и основная часть бюджетных средств концентрируется в руках фондов и страховых медицинских организаций для последующего их направления в медицинские учреждения на одноканальной основе.
В рациональной системе финансирования здравоохранения подавляющая часть государственных средств, предназначенных для оплаты медицинской помощи, должна поступать в медицинское учреждение из одного источника. Если система строится по принципу медицинского страхования, то доминирующая часть средств должна следовать по каналам ОМС (не менее 70%, а реально в РФ – только 30%).
Бюджетные средства, используемые для оплаты медицинской помощи, предусмотренной базовой программой ОМС, следует направлять исключительно в фонды ОМС в качестве платежей на страхование неработающего населения.
Базовая программа ОМС должна охватывать основную часть видов и объемов медицинской помощи. Из бюджета покрываются расходы на узкий круг социально значимых заболеваний, приобретение дорогостоящего оборудования, новое строительство.
При такой системе финансирования договорная форма взаимоотношений с медицинскими организациями становится доминирующей: страховщик формирует заказ на общий объем медицинской помощи застрахованным и оплачивает оказанные медицинские услуги по полным тарифам, включающим все статьи бюджетной классификации. Медицинские организации, в свою очередь, зарабатывают средства на покрытие всех видов своих текущих расходов и основной части капитальных расходов за счет оказания согласованного объема медицинской помощи по полным тарифам.
В системе ОМС России страховщики заключают договоры преимущественно с государственными или муниципальными ЛПУ. Последние, хотя и имеют обособленное от собственника имущество (статус юридического лица), тем не менее принадлежат государству. Их решения по вопросам хозяйственной деятельности складываются под сильным воздействием органов управления здравоохранением как представителей собственника имущества.
Необходимость внедрения медицинского страхования в России в период перехода к рыночной экономике во многом была предопределена поиском новых источников финансирования здравоохранения.
По сравнению с существовавшей в России государственной системой здравоохранения, финансируемой из бюджета, к тому же по остаточному принципу, система медицинского страхования позволяет использовать дополнительные источники финансирования здравоохранения с целью создания наиболее благоприятных условий для полной реализации прав граждан на получение квалифицированной медицинской помощи.
В связи с внедрением медицинского страхования в стране была практически пересмотрена система финансирования как отрасли в целом, так и отдельных медицинских учреждений.
Термин финансирование означает обеспечение денежными средствами потребностей расширенного воспроизводства медицинской помощи гражданам страны.
Финансирование здравоохранения в настоящее время осуществляется из нескольких источников, включающих:
— средства, поступающие из государственного бюджета (в учете государственной системы здравоохранения) и местных бюджетов, т.е. бюджетов всех уровней;
— средства системы обязательного медицинского страхования (ОМС), поступающие из всех предприятий, учреждений и организаций в виде страховых взносов;
— внебюджетные средства, средства от добровольного медицинского страхования — ДМС (индивидуального и группового), благотворительные фонды, личные средства граждан, кредиты банков, прибыль от ценных бумаг, средства спонсоров и другие источники, не запрещенные законом.
Государство с помощью законов определяет источники финансирования здравоохранения в зависимости от реальных возможностей страны. Обычно на здравоохранение (как и на другие отрасли хозяйства) идет определенная часть от валового национального продукта (ВНП), выраженного в процентах от расходной части бюджета. В 90-е годы XX века этот показатель в РФ составлял в пределах 3-4%, что крайне недостаточно. По опыту ряда экономически развитых стран удельный вес ВНП, идущего на оказание медицинской помощи населению, должен быть не менее 10-12%.
В условиях крайне недостаточного финансирования здравоохранения в период перехода к рыночным отношениям исключительно важным является правильное планирование бюджета здравоохранения, его целенаправленность и исполнение.
Финансирование из бюджетов всех уровней
Учреждения здравоохранения в основном являются бюджетными, т.е. получают ассигнования из бюджета соответствующего уровня.
Бюджет - это выраженная в денежной форде сумма доходов и расходов на определенный период времени (год, квартал, месяц).
Бюджетным считается календарный год с 1 января по 31 декабря.
В соответствии с бюджетным кодексом и бюджетной системой РФ существует 3 уровня бюджетов: федеральный, бюджет субъектов Российской Федерации (краев, областей, округов) и муниципальный органов местного самоуправления (городской, районный, поселковый). На каждом из уровней проводится регулирование бюджетов: составление бюджета (планирование), его утверждение и контроль за выполнением бюджета (доходов, расходов).
Как на федеральном, краевом, областном, так и на муниципальном уровне в расходной части бюджета выделяются ассигнования на здравоохранение.
Бюджетная классификация — это группировка доходов и расходов всех уровней бюджетной системы РФ, а также источников финансирования (ст. 18).?
В соответствии с бюджетным законом как в доходной, так и в расходной части бюджета выделяется несколько видов классификации.
Для бюджетного здравоохранения особое значение имеют функциональная и экономическая классификация.
Функциональная классификация - это группировка расходов бюджетов всех уровней, она отражает направление бюджетных средств на выполнение основных функций государства (ст. 21 БК).
Последняя имеет несколько уровней.
Первым уровнем является раздел — направление бюджетных средств на определенную отрасль хозяйства «Здравоохранение и физическая культура» — это 17-й раздел.
Второй уровень — подраздел. Характеризует конкретное направление бюджетных средств в пределах раздела. Например, это подразделы здравоохранение, санитарно-эпидемиологическая служба, физическая культура и спорт.
Третий уровень — это целевая статья. Она указывает на финансирование расходов в пределах подраздела (лечебно-профилактические учреждения, высшее медицинское образование, наука и др.).
Четвертый уровень функциональной классификации — это вид расходов. Он означает вид медицинского учреждения (ранее это называлось параграфом).
Приводим пример видов расходов:
— средние специальные учебные заведения;
— учебные заведения и курсы подготовки кадров;
— больницы, родильные дома, госпитали;
— поликлиники, амбулатории, диагностические центры;
— фельдшерско-акушерские пункты;
— станции переливания крови;
— дома ребенка;
— станции скорой и неотложной помощи;
— санатории для больных туберкулезом;
— детские санатории;
— прочие учреждения и мероприятия в области здравоохранения;
— центры государственного санитарно-эпидемиологического надзора;
— мероприятия по борьбе с эпидемиями;
— целевые расходы на оказание дорогостоящих видов медицинской помощи.
Вся вышеуказанная функциональная классификация в цифровых знаках указывается в лицевой части сметы медицинского учреждения.
Экономическая классификация группирует расходы бюджета всех уровней по их экономическому содержанию (ст. 22 БК), или иначе по статьям сметы расходов. Если раньше, до 1998 г., в смете учреждения здравоохранения числилось всего 18 статей, то, начиная с 1998 г., число статей (кодов) значительно увеличилось. В таблице 23.1 приводим пример экономической классификации, которая применяется в учреждениях здравоохранения.
Таблица 23.1

Экономическая классификация расходов бюджета РФ на 2001 г. (сокращенный вариант)
Рассмотренные нами два вида классификации необходимо знать руководителям учреждений здравоохранения, финансовым работникам этих учреждений, заведующим отделениями и другим работникам, участвующим в планировании бюджетных средств и их расходовании. Цифровые знаки этих классификаций проставляются в бланках смет учреждений и других документах.
Около 70% всех средств, предназначенных на оказание медицинской помощи населению, идет из бюджета всех уровней (федерального, субъектов Федерации, муниципального). Ежегодно при утверждении федерального бюджета в Государственной Думе и Совете Федерации выделяются средства на здравоохранение. Здравоохранение является весьма затратной отраслью и постоянно развивающиеся медицинские технологии требуют регулярного увеличения расходов. В то же время оно зависит от состояния экономики страны.
В 2001 г. расходы на здравоохранение за счет всех источников составили всего 4% от валового внутреннего продукта.
При утверждении бюджета здравоохранения на 2001 г. предусмотрена не только его общая сумма, но и расписание разделов и подразделов.
Бюджет Минздрава России на 2001 г. составил 19536,5 млн. рублей, в том числе по здравоохранению 14094,5 млн. рублей (раздел 17, подраздел 01), по санэпиднадзору — 2513,1 млн. рублей (подраздел 02), по науке — 289,3 млн. рублей (раздел 06, подраздел 02), по образованию — 2538,3 млн. рублей (раздел 14, подраздел 05).
I. Финансирование здравоохранения на федеральном (государственном) уровне
Из федерального бюджета финансируются все Федеральные центры и научно-исследовательские институты. Федеральные целевые программы и Федеральные реабилитационные центры. Напомним, что к числу федеральных целевых программ относятся такие, как «Вакцинопрофилактика», «Сахарный диабет», «Неотложные меры по борьбе с туберкулезом в России», «АнтиВИЧ/СПИД», «Дети России» и многие другие.
В Федеральных НИИ и центрах оказывается высококвалифицированная специализированная и дорогостоящая медицинская помощь. Чтобы этой помощью могли воспользоваться жители всех субъектов Российской Федерации, с 2000 г. введен принцип квотирования (каждому субъекту РФ определяется в год число лиц, направленных на операции, на лечение, на консультации), что представляется социально справедливым.
II. Финансирование из бюджетов субъектов Федерации и муниципальных бюджетов
Из этих источников финансируются учреждения, оказывающие медицинскую помощь при социально-значимых заболеваниях и некоторых службах.
К ним относятся:
а) специализированные диспансеры: противотуберкулезные, психоневрологические, кожно-венерологические, наркологические, трахоматозные и специализированные психиатрические больницы;
б) дома ребенка, детские санатории системы здравоохранения;
в) центры по профилактике и лечению СПИДа, ВИЧ-инфицированных;
г) станции скорой и неотложной медицинской помощи, станции переливания крови;
д) бюро судебно-медицинской экспертизы, патологоанатомическое бюро;
е) центры медицинской профилактики, бюро медицинской статистики, врачебно-физкультурные диспансеры;
ж) участковые больницы, фельдшерско-акушерские пункты, хосписы, больницы сестринского ухода;
з) отделения экстренной медицинской помощи областных больниц (санитарная авиация);
и) помощь при массовых заболеваниях, в зонах стихийных бедствий и катастроф;
к) медицинская помощь при врожденных пороках развития, хромосомных нарушениях у детей, нарушениях, возникших в перинатальном периоде.
III. Из бюджетов субъектов Федерации и муниципальных бюджетов финансируются и следующие расходы:
а) профессиональная подготовка и переподготовка кадров;
б) приобретение дорогостоящего медицинского оборудования;
в) финансирование дорогостоящих видов диагностики и лечение по утвержденному департаментом здравоохранения администрации области перечню;
г) научные исследования;
д) капитальные ремонты и государственные капитальные вложения (развитие материально-технической базы учреждений здравоохранения);
е) бесплатное льготное обеспечение лекарствами граждан по утвержденному перечню (перечень периодически пересматривается);
ж) оплата проезда больных, направленных в установленном порядке в учреждения здравоохранения Федерального уровня и научно-исследовательские институты;
з) зубное, ушное, глазное протезирование граждан, имеющих льготы в установленном порядке;
и) дорогостоящие виды медицинской помощи, сверх квот.
Перечень всех учреждений и мероприятий, финансируемых из бюджета, указан в «Программе государственных гарантий обеспечения граждан Российской Федерации бесплатной медицинской помощью» (утверждена Постановлением Правительства РФ от 26.10.2000 г.) и в «Методических рекомендациях по порядку формирования и экономического обоснования территориальных программ государственных гарантий обеспечения граждан Российской федерации бесплатной медицинской помощью» от 28.12.2000г.
Финансирование государственной системы обязательного медицинского страхования
См. соответствующий раздел учебника «Организация медицинского страхования граждан».
Финансирование системы добровольного медицинского страхования (ДМС)
Финансовые средства системы добровольного медицинского страхования формируются за счет платежей страхователей, которыми при коллективном страховании выступают предприятия, а при индивидуальном — граждане. Размеры взносов устанавливаются по соглашению сторон (страхователя и страховщика). Страховые медицинские компании по устанавливаемым тарифам оплачивают медицинские услуги, оказываемые медицинскими учреждениями в рамках программ добровольного медицинского страхования.
ДМС финансируется из собственных средств предприятий и относится на себестоимость производимых товаров (или услуг). Такое положение дел очень выгодно предприятиям и организациям, так как последние обеспечивают предоставление медицинской помощи своим работникам сверх программы ОМС. Страховые суммы по договорам ДМС — самый реальный источник финансирования на сегодняшний день, поскольку объем этих средств ничем не ограничен и превышает объем средств] поступающих в медицинские учреждения от обязательного медицинского страхования.
Кроме вышеуказанных основных источников денежных средств, медицинские учреждения могут иметь дополнительные источники финансирования, способствующие улучшению медицинского обслуживания населения (перечислены выше).
Таким образом, все вышесказанное подтверждает положение о многоканальном финансировании учреждений здравоохранения.
Каждое самостоятельное медицинское учреждение имеет свой текущий счет в соответствующем банке, куда поступают все денежные средства: из бюджета, от территориального фонда ОМС, медицинской страховой компании и др.
Задача руководителя учреждения (как распорядителя средств) — правильно рассчитать необходимые финансовые средства на медицинское обслуживание населения и целесообразно их использовать.
Главные врачи ЛПУ обязаны правильно составить смету учреждения и использовать все имеющиеся финансовые возможности.
В условиях рыночной экономики механизм обеспечения денежными средствами потребностей здравоохранения в общих чертах действует по изображенной схеме 23.2.
Главными субъектами этой системы являются потребители медицинской помощи, то есть граждане, чье участие в финансировании здравоохранения может проявляться непосредственными платежами при расчетах за медицинские услуги, оказанные в частном порядке, или опосредованной оплатой услуг общественных служб здравоохранения через налоги и страховые взносы.
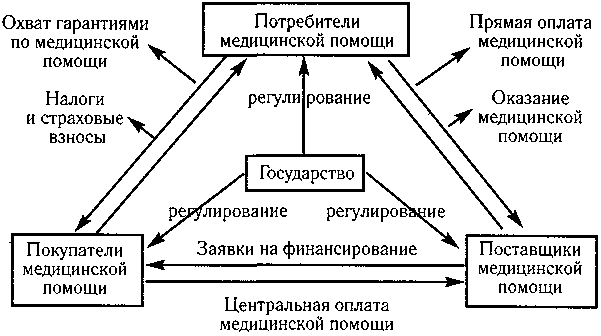
Схема 23.2.