Противопоказаниями к лазерной терапии являются злокачественные новообразования, доброкачественные новообразования со склонностью к прогрессированию, легочно-сердечная и сердечно-сосудистая патология в стадии декомпенсации, сахарный диабет в стадии декомпенсации, тиреотоксикоз, активный туберкулез, лихорадочное состояние, заболевания нервной системы с резко повышенной возбудимостью, индивидуальная непереносимость фактора.
, 1999.
Шемонаев В.И., Климова Т.Н.,
Михальченко Д.В., Порошин А.В., Степанов В.А.
Волгоградский государственный медицинский университет
Введение. В последние годы в стоматологической практике наряду с традиционными хирургическими и терапевтическими методами лечения разрабатывается и внедряется принципиально новая тактика ведения пациентов с использованием лазерных систем [2].
Слово лазер (laser) является акронимом слов «Light Amplification by Stimulated Emission of Radiation» (усиление света путем вынужденного излучения). Основы теории лазеров были заложены Эйнштейном в 1917 г. [5]. Удивительно, но только через 50 лет эти принципы были достаточно поняты, и технология смогла быть реализована практически. Первый лазер, использующий видимый свет, был разработан в 1960 году – в качестве лазерной среды использовался рубин, генерирующий красный луч интенсивного света. Стоматологи, занимавшиеся исследованием влияния рубинового лазера на эмаль зубов, обнаружили, что он вызывал образование трещин в эмали. В результате был сделан вывод – лазеры не имеют перспектив применения в стоматологии. Лишь в середине 1980-х годов отмечено возрождение интереса к использованию лазеров в стоматологии для обработки твердых тканей зубов, и в частности эмали [2; 4; 5].
Основным физическим процессом, который определяет действие лазерных аппаратов, является вынужденное испускание излучения, образуемое при тесном взаимодействии фотона с возбужденным атомом в момент точного совпадения энергии фотона с энергией возбужденного атома (молекулы). В конечном итоге атом (молекула) переходит из возбужденного состояния в невозбужденное, а излишек энергии излучается в виде нового фотона с абсолютно такой же энергией, поляризацией и направлением распространения, как и у первичного фотона. Простейший принцип работы стоматологического лазера заключается в колебании луча света между оптическими зеркалами и линзами, набирающем силу с каждым циклом. Когда достигается достаточная мощность, луч испускается. Этот выброс энергии вызывает тщательно контролируемую реакцию.
В стоматологии используются лазерные аппараты с различными характеристиками.
Аргоновый лазер (длина волны 488 и 514 нм): излучение хорошо абсорбируется пигментом в тканях, таких как меланин и гемоглобин. Длина волны 488 нм является такой же, как и в полимеразиционных лампах. При этом скорость и степень полимеризации светоотверждаемых материалов лазером намного превосходит аналогичные показатели при использовании обычных ламп. При использовании же аргонового лазера в хирургии достигается превосходный гемостаз.
Диодный лазер (полупроводниковый, длина волны 792–1030 нм): излучение хорошо поглощается в пигментированной ткани, имеет хороший гемостатический эффект, обладает противовоспалительным и стимулирующим репарацию эффектами. Доставка излучения происходит по гибкому кварц-полимерному световоду, что упрощает работу хирурга в труднодоступных участках. Лазерный аппарат имеет компактные габариты и прост в обращении и обслуживании. На данный момент это наиболее доступный лазерный аппарат по соотношению цена / функциональность.
Nd: YAG лазер (неодимовый, длина волны 1064 нм): излучение хорошо поглощается в пигментированной ткани и хуже в воде. В прошлом был наиболее распространен в стоматологии. Может работать в импульсном и непрерывном режимах. Доставка излучения осуществляется по гибкому световоду.
He-Ne лазер (гелий-неоновый, длина волны 610–630 нм): его излучение хорошо проникает в ткани и имеет фотостимулирующий эффект, вследствие чего находит свое применение в физиотерапии. Эти лазеры – единственные, которые имеются в свободной продаже и могут быть использованы пациентами самостоятельно.
CO2 лазер (углекислотный, длина волны 10600 нм) имеет хорошее поглощение в воде и среднее в гидроксиапатите. Его использование на твердых тканях потенциально опасно вследствие возможного перегрева эмали и кости. Такой лазер имеет хорошие хирургические свойства, но существует проблема доставки излучения к тканям. В настоящее время CO2-системы постепенно уступают свое место в хирургии другим лазерам.
Эрбиевый лазер (длина волны 2940 и 2780 нм): его излучение хорошо поглощается водой и гидроксиапатитом. Наиболее перспективен лазер в стоматологии, может использоваться для работы на твердых тканях зуба. Доставка излучения осуществляется по гибкому световоду.
На сегодняшний день лазерные технологии получили широкое распространение в различных направлениях стоматологии, что обусловлено интра- и послеоперационными преимуществами: отсутствием кровотечения (сухое операционное поле) и послеоперационных болей, грубых рубцов, сокращением сроков продолжительности операции и послеоперационного периода [2; 4].
Кроме того, использование лазерных технологий нового поколения соответствует современным требованиям страховой медицины [3].
Цель работы – оценить возможности работы с диодным лазером на этапах стоматологического лечения.
Материал и методы: для достижения цели были проанализированы доступные литературные источники по данной тематике, а также проведена оценка клинической работы диодным лазером при различных стоматологических манипуляциях.
Результаты и обсуждения: в ходе работы изучено воздействие диодного лазера на ткани пародонта и слизистой оболочки полости рта, определены оптимальные параметры и режим воздействия излучений для каждого вида стоматологических вмешательств с учетом индивидуальных особенностей пациента.
Ориентируясь на данные, полученные отечественными и иностранными авторами [1; 5], установлено, что лазеротерапия снижает индукцию про- и противовоспалительных цитокинов, угнетает активацию протеолитической системы и образование активных форм кислорода, усиливает синтез белков неспецифической иммунной защиты и обеспечивает восстановление мембран повреждённых клеток (рис. 1).
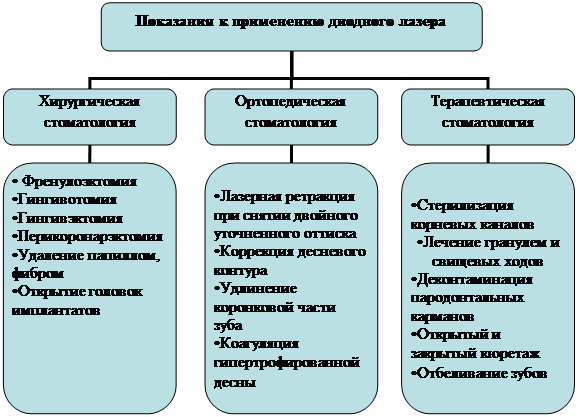
Рис. 1. Показания к применению диодного лазера
Кроме того, было проведено фотодокументирование собственных клинических стоматологических манипуляций, выполненных с применением диодного лазера.
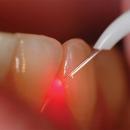
Клиническая ситуация 1. Пациент Ч. обратился с жалобами на самопроизвольные боли в области прорезывающегося зуба 3.8, затрудненное открывание рта. Объективно в полости рта: зуб 3.8 в полуретенированном состоянии, дистальная часть окклюзионной поверхности покрыта отечным и гиперемированным слизисто-надкостничным лоскутом (рис. 2). Пациенту была проведена операция перикоронарэктомия в области полуретенированного зуба 3.8 с использованием лазера в сухом операционном поле с мгновенной коагуляцией (рис. 3).
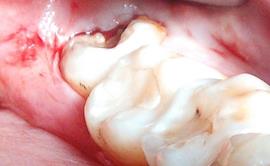
Рис. 2. Исходная клиническая картина в области зуба 3.8.
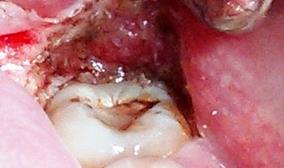
Рис. 3. Состояние ретромолярной области после лазерной операции
Клиническая ситуация 2. На этапе протетического лечения для снятия двойного уточненного оттиска пациентке К. была проведена лазерная ретракция десны в области зубов 2.2. и 2.4. (рис. 4), после чего был зафиксирован адаптационный акриловый мостовидный протез на временный цемент RelyX Temp NE (фирмы 3М ESPE, Германия).
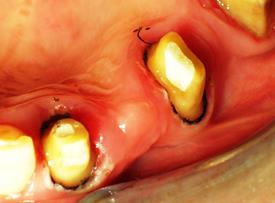
Рис. 4. Состояние маргинальной десны в области зубов 2.2., 2.4. после лазерной ретракции
Клиническая ситуация 3. Пациентка П. обратилась в клинику с жалобами на дефект коронки зуба 4.2. При объективном обследовании установлено наличие дефекта коронки и окклюзионное смещение десневого края в области зуба 4.2. (рис. 5). Для коррекции десневого контура в области зуба 4.2. был использован диодный лазер с последующей реставрацией коронковой части композитным материалом светового отверждения (рис. 6).
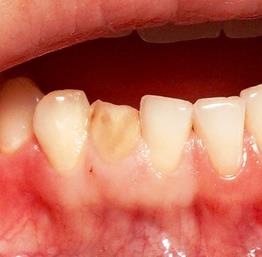
Рис. 5. Исходный уровень прикрепления маргинальной части десны в области зуба 4.2.
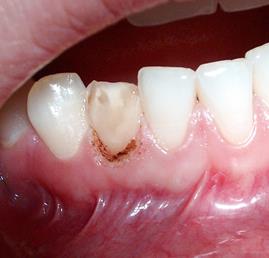
Рис. 6. Новый уровень прикрепления маргинальной части десны в области зуба 4.2.
Выводы. Лазеры комфортны для пациента и имеют ряд преимуществ по сравнению с традиционными методами лечения. Преимущества применения лазеров в стоматологии доказаны практикой и неоспоримы: безопасность, точность и быстрота, отсутствие нежелательных эффектов, ограниченное применение анестетиков – все это позволяет осуществлять щадящее и безболезненное лечение, ускорение сроков лечения, а, следовательно, создает более комфортные условия и для врача, и для пациента.
Показания для применения лазера практически полностью повторяют список заболеваний, с которыми приходиться сталкиваться в своей работе врачу-стоматологу.
При помощи лазерных установок успешно лечится кариес начальной стадии, при этом лазер удаляет только пораженные участки, не затрагивая здоровые ткани зуба (дентин и эмаль).
Целесообразно применять лазер при запечатывании фиссур (естественных бороздок и канавок на жевательной поверхности зуба) и клиновидных дефектов.
Проведение пародонтологических операций в лазерной стоматологии позволяет добиться хороших эстетических результатов и обеспечить полную безболезненность операции. При этом происходит более быстрое оздоровление пародонтальной ткани и укрепление зубов.
Стоматологические лазерные аппараты применяются при удалении фибром без наложения швов, проводится чистая и стерильная процедура биопсии, проводятся бескровные хирургические операции на мягких тканях. Успешно лечатся заболевания слизистой оболочки полости рта: лейкоплакия, гиперкератозы, красный плоский лишай, лечение афтозных язв в полости рта пациента.
При эндодонтическом лечении лазер применяется для дезинфекции корневого канала с эффективностью бактерицидного действия, приближенной к 100%.
В эстетической стоматологии при помощи лазера удается изменить контур десен, форму ткани десен для формирования красивой улыбки, при необходимости легко и быстро удаляются уздечки языка. Наибольшую популярность в последнее время получило эффективное и безболезненное лазерное отбеливание зубов с сохранением стойкого результата на долгое время.
При установке зубного протеза лазер поможет создать очень точный микрозамок для коронки, что позволяет не обтачивать соседние зубы. При установке имплантатов лазерные приборы позволяют идеально определить место установки, произвести минимальный разрез тканей и обеспечить наискорейшее заживление области имплантации.
Новейшие стоматологические установки позволяют проводить не только лечение зубов лазером, но и разнообразные хирургические манипуляции без применения анестезии. Благодаря лазеру заживление разрезов слизистой проходит гораздо быстрее, исключается развитие отеков, воспалений и прочих осложнений, нередко возникающих после проведения стоматологических манипуляций.
Лечение зубов лазером особенно показано пациентам, страдающим повышенной чувствительностью зубов, беременным женщинам, пациентам, страдающим аллергическими реакциями на обезболивающие препараты. Противопоказаний к применению лазера до настоящего времени выявить не удалось. Недостатком лазерного лечения зубов можно считать лишь более высокую, по сравнению с традиционными методами, стоимость.
Таким образом, использование лазера в стоматологии позволяет врачу-стоматологу рекомендовать пациенту более широкий спектр стоматологических манипуляций, отвечающих предъявляемым стандартам, что в конечном итоге направлено на повышение эффективности планируемого лечения.
Рецензенты:
Вейсгейм Л.Д., д.м.н., профессор, заведующая кафедрой стоматологии факультета усовершенствования врачей Волгоградского государственного медицинского университета, г. Волгоград.
Темкин Э.С., д.м.н., профессор, главный врач стоматологической клиники ООО «Премьер», г. Волгоград.
Список литературы
1. Абакарова С.С. Применение хирургических лазеров при лечении больных с доброкачественными новообразованиями мягких тканей рта и хроническими заболеваниями пародонта: автореф. дис. … канд. мед. наук. – М., 2010. – 18 с.
2. Амирханян А.Н., Москвин С.В. Лазерная терапия в стоматологии. – Триада, 2008. – 72 с.
3. Дмитриева Ю.В. Оптимизация подготовки зубов под современные несъемные ортопедические конструкции: автореф. дис. … канд. мед. наук. – Екатеринбург, 2012. – 15 с.
4. Куртакова И.В. Клинико-биохимическое обоснование применения диодного лазера в комплексном лечении заболеваний пародонта: автореф. дис. … канд. мед. наук. – М., 2009. – 18 с.
5. Mummolo S. Aggressive periodontitis: laser Nd:YAG treatment versus conventional surgical therapy / Mummolo S., Marchetti E., Di Martino S. et al. // Eur J Paediatr Dent. - 2008. - Vol. 9, № 2. - P. 88-92.
Статья предоставлена журналом "Современные проблемы науки и образования"
ВНИМАНИЕ! Любое копирование и размещение в сторонних источниках материалов, опубликованных на сайте WWW.STOMPORT.RU, возможно только при указании АКТИВНОЙ ссылки на источник. При копировании этой статьи указывайте:
Применение диодных лазеров в стоматологии
Применение диодных лазеров в стоматологии
 Лазерные технологии давно покинули страницы научно-фантастических романов и стены исследовательских лабораторий, завоевав прочные позиции в различных областях человеческой деятельности, включая медицину. Стоматология, как одна из самых передовых отраслей медицинской науки, включила лазер в свой арсенал, вооружив врачей мощным инструментом борьбы с различными патологиями. Применение лазеров в стоматологии открывает новые возможности, позволяя врачу-стоматологу предложить пациенту широкий спектр минимально инвазивных и фактически безболезненных процедур, отвечающих высочайшим клиническим стандартам оказания стоматологической помощи.
Введение
Слово лазер (laser) является акронимом слов «Light Amplification by Stimulated Emission of Radiation» (усиление света путем вынужденного излучения). Основы теории лазеров были заложены Эйнштейном в 1917 году, но лишь через 50 лет эти принципы были достаточно поняты, и технология смогла быть реализована практически. Первый лазер был сконструирован в 1960 году Майманом и не имел никакого отношения к медицине. В качестве рабочего тела использовался рубин, генерирующий красный луч интенсивного света. За этим в 1961 году последовал другой кристаллический лазер, использовавший неодимовый алюмо-иттриевый гранат (Nd:YAG). И только четыре года спустя его стали применять в своей деятельности хирурги, которые работали со скальпелем. В 1964 году, физики компании Bell Laboratories изготовили лазер с углекислым газом (СО2) в качестве рабочей среды. В тот же год был изобретен другой газовый лазер, впоследствии оказавшийся ценным для стоматологии - аргоновый. В этом же году Голдман предложил использовать лазер в области стоматологии, в частности, для лечения кариеса. Для безопасной работы в полости рта позже стали применяться импульсные лазеры. С накоплением практических знаний был открыт анестезирующий эффект этого аппарата В 1968 году СО2-лазер впервые использовался для проведения хирургии мягких тканей. Вместе с ростом числа длин волн лазеров развивались и показания к применению в общей и челюстно-лицевой хирургии. В середине 1980-х годов отмечено возрождение интереса к использованию лазеров в стоматологии для обработки твердых тканей, таких как эмаль. В 1997 году Управление по контролю за продуктами и лекарствами (США) наконец одобрило для использования на твердых тканях хорошо известный и популярный ныне лазер - эрбиевый (EnYAG). Преимущества лазерного лечения Несмотря на то, что в стоматологии лазеры применяются еще с 60-х годов прошлого века, определенное предубеждение докторов пока еще не полностью преодолено. От них часто можно слышать: «Для чего мне лазер? Я бором сделаю быстрее, качественнее и без малейших проблем. Лишняя головная боль!» Безусловно, любую работу в полости рта можно выполнить на современной стоматологической установке.
Однако применение лазерной техники можно охарактеризовать как более качественное и комфортное, расширяющее спектр возможностей, позволяющее внедрять принципиально новые процедуры.
Остановимся на каждом пункте подробнее.
Качество лечения:
используя лазер, можно четко организовать процесс лечения, спрогнозировав результаты и сроки - это обусловлено техническими характеристиками и принципом работы лазера. Взаимодействие лазерного луча и ткани-мишени дает четко определенный результат. При этом импульсы, равные по энергии, в зависимости от длительности могут производить разные действия на ткань-мишень. В итоге, изменяя время от одного импульса к другому, можно получать при использовании одного и того же уровня энергии самые различные эффекты: чистую аблацию, аблацию и коагуляцию или только коагуляцию без разрушения мягких тканей. Таким образом, грамотно подбирая параметры длительности, величину и частоту следования импульсов можно подобрать индивидуальный режим работы для каждого типа тканей и вида патологии. Это позволяет практически 100% энергии лазерного импульса использовать для выполнения полезной работы, исключив ожоги окружающих тканей. Излучение лазера убивает патологическую микрофлору, а отсутствие прямого контакта инструмента с тканью при проведении хирургического вмешательства исключает возможность инфицирования оперируемых органов (ВИЧ-инфекцией, гепатитом В и т.д.). При использовании лазера ткани обрабатываются только в инфицированной области, т. е. их поверхность более физиологична. В результате лечения мы получаем большую площадь соприкосновения, улучшенное краевое прилегание и значительно возросшую адгезию пломбировочного материала, т.е. более качественное пломбирование.
Комфорт лечения:
первое и, пожалуй, самое главное для пациента - это то, что действие световой энергии настолько кратковременно, что воздействие на нервные окончания минимально. Во время лечения пациент испытывает меньше болевых ощущений, и в ряде случаев можно вообще отказаться от обезболивания. Таким образом, лечение можно выполнить без вибрации и боли. Второе и немаловажное преимущество - звуковое давление, создаваемое при работе лазером, в 20 раз меньше, чем у скоростных турбин. Поэтому никаких пугающих звуков пациент не слышит, что психологически очень важно, особенно для детей - лазер «убирает» из стоматологического кабинета звук работающей бормашины. Также необходимо отметить более короткий этап восстановления, протекающий легче по сравнению с традиционными вмешательствами. В-четвертых, важным является также то. что лазер экономит время! Сокращение времени, затраченного на лечение одного пациента, составляет до 40%.
Расширение возможностей:
лазер предоставляет больше возможностей для лечения кариеса, проведения профилактических «лазерных программ» в детской и взрослой стоматологии. Появляются огромные возможности в хирургии костной и мягкой ткани, где лечение производится при помощи хирургической манипулы (лазерный скальпель), в имплантологии, протезировании, в лечении слизистых, удалении мягкотканных образований и т.д. Разработан также метод обнаружения кариеса с использованием лазера - при этом лазер измеряет флуоресценцию продуктов жизнедеятельности бактерий в расположенных под поверхностью зуба кариозных поражениях. Исследования показали отличную диагностическую чувствительность данного метода по сравнению с традиционным.
Диодный лазер в стоматологии
Несмотря на разнообразие лазеров, применимых в стоматологии, наиболее популярным по ряду причин на сегодняшний день является диодный лазер. История применения диодных лазеров в стоматологии уже довольно продолжительна. Стоматологи Европы, давно взявшие их на вооружение, уже не представляют свою работу без этих устройств. Их отличает широкий спектр показаний и сравнительно невысокая цена. Диодные лазеры очень компактны, их легко применить в клинических условиях. Уровень безопасности диодных лазерных аппаратов очень высок, таким образом, гигиенисты могут использовать их в пародонтологии без риска повредить структуры зуба. Диодные лазерные аппараты надежны за счет использования электронных и оптических компонентов с небольшим количеством подвижных элементов. Лазерное излучение с длиной волны 980 нм обладает выраженным противовоспалительным эффектом, бактериостатическим и бактерицидным действием, стимулирует процессы регенерации. Традиционными областями применения для диодных лазеров являются хирургия, пародонтология, эндодонтия, причем наиболее востребованными являются хирургические манипуляции. Диодные лазеры позволяют выполнять ряд процедур, которые ранее проводились врачами с нежеланием - из-за обильных кровотечений, необходимости наложения швов и других последствий хирургических вмешательств. Это происходит потому, что диодные лазеры излучают когерентный монохроматический свет с длиной волны от 800 до 980 нм. Это излучение поглощается в темной среде так же, как в гемоглобине - это означает, что данные лазеры являются эффективными при разрезании тканей, в которых много сосудов. Еще одним преимуществом применения лазера на мягких тканях является очень маленькая область некроза после контурирования тканей, таким образом, края тканей остаются именно там, где их расположил доктор. Это весьма значимый аспект с эстетической точки зрения. С помощью лазера можно провести контурирование улыбки, подготовить зубы и снять оттиск во время одного посещения. При использовании скальпеля или электрохирургических аппаратов между контурированием тканей и подготовкой должно пройти несколько недель, чтобы разрез зажил, и ткани дали усадку перед окончательным снятием оттиска. Прогнозирование положения края разреза - одна из основных причин, по которой диодные лазеры применяются в эстетической стоматологии для реконтурирования мягких тканей. Весьма популярно использование полупроводникового лазера при проведении френектомии (пластики уздечки), которая обычно не диагностируется, так как многие доктора не любят проводить это лечение в соответствии со стандартными техниками. При обычной френектомии после разрезания уздечки необходимо наложить швы, что может быть неудобно в этой области. В случае лазерной френектомии отсутствует кровотечение, не нужно наложение швов, заживление проходит более комфортно. Отсутствие необходимости наложения швов делает эту процедуру одной из наиболее быстрых и простых в практике стоматолога. Кстати, согласно опросам, проведенным в Германии, стоматологи, предлагающие пациентам диагностику и лечение с помощью лазера, являются более посещаемыми и успешными...
Типы лазеров, применимых в медицине и стоматологии
В основу применения лазеров в стоматологии положен принцип избирательного воздействия на различные ткани. Лазерный свет поглощается определенным структурным элементом, входящим в состав биоткани. Поглощающее вещество носит название хромофор. Им могут являться различные пигменты (меланин), кровь, вода и др. Каждый тип лазера рассчитан на определенный хромофор, его энергия калибруется исходя из поглощающих свойств хромофора, а также с учетом области применения. В медицине лазеры применяют для облучения тканей с профилактическим или лечебным эффектом, стерилизации, для коагуляции и резания мягких тканей (операционные лазеры), а также для высокоскоростного препарирования твердых тканей зубов. Существуют аппараты, совмещающие в себе несколько типов лазеров (например, для воздействия на мягкие и твердые ткани), а также изолированные приборы для выполнения конкретных узкоспециализированных задач (лазеры для отбеливания зубов).
В медицине (в том числе и в стоматологии) нашли применение следующие типы лазеров:
Аргоновый лазер (длина волны 488 нм и 514 нм):
излучение хорошо абсорбируется пигментом в тканях, таких как меланин и гемоглобин. Длина волны 488 нм является такой же, как и в полимеризационных лампах. При этом скорость и степень полимеризации светоотверждаемых материалов лазером намного выше. При использовании аргонового лазера в хирургии достигается превосходный гемостаз.
Nd:YAG-fla3ep (неодимовый, длина волны 1064 нм):
излучение хорошо поглощается в пигментированной ткани и хуже в воде. В прошлом был наиболее распространен в стоматологии. Может работать в импульсном и непрерывном режимах. Доставка излучения осуществляется по гибкому световоду.
He-Ne-лазер (гелий-неоновый, длина волны 610-630 нм):
его излучение хорошо проникает в ткани и имеет фотостимулирующий эффект, вследствие чего находит свое применение в физиотерапии. Эти лазеры - единственные, которые имеются в свободной продаже и могут быть использованы пациентами самостоятельно.
СО2-лазер (углекислотный, длина волны 10600 нм)
имеет хорошее поглощение в воде и среднее в гидроксиапатите. Его использование на твердых тканях потенциально опасно вследствие возможного перегрева эмали и кости. Такой лазер имеет хорошие хирургические свойства, но существует проблема доставки излучения к тканям. В настоящее время СО2-системы постепенно уступают свое место в хирургии другим лазерам.
EnYAG-лазер (эрбиевый, длина волны 2940 и 2780 нм):
его излучение хорошо поглощается водой и гидроксиапатитом. Наиболее переспективный лазер в стоматологии, может использоваться для работы на твердых тканях зуба. Доставка излучения осуществляется по гибкому световоду.
Диодный лазер (полупроводниковый, длина волны 792-1030 нм):
излучение хорошо поглощается в пигментированной ткани, имеет хороший гемостатический эффект, обладает противовоспалительным и стимулирующим репарацию эффектами. Доставка излучения происходит по гибкому кварц-полимерному световоду, что упрощает работу хирурга в труднодоступных участках. Лазерный аппарат имеет компактные габариты и прост в обращении и обслуживании. На данный момент это наиболее доступный лазерный аппарат по соотношению цена/функциональность.
Диодный лазер KaVo GENTLEray 980
На стоматологическом рынке представлено множество производителей, предлагающих лазерное оборудование. Лазерные технологии давно покинули страницы научно-фантастических романов и стены исследовательских лабораторий, завоевав прочные позиции в различных областях человеческой деятельности, включая медицину. Стоматология, как одна из самых передовых отраслей медицинской науки, включила лазер в свой арсенал, вооружив врачей мощным инструментом борьбы с различными патологиями. Применение лазеров в стоматологии открывает новые возможности, позволяя врачу-стоматологу предложить пациенту широкий спектр минимально инвазивных и фактически безболезненных процедур, отвечающих высочайшим клиническим стандартам оказания стоматологической помощи.
Введение
Слово лазер (laser) является акронимом слов «Light Amplification by Stimulated Emission of Radiation» (усиление света путем вынужденного излучения). Основы теории лазеров были заложены Эйнштейном в 1917 году, но лишь через 50 лет эти принципы были достаточно поняты, и технология смогла быть реализована практически. Первый лазер был сконструирован в 1960 году Майманом и не имел никакого отношения к медицине. В качестве рабочего тела использовался рубин, генерирующий красный луч интенсивного света. За этим в 1961 году последовал другой кристаллический лазер, использовавший неодимовый алюмо-иттриевый гранат (Nd:YAG). И только четыре года спустя его стали применять в своей деятельности хирурги, которые работали со скальпелем. В 1964 году, физики компании Bell Laboratories изготовили лазер с углекислым газом (СО2) в качестве рабочей среды. В тот же год был изобретен другой газовый лазер, впоследствии оказавшийся ценным для стоматологии - аргоновый. В этом же году Голдман предложил использовать лазер в области стоматологии, в частности, для лечения кариеса. Для безопасной работы в полости рта позже стали применяться импульсные лазеры. С накоплением практических знаний был открыт анестезирующий эффект этого аппарата В 1968 году СО2-лазер впервые использовался для проведения хирургии мягких тканей. Вместе с ростом числа длин волн лазеров развивались и показания к применению в общей и челюстно-лицевой хирургии. В середине 1980-х годов отмечено возрождение интереса к использованию лазеров в стоматологии для обработки твердых тканей, таких как эмаль. В 1997 году Управление по контролю за продуктами и лекарствами (США) наконец одобрило для использования на твердых тканях хорошо известный и популярный ныне лазер - эрбиевый (EnYAG). Преимущества лазерного лечения Несмотря на то, что в стоматологии лазеры применяются еще с 60-х годов прошлого века, определенное предубеждение докторов пока еще не полностью преодолено. От них часто можно слышать: «Для чего мне лазер? Я бором сделаю быстрее, качественнее и без малейших проблем. Лишняя головная боль!» Безусловно, любую работу в полости рта можно выполнить на современной стоматологической установке.
Однако применение лазерной техники можно охарактеризовать как более качественное и комфортное, расширяющее спектр возможностей, позволяющее внедрять принципиально новые процедуры.
Остановимся на каждом пункте подробнее.
Качество лечения:
используя лазер, можно четко организовать процесс лечения, спрогнозировав результаты и сроки - это обусловлено техническими характеристиками и принципом работы лазера. Взаимодействие лазерного луча и ткани-мишени дает четко определенный результат. При этом импульсы, равные по энергии, в зависимости от длительности могут производить разные действия на ткань-мишень. В итоге, изменяя время от одного импульса к другому, можно получать при использовании одного и того же уровня энергии самые различные эффекты: чистую аблацию, аблацию и коагуляцию или только коагуляцию без разрушения мягких тканей. Таким образом, грамотно подбирая параметры длительности, величину и частоту следования импульсов можно подобрать индивидуальный режим работы для каждого типа тканей и вида патологии. Это позволяет практически 100% энергии лазерного импульса использовать для выполнения полезной работы, исключив ожоги окружающих тканей. Излучение лазера убивает патологическую микрофлору, а отсутствие прямого контакта инструмента с тканью при проведении хирургического вмешательства исключает возможность инфицирования оперируемых органов (ВИЧ-инфекцией, гепатитом В и т.д.). При использовании лазера ткани обрабатываются только в инфицированной области, т. е. их поверхность более физиологична. В результате лечения мы получаем большую площадь соприкосновения, улучшенное краевое прилегание и значительно возросшую адгезию пломбировочного материала, т.е. более качественное пломбирование.
Комфорт лечения:
первое и, пожалуй, самое главное для пациента - это то, что действие световой энергии настолько кратковременно, что воздействие на нервные окончания минимально. Во время лечения пациент испытывает меньше болевых ощущений, и в ряде случаев можно вообще отказаться от обезболивания. Таким образом, лечение можно выполнить без вибрации и боли. Второе и немаловажное преимущество - звуковое давление, создаваемое при работе лазером, в 20 раз меньше, чем у скоростных турбин. Поэтому никаких пугающих звуков пациент не слышит, что психологически очень важно, особенно для детей - лазер «убирает» из стоматологического кабинета звук работающей бормашины. Также необходимо отметить более короткий этап восстановления, протекающий легче по сравнению с традиционными вмешательствами. В-четвертых, важным является также то. что лазер экономит время! Сокращение времени, затраченного на лечение одного пациента, составляет до 40%.
Расширение возможностей:
лазер предоставляет больше возможностей для лечения кариеса, проведения профилактических «лазерных программ» в детской и взрослой стоматологии. Появляются огромные возможности в хирургии костной и мягкой ткани, где лечение производится при помощи хирургической манипулы (лазерный скальпель), в имплантологии, протезировании, в лечении слизистых, удалении мягкотканных образований и т.д. Разработан также метод обнаружения кариеса с использованием лазера - при этом лазер измеряет флуоресценцию продуктов жизнедеятельности бактерий в расположенных под поверхностью зуба кариозных поражениях. Исследования показали отличную диагностическую чувствительность данного метода по сравнению с традиционным.
Диодный лазер в стоматологии
Несмотря на разнообразие лазеров, применимых в стоматологии, наиболее популярным по ряду причин на сегодняшний день является диодный лазер. История применения диодных лазеров в стоматологии уже довольно продолжительна. Стоматологи Европы, давно взявшие их на вооружение, уже не представляют свою работу без этих устройств. Их отличает широкий спектр показаний и сравнительно невысокая цена. Диодные лазеры очень компактны, их легко применить в клинических условиях. Уровень безопасности диодных лазерных аппаратов очень высок, таким образом, гигиенисты могут использовать их в пародонтологии без риска повредить структуры зуба. Диодные лазерные аппараты надежны за счет использования электронных и оптических компонентов с небольшим количеством подвижных элементов. Лазерное излучение с длиной волны 980 нм обладает выраженным противовоспалительным эффектом, бактериостатическим и бактерицидным действием, стимулирует процессы регенерации. Традиционными областями применения для диодных лазеров являются хирургия, пародонтология, эндодонтия, причем наиболее востребованными являются хирургические манипуляции. Диодные лазеры позволяют выполнять ряд процедур, которые ранее проводились врачами с нежеланием - из-за обильных кровотечений, необходимости наложения швов и других последствий хирургических вмешательств. Это происходит потому, что диодные лазеры излучают когерентный монохроматический свет с длиной волны от 800 до 980 нм. Это излучение поглощается в темной среде так же, как в гемоглобине - это означает, что данные лазеры являются эффективными при разрезании тканей, в которых много сосудов. Еще одним преимуществом применения лазера на мягких тканях является очень маленькая область некроза после контурирования тканей, таким образом, края тканей остаются именно там, где их расположил доктор. Это весьма значимый аспект с эстетической точки зрения. С помощью лазера можно провести контурирование улыбки, подготовить зубы и снять оттиск во время одного посещения. При использовании скальпеля или электрохирургических аппаратов между контурированием тканей и подготовкой должно пройти несколько недель, чтобы разрез зажил, и ткани дали усадку перед окончательным снятием оттиска. Прогнозирование положения края разреза - одна из основных причин, по которой диодные лазеры применяются в эстетической стоматологии для реконтурирования мягких тканей. Весьма популярно использование полупроводникового лазера при проведении френектомии (пластики уздечки), которая обычно не диагностируется, так как многие доктора не любят проводить это лечение в соответствии со стандартными техниками. При обычной френектомии после разрезания уздечки необходимо наложить швы, что может быть неудобно в этой области. В случае лазерной френектомии отсутствует кровотечение, не нужно наложение швов, заживление проходит более комфортно. Отсутствие необходимости наложения швов делает эту процедуру одной из наиболее быстрых и простых в практике стоматолога. Кстати, согласно опросам, проведенным в Германии, стоматологи, предлагающие пациентам диагностику и лечение с помощью лазера, являются более посещаемыми и успешными...
Типы лазеров, применимых в медицине и стоматологии
В основу применения лазеров в стоматологии положен принцип избирательного воздействия на различные ткани. Лазерный свет поглощается определенным структурным элементом, входящим в состав биоткани. Поглощающее вещество носит название хромофор. Им могут являться различные пигменты (меланин), кровь, вода и др. Каждый тип лазера рассчитан на определенный хромофор, его энергия калибруется исходя из поглощающих свойств хромофора, а также с учетом области применения. В медицине лазеры применяют для облучения тканей с профилактическим или лечебным эффектом, стерилизации, для коагуляции и резания мягких тканей (операционные лазеры), а также для высокоскоростного препарирования твердых тканей зубов. Существуют аппараты, совмещающие в себе несколько типов лазеров (например, для воздействия на мягкие и твердые ткани), а также изолированные приборы для выполнения конкретных узкоспециализированных задач (лазеры для отбеливания зубов).
В медицине (в том числе и в стоматологии) нашли применение следующие типы лазеров:
Аргоновый лазер (длина волны 488 нм и 514 нм):
излучение хорошо абсорбируется пигментом в тканях, таких как меланин и гемоглобин. Длина волны 488 нм является такой же, как и в полимеризационных лампах. При этом скорость и степень полимеризации светоотверждаемых материалов лазером намного выше. При использовании аргонового лазера в хирургии достигается превосходный гемостаз.
Nd:YAG-fla3ep (неодимовый, длина волны 1064 нм):
излучение хорошо поглощается в пигментированной ткани и хуже в воде. В прошлом был наиболее распространен в стоматологии. Может работать в импульсном и непрерывном режимах. Доставка излучения осуществляется по гибкому световоду.
He-Ne-лазер (гелий-неоновый, длина волны 610-630 нм):
его излучение хорошо проникает в ткани и имеет фотостимулирующий эффект, вследствие чего находит свое применение в физиотерапии. Эти лазеры - единственные, которые имеются в свободной продаже и могут быть использованы пациентами самостоятельно.
СО2-лазер (углекислотный, длина волны 10600 нм)
имеет хорошее поглощение в воде и среднее в гидроксиапатите. Его использование на твердых тканях потенциально опасно вследствие возможного перегрева эмали и кости. Такой лазер имеет хорошие хирургические свойства, но существует проблема доставки излучения к тканям. В настоящее время СО2-системы постепенно уступают свое место в хирургии другим лазерам.
EnYAG-лазер (эрбиевый, длина волны 2940 и 2780 нм):
его излучение хорошо поглощается водой и гидроксиапатитом. Наиболее переспективный лазер в стоматологии, может использоваться для работы на твердых тканях зуба. Доставка излучения осуществляется по гибкому световоду.
Диодный лазер (полупроводниковый, длина волны 792-1030 нм):
излучение хорошо поглощается в пигментированной ткани, имеет хороший гемостатический эффект, обладает противовоспалительным и стимулирующим репарацию эффектами. Доставка излучения происходит по гибкому кварц-полимерному световоду, что упрощает работу хирурга в труднодоступных участках. Лазерный аппарат имеет компактные габариты и прост в обращении и обслуживании. На данный момент это наиболее доступный лазерный аппарат по соотношению цена/функциональность.
Диодный лазер KaVo GENTLEray 980
На стоматологическом рынке представлено множество производителей, предлагающих лазерное оборудование. 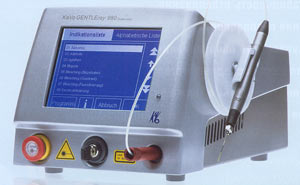 Диодный лазер KaVo GentleRay 980 Компания КаВо Дентал Руссланд представляет наряду с известным универсальным лазером KaVo KEY Laser 3, называемым «клиникой на колесах», диодный лазер KaVo GENTLEray 980. Данная модель представлена в двух модификациях - Classic и Premium. В KaVo GENTLEray 980 используется длина волны 980 нм, при этом лазер может работать как в непрерывном, так и в импульсном режимах. Его номинальная мощность составляет 6-7 Вт (в пике до 13 Вт). В качестве опции возможно использование режима «микропульсирующий свет» на максимальной частоте 20 000Гц.
Области применения данного лазера многочисленны и, пожалуй, традиционны для диодных систем:
Хирургия: френэктомия, высвобождение имплантата, гингивэктомия, удаление грануляционной ткани, лоскутная хирургия. Инфекции слизистой: афты, герпес и т.д. Эндодонтия: пульпотомия, стерилизация каналов. Протезирование: расширение зубо-десневой борозды без ретракционных нитей. Пародонтология: деконтаминация карманов, удаление краевого эпителия, удаление инфицированной ткани, формирование десны.
Рассмотрим клинический пример применения KaVo GENTLEray 980 на практике - в хирургии.
Клинический случай
В данном примере у 43-летнего пациента имелась фибролипома на нижней губе, успешно вылеченная хирургическим путем с помощью диодного лазера. Он обратился в Отделение хирургической стоматологии с жалобами на боль и опухоль слизистой нижней губы в щечной области в течение 8 месяцев. Несмотря на то, что риск возникновения традиционной липомы в области головы и глеи достаточно высок, появление фибролипомы в области ротовой полости, а в особенности, на губе - редкий случай. Для выяснения причин возникновения новообразований необходимо было провести гистологическое исследование. Диодный лазер KaVo GentleRay 980 Компания КаВо Дентал Руссланд представляет наряду с известным универсальным лазером KaVo KEY Laser 3, называемым «клиникой на колесах», диодный лазер KaVo GENTLEray 980. Данная модель представлена в двух модификациях - Classic и Premium. В KaVo GENTLEray 980 используется длина волны 980 нм, при этом лазер может работать как в непрерывном, так и в импульсном режимах. Его номинальная мощность составляет 6-7 Вт (в пике до 13 Вт). В качестве опции возможно использование режима «микропульсирующий свет» на максимальной частоте 20 000Гц.
Области применения данного лазера многочисленны и, пожалуй, традиционны для диодных систем:
Хирургия: френэктомия, высвобождение имплантата, гингивэктомия, удаление грануляционной ткани, лоскутная хирургия. Инфекции слизистой: афты, герпес и т.д. Эндодонтия: пульпотомия, стерилизация каналов. Протезирование: расширение зубо-десневой борозды без ретракционных нитей. Пародонтология: деконтаминация карманов, удаление краевого эпителия, удаление инфицированной ткани, формирование десны.
Рассмотрим клинический пример применения KaVo GENTLEray 980 на практике - в хирургии.
Клинический случай
В данном примере у 43-летнего пациента имелась фибролипома на нижней губе, успешно вылеченная хирургическим путем с помощью диодного лазера. Он обратился в Отделение хирургической стоматологии с жалобами на боль и опухоль слизистой нижней губы в щечной области в течение 8 месяцев. Несмотря на то, что риск возникновения традиционной липомы в области головы и глеи достаточно высок, появление фибролипомы в области ротовой полости, а в особенности, на губе - редкий случай. Для выяснения причин возникновения новообразований необходимо было провести гистологическое исследование. 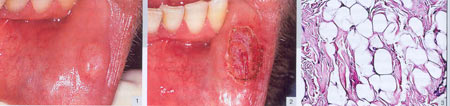 фибролипома до и после лечения В результате клинических исследований было выявлено, что новообразование хорошо отделено от окружающих тканей и покрыто неповрежденной слизистой оболочкой (рис. 1 - фибролипома до лечения). С целью постановки диагноза данное образование было удалено хирургическим путем под местной анестезией при использовании диодного лазера со световодом 300 нм и мощностью 2,5 Ватт. Сшивание кромок не было необходимым, так как кровотечения не было замечено ни во время хирургической манипуляции, ни после нее (рис. 2 - фибролипома спустя 10 дней после вмешательства). Гистологические исследования взятой на анализ ткани показали наличие зрелых невакуолизированных жировых клеток, окруженных плотными коллагеновыми волокнами (рис. 3-гистология). Морфологических и структурных изменении тканей из-за термического воздействия диодного лазера замечено не было. Послеоперационный курс лечения проходил спокойно, с видимым уменьшением хирургического рубца спустя 10 дней и без признаков рецидива в течение последующих 10 месяцев. Итог:в описанном случае хирургическая операция по удалению фибролипомы нижней губы прошла без кровоизлияний, с минимальным повреждением тканей, что допускает последующее консервативное лечение. Также отмечается быстрое восстановление пациента. Возможность избежать заметных швов после иссечения также является несомненно положительным фактором с точки зрения эстетики. Вывод:хирургическое лечение доброкачественных новообразований слизистой ротовой полости с помощью диодного лазера является альтернативой традиционной хирургии. Эффективность данного метода была подтверждена результатами проведенного удаления фибролипомы губы.
Наша стоматологическая клиника находится в Москве. фибролипома до и после лечения В результате клинических исследований было выявлено, что новообразование хорошо отделено от окружающих тканей и покрыто неповрежденной слизистой оболочкой (рис. 1 - фибролипома до лечения). С целью постановки диагноза данное образование было удалено хирургическим путем под местной анестезией при использовании диодного лазера со световодом 300 нм и мощностью 2,5 Ватт. Сшивание кромок не было необходимым, так как кровотечения не было замечено ни во время хирургической манипуляции, ни после нее (рис. 2 - фибролипома спустя 10 дней после вмешательства). Гистологические исследования взятой на анализ ткани показали наличие зрелых невакуолизированных жировых клеток, окруженных плотными коллагеновыми волокнами (рис. 3-гистология). Морфологических и структурных изменении тканей из-за термического воздействия диодного лазера замечено не было. Послеоперационный курс лечения проходил спокойно, с видимым уменьшением хирургического рубца спустя 10 дней и без признаков рецидива в течение последующих 10 месяцев. Итог:в описанном случае хирургическая операция по удалению фибролипомы нижней губы прошла без кровоизлияний, с минимальным повреждением тканей, что допускает последующее консервативное лечение. Также отмечается быстрое восстановление пациента. Возможность избежать заметных швов после иссечения также является несомненно положительным фактором с точки зрения эстетики. Вывод:хирургическое лечение доброкачественных новообразований слизистой ротовой полости с помощью диодного лазера является альтернативой традиционной хирургии. Эффективность данного метода была подтверждена результатами проведенного удаления фибролипомы губы.
Наша стоматологическая клиника находится в Москве.
|
Лазер и его действие на живые ткани
Введение
В настоящее время в большинстве стран мира наблюдается интенсивное внедрение лазерного излучения в биологических исследованиях и в практической медицине. Уникальные свойства лазерного луча открыли широкие возможности его применения в различных областях: хирургии, терапии и диагностике. Клинические наблюдения показали эффективность лазера ультрафиолетового, видимого и инфракрасного спектров для местного применения на патологический очаг и для воздействия на весь организм.
В Украине лазеры применяются в биологии и медицине уже более 30 лет. Исторически сложилось так, что приоритет в раскрытии механизмов и в биологическом применении находится в странах бывшего СССР. За последние 15 лет механизмы действия во многом раскрыты и уточнены. Воздействие низкоинтенсивных лазеров приводит к быстрому стиханию острых воспалительных явлений, стимулирует репаративные (восстановительные) процессы, улучшает микроциркуляцию тканей, нормализует общий иммунитет, повышает резистентность (устойчивость) организма. В настоящее время доказано, что низкоинтенсивное лазерное излучение обладает выраженным терапевтическим действием.
Лазер или оптический квантовый генератор - это техническое устройство, испускающее свет в узком спектральном диапазоне в виде направленного сфокусированного, высококогерентного монохроматического, поляризованного пучка электромагнитных волн. В зависимости от характера взаимодействия лазерного света с биологическими тканями различают три вида фотобиологических эффектов:
1) Фотодеструктивное воздействие, при котором тепловой, гидродинамический, фотохимический эффекты света вызывают деструкцию тканей. Этот вид лазерного взаимодействия использует в лазерной хирургии.
2) Фотофизическое и фотохимическое воздействие, при котором поглощенный биотканями свет возбуждает в них атомы и молекулы, вызывает фотохимические и фотофизические реакции. На этом виде взаимодействия основывается применение лазерного излучения как терапевтического.
3) Невозмущающее воздействие, когда биосубстанция не меняет своих свойств, в процессе взаимодействия со светом. Это такие эффекты, как рассеивание, отражение и проникновение. Этот вид используют для диагностики (например - лазерная спектроскопия). Фотобиологические эффекты зависят от параметров лазерного излучения: длины волны, интенсивности потока световой энергии, времени воздействия на биоткани.
В лазеротерапии применяются световые потоки низкой интенсивности, не более 100 мВт/см кв., что сопоставимо с интенсивностью излучения Солнца на поверхности Земли в ясный день. Поэтому такой вид лазерного воздействия называют низкоинтенсивным лазерным излучением (НИЛИ), в англоязычной литературе Low Level Laser Therapy (LLLT). Одной из важных характеристик лазерного излучения является его спектральная характеристика или длина волны. Как уже говорилось, фотобиологической активностью обладает свет в ультрафиолетовой, видимой и инфракрасной областях спектра.
Фотобиологические процессы достаточно разнообразны и специфичны. Их насчитывается в настоящее время несколько десятков. В основе их лежат фотофизические и фотохимические реакции, возникающие в организме при воздействии света.
Фотофизические реакции обусловлены преимущественно нагреванием объекта до различной степени (в пределах 0.1- 0.3 С) и распространением тепла в биотканях. Разница температуры более выражена не биологических мембранах. что ведет к оттоку ионов Na+ и K+, раскрытию белковых каналов и увеличению транспорта молекул и ионов.
Фотохимические реакции обусловлены возбуждением электронов в атомах, поглощающего свет вещества. На молекулярном уровне это выражается в виде фотоионизации вещества, его восстановления или фотоокисления, фотодиссоциации молекул, в их перестройке - фотоизомеризации. Уже первые исследования показали, что лазерная радиация избирательно поглощается содержащимися в клетках пигментными веществами. Пигмент меланин поглощает свет наиболее активно в фиолетовой области, порфирин и его производные - красный, так оксигемоглобин поглощает в диапазоне 542 и 546 nm, восстановленный гемоглобин в диапазоне 556 nm, а фермент каталаза - 628 nm. Учитывая ключевую роль каталазы во многих звеньях энергообразования, можно понять широкий лечебный диапазон гелий - неонового лазера (ГНЛ) и его универсальное нормализующее воздействие на биологические процессы в организме.
Поглощение лазерной энергии происходит и различными молекулярными образованиями не имеющими специфических пигментов и фотобиологических мишеней. Вода поглощает видимый свет и красную часть спектра. Это меняет у мембран структурную организацию водного слоя и изменяет функцию термолабильных каналов мембран. В биологических структурах организма существуют собственные электромагнитные поля и свободные заряды, которые перераспределяются под влиянием фотонов излучения ГНЛ, что ведет к прямой “энергетической подкачке” облучаемого организма.
Первичные химические реакции сопровождаются появлением свободных радикалов, в небольшом количестве, которые в свою очередь запускают процессы окисления биосубстратов, имеющих цепной характер. Этот момент позволяет понять переключающий (тригеррный) механизм многократного усиления первичного эффекта НИЛИ. Таким образом, в основе механизма воздействия на ткани, маломощных лазеров в видимой и инфракрасной областях лежат процессы, происходящие на клеточном и молекулярном уровнях. Низкоинтенсивное лазерное излучение стимулирует метаболическую активность клетки. Стимуляция биосинтетических процессов может быть одним из важных моментов, определяющих действие низкоинтенсивного излучения лазера на важнейшие функции клеток и тканей, процессы жизнедеятельности и регене<