Реферат
на тему
Патология обмена желчных пигментов. Нормальные и патологические типы гемоглобина. Пути обезвреживания билирубина в печени. Гормоны гипоталамуса и гипофиза. Механизмы действия глюкагона, инсулина и нарушение гормональной функции поджелудочной железы. Кортикостероидные гормоны.
Выполнила: Сулейманова К.Д
Группа: В-ФОБ-07-16
Приняла: Мамбеткулова К.К
Шымкент, 2019г
План:
Введение
Основная часть:
Патология обмена желчных пигментов. Нормальные и патологические типы гемоглобина. Пути обезвреживания билирубина в печени. Гормоны гипоталамуса и гипофиза. Механизмы действия глюкагона, инсулина и нарушение гормональной функции поджелудочной железы. Кортикостероидные гормоны.
Заключение
Использованная литература
К желчным пигментам относят билирубин и продукты его преобразования — уробилин и стеркобилин. Промежуточные продукты преобразования билирубина — уробилиноген и стеркобилиноген к желчным пигментам не относятся, т. к. не имеют окраски.
Билирубин придает темно-бурую окраску желчи, в составе которой он выводится из организма. Желчные пигменты образуются главным образом в процессе распада гемоглобина эритроцитов (70-80%), в меньшей степени — миоглобина.
Средняя продолжительность жизни эритроцитов составляет примерно 120 дней, после чего они разрушаются, освобождая гемоглобина, который подвергается дальнейшему распаду.
Распад гемоглобина происходит в основном в клетках системы мононуклеарных фагоцитов (СМФ), в частности — в купферовских клетках печени, селезенки. Гемоглобин превращается в желчные пигменты практически везде, где имеет место выход крови из кровяного русла. Например, если кровоизлияние происходит в кожу, то образуется гематома (синяк). Его окраска изменяется в соответствии с этапами превращения гемоглобина в билирубин. Красный — зеленый — желтый — красно-коричневый.
Этапы распада гемоглобина:
Разрыв одного метинового мостика протопорфиринового кольца и переход железа (II) в железо (III). При этом образуется вердоглобин зеленого цвета.
От молекулы вердоглобина отщепляется атом железа и белок глобин. Образуется неокрашенное соединение биливердин.
Биливердин восстанавливается, присоединяя атомы водорода по месту разрыва двойной связи у атома углерода и азота 3его пирольного кольца. Образуется билирубин красно-коричневого цвета. Он нерастворим в воде и токсичен для организма.
Билирубин, который образуется в клетках СМФ на периферии, связывается с белком плазмы крови альбумином и током крови доставляется в печень для дальнейших преобразований. Поэтому снижение уровня альбумина в крови ведет к нарушению доставки билирубина в печень и накоплению его в тканях и крови. Связь билирубина с альбумином не снижает его токсичность, а лишь обеспечивает транспорт билирубина. Такая форма билирубина называется свободным билирубином, неконъюгированным или непрямым билирубином.
Эта фракция билирубина не вступает в непосредственное взаимодействие с диазореактивом. Реакция происходит только после обработки свободного билирубина агентом (спиртом, кофеином), который переводит его в растворимое соединение.
Поступая в печень свободный билирубин избирательно поглощается гепатоцитами из крови, теряет связь с альбумином и взаимодействует с глюкуроновой кислотой с образованием билирубинглюкуронида.
Билирубинглюкуронид называется связанным билирубином, конъюгированным или прямым билирубином.
В такой форме билирубин постоянно удаляется из организма. Перевод нерастворимого билирубина в растворимое состояние способствует выведению билирубина в составе желчи в кишечник.
В кишечнике билирубинглюкурониды под влиянием микрофлоры кишечника (бета-глюкуронидаза) расщепляются на свободный билирубин и глюкуроновую кислоту. Билирубин под влиянием ферментных систем микрофлоры превращается в мезобилирубин и уробилиноген. Уробилиноген из тонкой кишки поступает через систему воротной вены в печень, где полностью расщепляется. Этот процесс нарушается при повреждениях печеночной паренхимы и нерасщепившийся уробилиноген поступает в кровь, а оттуда через почки в мочу.
Мезобилирубин в толстой кишке превращается в стеркобилиноген, часть его в отделе толстой кишки всасывается по системе геморроидальных вен в общий круг кровообращения, током крови приносится к почкам и выводится с мочой.
При доступе кислорода воздуха и света стеркобилиноген превращается в стеркобилин — пигмент, придающий моче соломенно-желтый цвет. Уробилиноген (уробилин) появляется в моче при повреждениях гепатоцитов.
Основная часть стеркобилиногена удаляется из организма в составе кала. Окисляясь, стеркобилиноген превращается в стеркобилин, который окрашивает кал.
В гипоталамусе выделяется ряд гормонов, вызывающих выделение тропных гормонов передней доли и задней долей гипофиза. Под действием этих так называемых рилизинг-факторов гипоталамуса происходит высвобождение гормонов из гипофиза:
1) АКТГ (адренокортикотропного гормона);
2) ФСГ (фолликулостимулирующего гормона);
3) ЛГ (лютеинизирующего гормона);
4) ТГ (тиреотропного гормона);
5) пролактина;
6) СТГ - гормона роста (соматотропного);
7) меланоцитостимулирующего гормона.
Под влиянием гипоталамуса происходит также выделение из задней доли гипофиза следующих гормонов:
1) АДГ - антидиуретического гормона (вазопрессин);
2) окситоцина.
Аденогипофиз расположен в так называемом турецком седле.
Все гормоны гипофиза были выделены и очищены, а часть из них синтезирована.
Пролактин и СТГ представляют собой белки с высоким молекулярным весом, состоящие из 190 аминокислот.
АКТГ и МСГ - полипептиды, обладающие определенным сходством строения. АКТГ образован цепочкой из 39 аминокислот.
ТТГ - тиреотропный гормон стимулирует рост и созревание клеток щитовидной железы, запускает синтез и высвобождение гормонов из этой железы.
ФСГ стимулирует рост и развитие фолликулов яичников и в последующем выход из них эстрогенов, а также рост яичек и сперматогенез.
Лютеинизирующий гормон (ЛГ) вызывает периодический выход яйцеклетки из яичника (овуляцию), а также развитие после этого желтого тела, секретирующего прогестерон.
Соматотропный гормон (СТГ, гормон роста) способствует росту и развитию костей и других тканей в раннем возрасте.
МСГ стимулирует отложение меланина в коже.
Пролактин поддерживает существование желтого тела, поддерживает лактацию.
При удалении или повреждении гипофиза или гипоталамуса выход гормонов снижается или полностью подавляется и содержание их в крови резко падает., Поджелудочная железа — вторая по величине железа пищеварительной системы, ее масса 60-100 г, длина 15-22 см.
Эндокринная активность поджелудочной железы осуществляется островками Лангерганса, которые состоят из разного типа клеток. Примерно 60% островкового аппарата поджелудочной железы составляют β-клетки. Они продуцируют гормон инсулин, который влияет на все виды обмена веществ, но прежде всего снижает уровень глюкозы в плазме крови.
Таблица. Гормоны поджелудочной железы

Инсулин (полипептид) — это первый белок, полученный синтетически вне организма в 1921 г. Бейлисом и Банти.
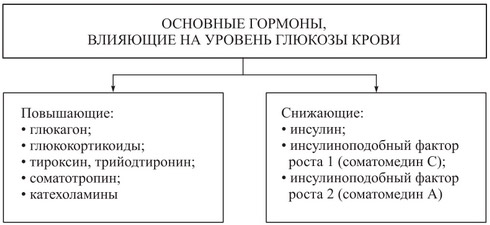
Рис. Основные гормоны, влияющие на уровень глюкозы крови
Второй гормон поджелудочной железы глюкагон — выделяется а-клетками островков (примерно 20%). Глюкагон по химической природе полипептид, а по физиологическому воздействию антагонист инсулина. Глюкагон усиливает распад гликогена в печени и повышает уровень глюкозы в плазме крови. Глюкагон способствует мобилизации жира из жировых депо. Подобно глюкагону действует ряд гормонов: СТГ, глюкокортиконды, адреналин, тироксин.
Таблица. Основные эффекты инсулина и глюкагона
| Вид обмена | Инсулин | Глюкагон |
| Углеводный | Повышает проницаемость клеточных мембран для глюкозы и ее утилизацию (гликолиз) Стимулирует синтез гликогена Угнетает глюконеогенез Снижает уровень глюкозы крови | Стимулирует гликогенолиз и глюконеогенез Оказывает контринсулярное действие Повышает уровень глюкозы крови |
| Белковый | Стимулирует анаболизм | Стимулирует катаболизм |
| Жировой | Угнетает липолиз Уменьшается количество кетоновых тел в крови | Стимулирует липолиз Повышается количество кетоновых тел в крови |
Третий гормон поджелудочной железы - соматостатин выделяется 5-клетками (примерно 1-2%). Соматостатин подавляет освобождение глюкагона и всасывание глюкозы в кишечнике.
Гипер- и гипофункция поджелудочной железы
При гипофункции поджелудочной железы возникает сахарный диабет. Он характеризуется целым рядом симптомов, возникновение которых связано с увеличением сахара в крови - гипергликемией. Повышенное содержание глюкозы в крови, а следовательно, и в клубочковом фильтрате приводит к тому, что эпителий почечных канальцев не реабсорбирует глюкозу полностью, поэтому она выделяется с мочой (глюкозурия). Возникает потеря сахара с мочой — сахарное мочеиспускание.
Ослабление окисления глюкозы приводит к нарушению обмена жиров. Образуются продукты неполного окисления жиров — кетоновые тела, что приводит к сдвигу крови в кислую сторону — ацидозу. Накопление кетоновых тел и ацидоз могут вызвать тяжелое, угрожающее смертью состояние - диабетическую кому, которая протекает с потерей сознания, нарушением дыхания и кровообращения.
Гиперфункция поджелудочной железы — очень редкое заболевание. Избыточное содержание инсулина в крови вызывает резкое снижение сахара в ней - гипогликемию, что может привести к потере сознания - гипогликемическая кома. Это объясняется тем, что ЦНС очень чувствительна к недостатку глюкозы. Введение глюкозы снимает все эти явления.
Регуляция функции поджелудочной железы. Выработка инсулина регулируется механизмом отрицательной обратной связи в зависимости от концентрации глюкозы в плазме крови. Повышенное содержание глюкозы в крови способствует увеличению выработки инсулина; в условиях гипогликемии образование инсулина, наоборот, тормозится. Продукция инсулина может возрастать при стимуляции блуждающего нерва.