МАЛЯРИЯ
Малярия - протозойная антропонозная болезнь с преимущественно трансмиссивной передачей возбудителей через укус комаров рода Anopheles, характеризуется специфическим поражением эритроцитов и протекает с развитием лихорадочных пароксизмов, анемии, увеличением селезенки и печени, частым возникновением рецидивов заболевания. Наиболее распространена малярия в странах с жарким и влажным климатом.
Этиология и эпидемиология
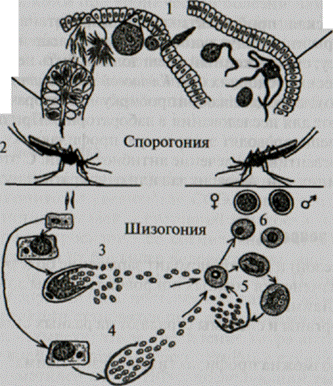
Возбудители малярии человека 4 вида плазмодиев (род Plasmodium): Р.falciparum, Р.vivas, P. ovale и P.malariae. Развитие паразитов (жизненный цикл) проходит в организме двух хозяев со сменой половой и бесполой фаз: половая фаза (спорогония) осуществляется в организме окончательного хозяина - самки комаров рода Anopheles, бесполая фаза (шизогония) - в организме промежуточного хозяина - человека (рис. 12).
Продолжительность спорогонии в большой степени зависит от температуры воздуха (оптимальная температура 25 *С). При температуре ниже 16 (в организме комара паразиты не развиваются.
Рис. 12. Основные фазы жизненного цикла возбудителей малярии:
1- стадии полового развития с образованием спорозоитов, концентрирующихся в слюнных железах самки комара Anopheles
2- инокуляция спорозоитов;
3 - стадии бесполого развития в гепатоцитах с образованием тканевых мерозоитов;
4 – медленное развитие в гепатоцитах «гипнозоитов» Р.vivas, P. ovale
5 - стадии бесполого развития в эритроцитах;
6 - образование мнкро-(мужских) и макро- (женских) гаметоцитов
После проникновения спорозоитов в организм человека (при укусе комара) паразиты последовательно развиваются вначале в гепатоцитах (тканевая, или преэритроцитарная шизогония), а затем — в эритроцитах (эритроцитарная шизогония).
Тканевая шизогония Р.falciparum продолжается 6 суток, Р.vivas-8 суток, P. ovale — 9 суток,P.malariae— 15 суток и завершается образованием мерозоитов. Некоторые фенотипы Р. vivas и Р.ovale завершают развитие в гепатоцитах спустя несколько месяцев после заражения, обусловливая возникновение отдаленных проявлений болезни. Сформировавшиеся в процессе тканевой шизогонии мерозоиты способны к дальнейшему развитию лишь в эритроцитах.
В эритроцитах плазмодии размножаются в течение 48 часов(Р.falciparum, Р.vivas, P. ovale) или 72 часов (P.malariae) с образованием эритроцитарных мерозоитов, которые после разрушения пораженного эритроцита проникают в здоровые эритроциты, обеспечивая циклическое течение эритроцитарной шизогонии. Часть плазмодиев в эритроцитах трансформируется в незрелые мужские и женские половые стадии (микро- и макрогаметоциты), которые созревают в желудке самки комара и после оплодотворения дают начало спорогонии. Гаметоциты Р.vivas, P. ovale и P.malariae циркулируют в крови несколько дней, а гаметоциты Р.falciparum сохраняются в крови до 2 месяцев, создавая заразительность пациентов после их клинического выздоровления.
Малярия - антропонозная инвазия. Источником возбудителей является человек: больной или паразитоноситель.
В естественных условиях возбудители передаются чаще всего трансмиссивным путем в процессе кровососания самками комаров, в слюнных железах которых паразиты сохраняются в течение 2 месяцев после завершения спорогонии. Нередко одна самка комара может быть заражена плазмодиями разных видов, что может приводить к возникновению у человека смешанной формы болезни (малярия-mixt).
Естественная передача малярийных плазмодиев может осуществляться вертикальным путем от больной малярией беременной - трансплацентарно (преимущественно при falciparum-малярии) или в процессе родов при любом виде малярийной инвазии. В этих случаях происходит заражение плода (или ребенка) бесполыми эритроцитарными стадиями паразитов с развитием врожденной малярии.
Наряду с естественными путями существуют искусственные пути передачи малярийных паразитов: при переливании крови от доноров-паразитоносителей или при парентеральных манипуляциях инструментами, загрязненными кровью малярийных больныхили паразитоносителей (например, шприцами у внутривенных потребителей наркотиков).
Восприимчивость к малярии высокая. В эндемичных районах основной группой высокого риска заражения служат дети первых лет жизни.
Под влиянием комплекса климатических, ландшафтных, биологических и социальных факторов на различных территориях, в основном с субтропическим и тропическим климатом, сформировались эндемичные очаги с постоянным уровнем пораженности населения.
В настоящее время эндемическое распространение малярии отмечается в 109 странах и территориях, где ежегодно регистрируется около 250 млн случаев заболевания. Вследствие интенсификации международных контактов все большее значение приобретает за-воз малярии в свободные от инвазии регионы, что может сопровождаться формированием новых очагов болезни.
Патогенез
Возникновение клинических проявлений малярии обусловлено паразитированием бесполых эритроцитарных стадий плазмодиев. Разрушение эритроцитов в процессе цикла эритроцитарной шизогонии обеспечивает повторяющийся выход в-кровь плазмодиев, их метаболитов и продуктов распада эритроцитов. Это определяет развитие анемии, пароксизмальной лихорадки и других симптомов интоксикации. Усиленный гемолиз и активизация иммунной системы приводят к увеличению размеров селезенки и печени, нарушению их функции.
Наиболее выраженные повреждения микрососудистого русла и развитие синдрома полиорганной недостаточности возникают при инфекции Р.falciparum.
В результате инвазии формируется противомалярийный иммунитет, который обычно является нестерильным, нестойким и не предупреждает повторного заражения. Лишь после неоднократных повторных заражений и заболеваний малярией формируется стерильный и более напряженный иммунитет.
Клиническая картина
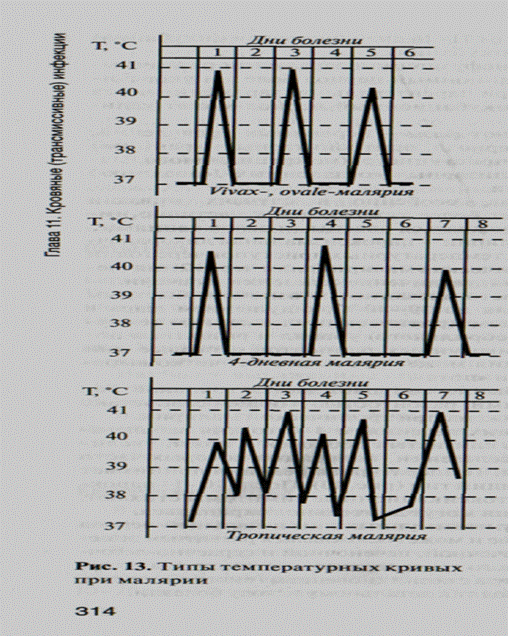
В соответствии с видом возбудителя различают falciparum- (тропическую), malariae- (четырехдневную), vivas- (трехдневную) и ovale -малярию.
В случаях трансмиссивного заражения инкубационный период болезни составляет при тропической малярии 8—14 дней, при четырехдневной малярии - 21-42 дня, при трехдневной малярии - от 10-20 дней (короткая инкубация) до 8-14 месяцев (длительная инкубация), при ovalе-малярии - от 11-16 дней (короткая инкубация) до 6-14 месяце (длительная инкубация).
При вертикальном или трансфузионном заражении различными видами пл;13Модиев инкубационный период болезни укорачивается до нескольких дней, а при парентеральном заражении через загрязненные инструменты инкубационный период может удлиняться до нескольких недель.
В течении малярии выделяют фазы - первичных проявлений, короткого межприступного периода, эритроцитарных («ранних») рецидивов, длительного межприступного (межрецидивного, ла-тентного) периода, экзоэритроцитарных («отдаленных», «поздних») рецидивов и реконвалесценции.
У неиммунных пациентов, особенно в случаях инвазии Р.falciparum, малярия протекает более тяжело, чем у частично иммунных людей, и может сопровождаться опасными осложнениями.
Характерные симптомы малярии - пароксизмальная лихорадочная реакция с возникновением температурных приступов через один день (трехдневная, ovale -, тропическая малярия) или через 2 дня (четырехдневная малярия), анемия, увеличение селезенки и печени.
Начало болезни острое, часто внезапное, с ознобом, быстрым повышением температуры тела до 39-40 °С, ощущением жара в течение нескольких часов, затем критическим снижением температуры до нормального (субфебрильного) уровня и развитием повышенной потливости. У
неиммунных пациентов в первые дни болезни температурная реакция может протекать без четко выраженных фаз «озноба», «жара» и «пота». Лихорадочная реакция обычно сопровождается головной болью, нередко рвотой, миалгиями, разбитостью и общей слабостью. Интоксикаций Наиболее выражена при тропической малярии.
У пациентов не получавших лечения, с 4-7-го дня заболевания появляется желтушность слизистых оболочек и кожи, увеличиваются размеры печени и селезенки, пальпация которых часто болезненна, налетает анемия. Температурная реакция принимает характерный интермиттирующий тип (рис. 13). После 10—14 пароксизмов лихорадка угасает, интоксикационные симптомы стихают, однако анемия и гепатомегалия могут длительно сохраняться.
При тропической малярии у неиммунных лиц начальный период часто протекает в тяжелой форме и может осложняться развитием энцефалопатии вплоть до комы, почечной, печеночной и сердечно-легочной недостаточности, массивного геморрагического синдрома и острого внутрисосудистого гемолиза с возникновением гемоглобинурии. Эти осложнения нередко приводят к летальному исходу болезни.
Спустя 2 недели - 2 месяца у больных, которым не проводилась противомалярийная терапия, возникают эритроцитарные («ранние») рецидивы, характеризующиеся пароксизмальной лихорадкой с четко выраженными фазами «озноба», «жара» и «пота», ранним выявлением анемии, сплено- и гепатомегалии.
Рецидивы болезни могут продолжаться несколько месяцев, после чего при тропической малярии наступает реконвалесценция, нередко с остаточными явлениями в виде анемии и фиброза печени и селезенки.
У больных четырехдневной малярией рецидивы болезни могут возникать на протяжении 5-10 и более лет и осложняться развитием прогрессирующей почечной недостаточности вследствие нефротического синдрома.
При трехдневной ovale -малярии через 6—18 месяцев после окончания периода эритроцитарных рецидивов часто возникают экзоэритроцитарн ые(«поздние») рецидивы, протекающие с интермиттирующей, иногда с неправильной приступообразной лихорадкой, рано выявляемыми анемией, сплено- и гепатомегалией.
Рецидивы болезни нередко протекают с менее выраженным интоксикационным синдромом, при этом у многих больных наблюдаются выраженная анемия, спленомегалия с явлениями гиперспленизма, может происходить разрыв селезенки с опасным для жизни внутренним кровотечением.
У частично иммунных к малярии лиц, обычно жителей эндемичных очагов, клиническая картина фазы первичных проявлений и рецидивов менее выражена.
Прогноз болезни в большинстве случаев благоприятный, однако у неиммунных лиц тропическая малярия склонна к злокачественному течению с полиорганной недостаточностью и летальным исходом.
Лабораторная диагностика
Основным методом диагностики малярии является микроскопия окрашенных по Романовскому-Гимзе толстой капли и мазка крови, взятых независимо от температуры тела больного в момент обследования. В случаях отрицательного результата исследования первых препаратов крови через 8-12 часов следует произвести повторное паразитологическое обследование.
В ходе паразитологического исследования оценивают вид плазмодиев, стадии их эритроцитарного развития и интенсивность парапиемии.
После подтверждения диагноза паразитологическое исследование крови проводят ежедневно на фоне противомалярийной терапии до получения 5 отрицательных результатов.
Разработаны методы серологической диагностики малярии с использованием ИФА и ПЦР, методы экспресс-диагностики тропической малярии.
В клиническом анализе крови больных малярией обычно выявляют уменьшение числа эритроцитов и концентрации гемоглобина, анизо- и пойкилоцитоз, увеличение содержания ретикулоцитов, тенденцию к тромбоцитопении и лейкопении с относительным лимфо- и моноцитозом; часто увеличена СОЭ.
При биохимическом исследовании крови у больных тяжелыми формами болезни обнаруживают гипербилирубинемию, повышение активности аминотрансфераз, увеличение содержания креатинина и мочевины, признаки ДВС крови, нарушение обмена электролитов и сдвиги кислотно-основного состояния.
В общем анализе мочи обычно выявляют преходящую альбуминурию, цилиндрурию, иногда кратковременную гематурию.
Лечение и уход за больными
Противомалярийная терапия направлена на купирование малярийных пароксизмов и профилактику рецидивов болезни.
Купирующая терапия должна начинаться с момента выявления больного и осуществляется с помощью гематошизонтоцидных химиопрепаратов, уничтожающих эритроцитарные бесполые стадии плазмодиев.
При трехдневной, оVаIе- и четырехдневной малярии купирование лихорадочных приступов у взрослых достигается пероральным назначением хлорохина (Делагил). Таблетки хлорохина запивают большим количеством воды. Изредка больным с тяжелым течением хлорохин вводят парентерально (внутримышечно или внутривенно).
По завершении купирующей терапии больным трехдневной и ovale -малярией для предупреждения рецидивов болезни назначают гистошизонтоцидный препарат - примахин в таблетках в течение 14 дней. Необходимо четко соблюдать режим регулярного приема препарата вместе с пищей трижды в денье 8-часовыми интервалами, в противном случае его лечебный эффект может оказаться недостаточным, и у больного возникнут рецидивы болезни.
Лечение больных тропической малярией представляет большие трудности в связи с широко распространенной резистентностью возбудителя к основным противомалярийным средствам.
Для терапии неосложненных форм тропической малярии наиболее эффективны производные артемизинина (Артезунат, Артеметер и др.) или комбинированные препараты на его основе (Коартем и др.), которые используют в сочетании с мефлохином, пириметамином с сульфадоксином (Фансидар) и другими противомалярийными препаратами.
При тяжелых и осложненных формах тропической малярии средством выбора считается хинин, который обычно применяют в виде внутривенных капельных инфузий препарата, разведенного в 250 мл изотонического раствора глюкозы или натрия хлорида. Введение разовой дозы осуществляется в течение 1—1,5 часов. При достижении клинического эффекта препарат может быть назначен перорально. Курс лечения хинином составляет 7-10 дней. Лечебный эффект может быть усилен при совместном приеме доксициклина. Эффективны препараты артемизинина для парентерального введения (Артеметер и др.).
Наряду с этиотропной терапией больным малярией проводят патогенетическое лечение, объем которого зависит от формы тяжести болезни и наличия осложнений.
Большое значение в успешном лечении малярии имеет правильный уход за больными: пациентам необходимо обеспечить достаточный питьевой режим и регулярное питание, целесообразно применение охлаждающих компрессов в период гиперпирексии, а в период повышенного потоотделения следует регулярно менять белье и выполнять туалет полости рта и кожи. У больных должна быть мерная посуда для сбора мочи. Важную роль в благоприятном исходе болезни имеет рациональный температурный режим помещений. Необходимо постоянно наблюдать за поведением больных тропической малярией, чтобы своевременно выявить признаки энцефалопатии.
Профилактика
Мероприятия по профилактике малярии направлены на борьбу с комарами и предупреждение их нападения на человека, излечение инвазированных людей, предотвращение заражения.
Для индивидуальной защиты от заражения малярией в эндемичном очаге применяют репелленты, противомоскитные сетки, а также проводят химиопрофилактику инфекции.
Препараты для химиопрофилактики выбирают с учетом лекарственной чувствительности плазмодиев, распространенных в данном регионе. ВОЗ рекомендует в африканском, юго-восточноазиатском и американском регионах применять препараты артемизинина, малярон, мефлохин в сочетании с доксициклином. В регионах с преобладанием Р.vivas может быть использован хлорохин. Препараты принимают в установленном режиме за 1 неделю до посещения неблагополучного региона, в течение всего периода пребывания в нем и на протяжении 4-8 недель (малярон - одну неделю) после выезда из очага. Для предупреждения парентеральной передачи плазмодиев необходимо строго соблюдать правила профилактики гемоконтактного заражения при работе с малярийными и лихорадящими больными.
В настоящее время разработаны и проходят испытания различные варианты противомалярийных вакцин.
КЛЕЩЕВОЙ ЭНЦЕФАЛИТ
Клещевой энцефалит (синоним: клещевой энцефаломиелит) -природно-очаговая вирусная инфекция с преимущественно трансмиссивным механизмом заражения при нападении иксодовых клещей, характеризуется воспалительным поражением головного, спинного мозга и мягких мозговых оболочек. Протекает обычно с лихорадочной реакцией и симптомами менингита, энцефалита, миелита или их сочетаний.
Эпидемиология
Клещевой энцефалит—природно-очаговое заболевание. Естественный резервуар вирусов и источник возбудителей - иксодовые клещи и их прокормители - дикие и домашние млекопитающие и птицы. У клещей вирус передается трансовариально и трансфазово (яйцо—нимфа—имаго), что обеспечивает многолетнее сохранение возбудителя в очаге существования популяции клещей.
Основной механизм заражения - трансмиссивный, реализуемый в случаях присасывания инфицированных клещей. Возможно заражение вследствие раздавливания клеща при удалении его из места присасывания. Известен алиментарный путь инфицирования через молоко коз, возможно, и коров, употребляемое без предварительной термической обработки — пастеризации или кипячения.
Восприимчивость к инфекции всеобщая. Контингентами вы-сокого риска заражения являются работники лесных и звероводческих хозяйств, участники геодезических и геологических экспедиций, охотники, животноводы, туристы, собиратели дикорастущих ягод и грибов, садоводы.
Основные очаги инфекции расположены в зоне тайги и лиственных лесов. В восточных (таежных) очагах преобладают тяжелые, паралитические формы болезни. В западных (европейских) очагах часто наблюдаются доброкачественные, непаралитические формы инфекции, нередко возникающие в результате «молочного» пути заражения.
Заболеваемость имеет сезонный характер, обусловленный численностью и активностью клещей (с мая по октябрь).
Этиология и патогенез
Возбудитель- РНК-содержащий арбовирус комплекса клещевого энцефалита рода Flavivirus, паразитирует на многих видах диких позвоночных животных и у иксодовых клещей. Вирус чувствителен к нагреванию, разрушаемся при воздействии прямых солнечных лучей и хлорсодержаших дезинфицирующих средств. Культивируется на куриных эмбрионах, лабораторных животных и клеточных средах.
Входные ворота вируса - кожа (при трансмиссивном заражении) или слизистая оболочка пищеварительного тракта (при заражении через сырое козье молоко), откуда возбудитель через кровь попадает в ЦНС. Вирус вызывает поражение нейронов серого вещества головного мозга и передних рогов спинного мозга, преимущественно в области шейного утолщения, воспалительную реакцию глии и серозное воспаление мягких мозговых оболочек (рис. 10).
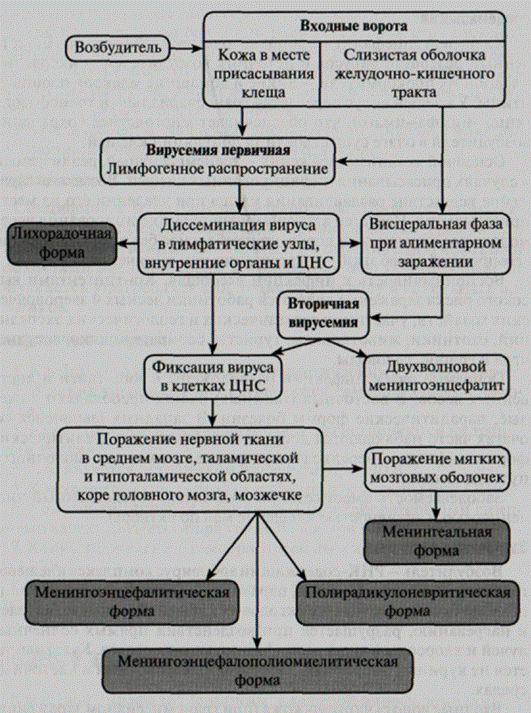
Развиваются синдромы интоксикации, очагового или диффузного энцефалита, менингита, миелита с вялыми параличами мышц преимущественно верхней части туловища и конечностей, а также признаки радикулоневрита.
У реконвалесцентов обычно формируется стойкий иммунитет, однако в ряде случаев наблюдается длительная персистенция ви-руса с развитием неуклонно прогрессирующих (прогредиентных) форм заболевания.
Клиническая картина
Инкубационный период составляет 3—21 день (в среднем 7—14 дней). Инфекция протекает бессимптомно, только с сероконверсией (у большинства инфицированных лиц), или манифестно. При манифестном течении различают лихорадочную, менингеальную, энцефалитическую, менингоэнцефалитическую, менингоэние-фалополиомиелитическую, полирадикулоневритическую формы болезни.
Начало заболевания обычно острое с быстрым повышением температуры тела до 39-41 °С, нарастающей общей слабостью, сильной головной болью. Нередко появляется рвота, нарушается сон. Характерные симптомы — гиперемия и одутловатость лица, шеи и верхней части груди, инъекция сосудов конъюнктивы.
При лихорадочной форме болезни через 3-5 дней температура начинает снижаться, интоксикационные проявления постепенно угасают и наступает выздоровление.
При менингеалъной форме с 3—5-го дня болезни головная боль заметно усиливается, появляются повторная рвота, светобоязь и гиперестезия. При обследовании определяют характерные менингеальные симптомы - ригидность мышц затылка, симптомы Кернига, Брудзинского и др. При лабораторном исследовании спинномозговой жидкости выявляют признаки серозного воспаления мозговых оболочек. Менингеальный и интоксикационный синдромы могут сохраняться 1—3 недели, затем наступает медленное выздоровление.
Энцефалитинеская форма развивается в виде очагового или диф-фузного поражения головного мозга. В первом случае на фоне выраженных симптомов интоксикации возникают очаговые не-врологические симптомы -- парез лицевого, глазодвигательного, языкоглоточного, диафрагма л ьного и других нервов в зависимости от локализации очага поражения. Более тяжелой является форма диффузного энцефалита, обычно менингоэнцефалита. В этих случаях с первых дней болезни отмечаются сильная головная боль и рвота, беспокойство больных. С 3-4-го дня болезни может развиваться бред, резкая заторможенность или, наоборот, психомоторное возбуждение, клонические и тонические судороги. Как правило, выявляются положительные менингеальные симптомы.
В последующем могут развиться кома, нарушение дыхания и гемодинамики.
При менингоэнцефалополиомиелитической форме болезни к вышеописанным симптомам присоединяются вялые параличи мышц шеи, плечевого пояса, верхних конечностей, межреберных мышц, диафрагмы, что может привести к вентиляционной ОДН, пневмонии, возникновению пролежней. В дальнейшем развивается атрофия пораженных групп мышц с последующей стойкой инвалидизацией больных.
Полирадикулоневритинеская форма характеризуется развитием парестезии, невралгий и парезов различных групп скелетных мышц и диафрагмы, нарушением функции тазовых органов с сохранением поражений в течение длительного периода времени.
В случаях заражения через молоко коз или коров развивается так называемая двухволновая молочная лихорадка. При этом варианте инфекции через 1—2 недели после окончания первой лихорадочной волны длительностью 3—7 дней происходит новый подъем температуры тела, нарастают симптомы интоксикации, появляются неврологические расстройства с преобладанием менингеального синдрома. Поражение головного и спинного мозга при этом варианте болезни наблюдается редко.
Прогрессирующие (прогредиентные) формы клещевого энцефалита характеризуются длительной персистенцией вируса в ЦНС, что обусловливает возникновение и продолжительное сохранение гиперкинезов, судорожных приступов и других проявлений.