ВОПРОСЫдля КОНТРОЛЬНОЙ
Частная бактериология
Блок 1
Кишечные инфекции
1. Возбудители пищевых токсикоинфекций, классификация. Патогенез пищевых токсикоинфекций. Принципы лабораторной диагностики. Профилактика.
Ответ:
Пищевые токсикоинфекции - это обширная группа ОКИ (более 20), развивающихся после употребления в пищу продуктов, инфицированных патогенными или УПМ. Их важно отличать от пищевых интоксикаций, которые обусловлены исключительно токсинами м/о.
Пищевые токсикоинфекции имеют характер групповых заболеваний и отличаются коротким инкубационным периодом, острым непродолжительным течением и отсутствием контагиозных случаев заболеваний, т.к. заражающие дозы их возбудителей велики.
Для пищевых токсикоинфекций существует только один способ передачи – через пищу. При заражении на первый план выступают симптомы интоксикации.
Пищевые токсикоинфекции могут вызывать представители как минимум пяти семейств бактерий:
1) Enterobactericeae (роды Esherichia, Salmonella, Shigella, Proteus и др.)
2) Vibrionaceae (V. parahaemolyticus)
3) Pseudomonadaceae
4) Streptococcaceae
5) Bacillaceae (роды Bacillus (B. Cereus), Clostridium (C. Perrfringens, Botulinum).
Патогенез: Особенностью ПТИ является способность возбудителей выделять экзо- и эндотоксины не только в организме человека, но и в пищевых продуктах, чем и объясняется короткий инкубационный период. Все пищевые токсикоинфекции возникают, когда в пищевом продукте происходит размножение бактерий в большом количестве, отравление наступает в результате накопления в пищевом продукте большого количества живых бактерий, образуемых ими токсинов, а также токсаминов, которые возникают за счёт катаболизма размножающихся возбудителей. Проникнув в большом количестве в кишечник, бактерии затем попадают в кровь, разрушаются, а освободившийся в большом количестве эндотоксин вызывает острый токсикоз, который может усугубляться действием токсаминов.
Основной метод диагностики: бактериологический. Применяется с учетом биологии возможного возбудителя (Грамм +/- палочки, стрептококки, бациллы, клостридии). Материал для исследования: испражнения, рвотные массы, промывные воды желудка, кровь, продукты, послужившие причиной отравления. Обращают внимание на обнаружение большого количества возбудителя (10^5 – 10^6 клеток/мл), таких же бактерий в выделениях кишечника и желудка, в т.ч. нескольких человек при групповом отравлении.
Подтверждением диагноза является обнаружение через 1-2 недели после перенесённого заболевания антител к возбудителю.
При бактериологической диагностике используют количественный метод, т.е. готовят разведения материала и засевают по 0,1 мл на чашки с дифференциально-диагностическими средами:
- Плоскирева, Эндо – на энтеробактерии;
- ЖСА с полимиксином – на B. Cereus;
- МПА с фурагином – на псевдомонады;
- щелочной агар – на вибрионы.
Наличие в материале соответствующих возбудителей, независимо от их количества, подтверждает заболевание или носительство.
Профилактика:
(направлена на исключения причин и условий возникновения ПТИ)
1) Исключение попадания м/о в пищу (информационно-образовательная работа с населением, контроль транспортировки, обработки и реализации пищевой продукции, контроль соблюдения правил личной гигиены лицами, контактирующими с пищевыми продуктами и тд)
2) Создание оптимальных условий хранения, транспортировки пищевых продуктов
3) Обеспечение надлежащей термической обработки с соблюдением режима тепловой обработки и времени обработки с учетом вида продукта.
2. Пищевые токсикозы (интоксикация). Биологическая характеристика возбудителей. Патогенез. Лабораторная диагностика. Профилактика.
Ответ:
Пищевые интоксикации (токсикозы) – отравления, обусловленные исключительно токсинами м/о. Они могут возникать и в тех случаях, когда живые возбудители в пищевом продукте, подвергнутом термической обработке, отсутствуют. К пищевым токсикозам относятся ботулизм и стафилококковый токсикоз.
Ботулизм: возбудитель – Cl. Botulinum.
Может находиться в двух формах: вегетативной и споровой. Вегетативная форма: крупные Грамм+ палочки с закруглёнными концами. В неблагоприятных условиях образует споры, которые располагаются терминально или субтерминально, придавая клетке вид теннисной ракетки (спора превышает размер клетки). Кора споры состоит из пептидогликана. Клостридия не образует капсулы, благодаря перитрихиально расположенным жгутикам обладает подвижностью.
Является строгим анаэробом, оптимум температур 28-35 градусов, рН 7,3 – 7,6. Для выращивания применяется среда Китта-Тароцци, а также плотные питательные среды (печеночный агар, железо-сульфитный агар, глюкозо-кровяной агар Цейсслера).
Споры Cl.botulinum широко представлены в окружающей среде (почва, вода, содержится в кишечнике животных, рыб, птиц, человека), обладают высокой устойчивостью к низким и высоким температурам, высушиванию, действию химических факторов. Выдерживают кипячение в течение 5-6 часов.
Прорастание спор задерживают высокие концентрации соли (более 8%), сахара (более 55%) и кислая среда (рН ниже 4,5), что необходимо учитывать при консервировании.
Вегетативные формы Cl.botulinum характеризуются слабой устойчивостью: при кипячении погибают через 5-10 минут, при низкой температуре – выживают, но не размножаются и не продуцируют токсин. Для образования токсина необходимы анаэробные условия.
Ботулотоксин относится к нейротоксинам. Поступая с пищей в ЖКТ,
всасывается через кишечную стенку в кровь и лимфу. Механизм действия
состоит из ингибиции Са-зависимого рецептора, освобождения
ацетилхолина и блокады передачи импульсов через нервно-мышечные
синапсы. Токсин в основном поражает бульбарные центры головного
мозга.
Инкубационный период - в среднем 12-24 часа, но может быть от нескольких часов до 2 дней.
Заражение происходит при употреблении в пищу герметично упакованных консервов домашнего приготовления, копченая, соленая и вяленая в домашних условиях рыба, свиное сало, консервы заводского производства (реже).
Стафилококковый токсикоз: Патогенными свойствами обладают определенные штаммы Staphylococcus aureus - энтеротоксигенные плазмокоагулирующие штаммы. При попадании в продукт они выделяют энтеротоксины (экзотоксины). Известно 6 типов серологически различных энтеротоксинов А, В, С, D, E, H.
Максимальное накопление токсина в продукте происходит при температуре 28-37°С. Токсин устойчив к кислотам, щелочам, низкой (замораживание), высокой температуре (выдерживает кипячение в течение 2-2,5 часов), автоклавированию.
Стафилококки - грамположительные, правильной геометрической формы шаровидные клетки, располагающиеся обычно в виде гроздьев, каталазопозитивны, восстанавливают нитраты в нитриты, активно гидролизуют жиры и белки, сбраживают в анаэробных условиях глюкозу.
Обычно растут в присутствии 15% NaCl и при температуре 45 градусов. Не имеют жгутиков, не образуют спор,
Главный резервуар - кожные покровы человека и животных и их слизистые оболочки, сообщающиеся с внешней средой.
Факультативные анаэробы, кроме S. saccharolyticus. Не требовательны к питательным средам, хорошо растут на простых питательных средах, оптимум температур 25-37 градусов, оптимум рН 6,2 - 8,4. Колонии круглые, с ровными краями выпуклые, непрозрачные, окрашены в цвет образуемого пигмента. Рост в жидкой культуре сопровождается равномерным помутнением, со временем выпадает рыхлый осадок.
При росте на обычных средах не образуют капсул, однако при посеве уколом в полужидкий агар с плазмой или сывороткой большинство штаммов золотистого стафилококка образуют капсулу. Бескапсульные штаммы растут в виде компактных колоний, капсульные образуют диффузные колонии.
Обладают высокой биохимической активностью: расщепляют углеводы с выделением кислоты без газа. Выделяют большое количество ферментов, во многом определяющих их патогенность (главный - плазмокоагулаза, защищает от фагоцитоза).
Стафилококки погибают при кипячении в течение 5-10 минут, при холодильной температуре – выживают, но не размножаются и не продуцируют токсин. Рост стафилококков задерживает высокие концентрации соли (более 12%), сахара (более 60%) и кислая среда (рН ниже 4,5).
Энтеротоксин накапливается в продуктах через 3-12 часов. Органолептика продукта при этом не изменяется.
Инкубационный период короткий от 1 до 6 часов (чаще 2-4 часа).
Клинически – гастроэнтерическая симптоматика: тошнота, многократная рвота, резкие схваткообразные боли в подложечной области, реже в области живота, диарея. Температура чаще нормальная, редко – повышенная.
В тяжелых случаях выражены явления интоксикации - адинамия, состояние прострации, мышечные судороги, падение АД вплоть до коллапса, нитевидный пульс, акроцианоз.
Дезинтоксикационные меры быстро приводят к улучшению состояния больных.
Длительность заболевания в среднем 1-2 дня.
Лабораторная диагностика:
Для диагностики пищевых токсикозов используют методы обнаружения в материалах от больных (рвотных массах, промывных водах) и в пищевых продуктах экзотоксинов микробов. При ботулизме с этой целью применяют биологическую пробу нейтрализации на белых мышах с антисыворотками к ботулотоксинам различных типов. При стафилококковом токсикозе используют РПГА с эритроцитами, обработанными содержащими экзотоксин материалами и типовыми стафилококковыми антисыворотками.
Кроме того, выполняется бактериологический посев с целью обнаружения в материале больного соответствующего возбудителя (аналогично с диагностикой пищевых токсикоинфекций).
Профилактика аналогична с пищевыми токсикоинфекциями.
3. Классификация заболеваний, вызываемых эшерихиями. Принципы лабораторной диагностики.
Ответ:
Эшерихиозы - острая антропонозная кишечная инфекция, вызываемая диареегенными Escherichia coli, протекающая с клинической картиной острого гастроэнтерита или энтероколита, в части случаев с выраженной интоксикацией и обезвоживанием.
Род Esherichia включает не менее 7 видов. Особое внимание уделяется виду E. Coli и его вариантам, вызывающим патологию человека.
Все заболевания поделены на 2 основные группы:
1) Внекишечные:
- менингеальные (meningitis e. coli)
- септициальные (septicemia e. coli)
- уропатогенные (uropathogenetic e. coli).
2) Возбудители ОКЗ:
- энтеротоксигенные (ЕТЕС) (возможно холероподобное течение болезни),
- энтероинвазивные (ЕIEC) (инкубационный период 1-3 дня и развитие ОКИ, напоминающего шигеллёз),
- энтеропатогенные (ЕРЕС) (развитие заболевания, напоминающего сальмонеллез),
- энтерогеморрагические (ЕНЕС) (зачастую осложняется гемолитикоуремическим синдромом),
- энтероадгезивные (ЕАЕС).
Могут наблюдаться различные формы заболевания: гастроэнтеритическая, энтероколитическая, гастроэнтероколитическая, генерализованная (коли-сепсис, менингиты, пиелонефриты, холециститы).
Лабораторная диагностика:
Основана на выделении чистой культуры возбудителя и его идентификации, а также на тестировании токсинов с помощью ПЦР.
Возбудителя эшерихиозов идентифицируют с помощью набора поливалентных сывороток и набора адсорбированных сывороток, содержащих антитела только к определённым антигенам.
Для идентификации энтероинвазивной E. coli можно использовать кератоконъюгированную пробу.
При необходимости у возбудителей определяют чувствительность к антибиотикам.
4. Биологические свойства эшерихий. Антигенное строение, классификация.
Ответ:
E. coli – это мелкие (длиной 2 - 3 мкм., шириной 0,5 - 0,7 мкм.) грамотрицательные палочки с закруглёнными концами. Ультраструктура сходна с другими грамотрицательными бактериями. В мазках они располагаются беспорядочно, не образуют спор, перетрихи (жгутики отходят по периметру бактерии). Кишечные палочки подвижны. Некоторые штаммы имеют микрокапсулу, пили. Кишечная палочка не образует спор.
Это факультативный анаэроб, хорошо растет в обычных питательных средах – колонии на агаре круглые, выпуклые, полупрозрачные. Растут на бульоне в виде диффузного помутнения. Температурный оптимум для роста – 37 градусов, растет в диапазоне от 10 до 45 градусов, оптимум рН 7,3-7,5.
На всех дифференциально-диагностических средах колонии E. Coli, разлагающей лактозу, окрашены в цвет индикатора (среда Эндо – темно-малиновое с металлическим блеском).
Кишечная палочка продуцирует многочисленные сахаролитические ферменты, быстро ферментирует глюкозу и другие углеводы, чаще всего с кислото- и газообразобразованием. Почти все биотипы кишечной палочки постоянно ферментируют манитол, арабинозу, мальтозу с образованием кислоты; свыше 90% штаммов - лактозу, сорбит; непостоянно - сахарозу, раффинозу, рамнозу, ксилозу, дульцит, салицин; как правило, не ферментируют адонит и инозит. E.coli не утилизирует цитрат аммония, малонат натрия, не растёт на среде с цианистым калием, не редуцирует нитраты и нитриты, не расщепляет мочевину, не разжижает желатину, большинство штаммов образует индол и не выделяет H2S.
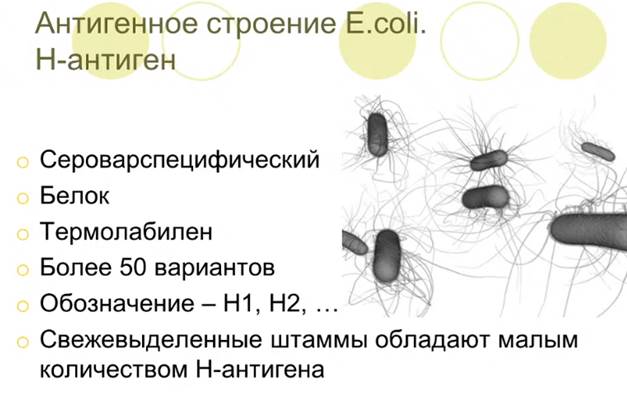
Антигенное строение:
У E. coli обнаружен 171 вариант О-антигенов (соматические), 57 вариантов Н-антигенов (жгутиковые) и 90 вариантов поверхностных (капсульных) К-антигенов. В действительности существует 164 группы по О-АГ и 55 серовариантов по Н-АГ.
Специфичность О-антигенов кишечной палочки обычно определяется в реакции агглютинации с О- или ОВ-агглютинирующими сыворотками на предметном стекле, реже другими методами.
Кишечные палочки обозначаются по антигенным формулам: на первом месте ставится номер О-антигена, на втором - К-антигена, на третьем - Н-антигена. Тип К-антигена указывается в скобках. Например, К(В) или К(L). Номера О-, К- и Н-антигенов разделяются двоеточиями. По антигенным формулам устанавливается принадлежность исследованного штамма к определённой серологической группе.


Классификация:
Род Esherichia включает не менее 7 видов. Особое внимание уделяется виду E. Coli и его вариантам, вызывающим патологию человека.
Все заболевания поделены на 2 основные группы:
1) Внекишечные:
- менингеальные (meningitis e. coli)
- септициальные (septicemia e. coli)
- уропатогенные (uropathogenetic e. coli)
- нейропатогенные (NMEC)
- некротоксигенные (NTEC)
- адгезивно-инвазивные (AIEC).
2) Возбудители ОКЗ:
- энтеротоксигенные (ЕТЕС) (возможно холероподобное течение болезни),
- энтероинвазивные (ЕIEC) (инкубационный период 1-3 дня и развитие ОКИ, напоминающего шигеллёз),
- энтеропатогенные (ЕРЕС) (развитие заболевания, напоминающего сальмонеллез),
- энтерогеморрагические (ЕНЕС) (зачастую осложняется гемолитикоуремическим синдромом),
- энтероагрегативные (EAEC)
- диффузноагрегативные (DAEC).
5. Холера. Классификация холерных вибрионов. Основные биологические свойства.
Ответ:
Холера – болезнь, для которой типичен острый тяжелый обезвоживающий понос с испражнениями в виде рисового отвара, являющийся следствием заражения Vibrio cholerae.
Холерный вибрион классифицируется по соматическому антигену О. Выделяют более 139 серотипов холерного вибриона. Холеру вызывает только серотип О1 и его мутант – серотип О139. Все остальные относятся к группе «non vibrio cholerae O1», или неагглютинирующиеся вибрионы (не агглютинируются сывороткой О1, но агглютинируются своими специфическими сыворотками). Могут вызывать другие патологии, в т.ч. кишечные инфекции, но холеру не вызывают никогда.
Холерный вибрион относится к группе О1. Он имеет общий А-антиген и 2 типоспецифических антигена – В и С, по которым различают 3 серотипа холерного вибриона: Огава (АВ), Инаба (АС), Гикошима (АВС). На стадии диссоциации холерный вибрион имеет OR-антиген. В связи с этим для идентификации холерного вибриона используют О-сыворотку, OR-сыворотку и типоспецифические сыворотки Инаба и Огава.
Холерный вибрион группы О139 имеет полисахаридную капсулу и не агглютинируется никакими другими сыворотками. Все остальные морфологические и биологические свойства, в т.ч. способность вызывать холеру (экзотоксин-холероген) сходны с вибрионом О1.
Холерные вибрионы – Грам- неспорообразующие полиморфные или слегка изогнутые палочки разнообразного размера с одним полярно расположенным жгутиком (монотрих). Хорошо растут на щелочный питательных средах рН 7,6 – 8,6. Оптимальная температруа 35-38 градусов. На МПБ и ПВ – нежная пленка на поверхности и помутнение среды. В полужидком агаре – равномерный рост во все стороны от укола. На МПА – типичная S-форма (гладкие, плоские, прозрачны, влажные с ровным краем колонии). Могут встречаться шероховатые R-формы и мукоидного типа, представляющие собой измененные формы холерного вибриона.
Ферментируют до кислоты глюкозу, сахарозу, маннозу, не разлагают арабинозу. Разжижают желатину (положительная реакция Фогеса-Проскауэра), не умеют уреазы.
Факторы патогенности:
- подвижность
- хемотаксис
- ф-ры адгезии и колонизации (муциназа, растворимая гемагглютинин/протеаза, нейрамидиназа)
- холерный токсин – холероген
- дермонейротические и геморрагические ф-ры
- эндотоксин (вызывает общую интоксикацию орга-ма).
В хромосоме холерного вибриона имеется 2 островка патогенности, представленные геномами умеренных конвертирующих фагов. Касеты генов данных профагов и определяют патогенность вибриона.
6. Холера. Патогенез, клинические проявления. Лабораторная диагностика.
Ответ:
Патогенез:
Инкубационный период – от нескольких часов до 6 суток, чаще всего 2-3 дня. Попав в просвет тонкого кишечника, холерный вибрион при помощи подвижности и хемотаксиса продвигается к эпителиальным клеткам, минуют слизистый барьер благодаря ферментам и прикрепляются к ним, начиная активно размножаться. При этом выделяется большое количество экзотоксина, приводящего к гиперсекреции жидкости, катионов и анионов из энтероцитов, что приводит к холерной диарее, обезвоживанию и обессоливанию.
Варианты течения:
1) Бурное, тяжелое обезвоживающее диарейное заболевание, приводящее к смерти больного через несколько часов;
2) Менее тяжелое течение, или понос без обезвоживания;
3) Бессимптомное течение заболевания (вибриононосительство).
Лабораторная диагностика:
Основным и решающим методом является бактериологичекий.
Материалом для исследования служат испражнения и рвотные массы; на вибрионосительство исследуют испражнения; у лиц, умерших от холеры, берут лигированный отрезок тонкой кишки и желчный пузырь; из объектов внешней среды чаще всего исследуют воду открытых водоёмов и сточные воды (характерен водный путь передачи).
Главные условия бактериологического исследования:
- как можно быстрее произвести посев материала, т.к. холерный вибрион сохраняется в испражнениях короткий срок;
- посуда, в которую берут материал, не должна обеззараживаться химическими веществами и не должна содержать их следы, т.к. холерный вибрион к ним очень чувствителен;
- исключить возможность загрязнения и заражения окружающих.
Посев выполняется одновременно на 2 среды: ПВ, щелочной МПА или какую-либо избирательную среду (лучше TCBS). Подозрительные колонии пересевают для получения чистой культуры, которую идентифицируют по морфологическим, культуральным, биохимическим свойствам, подвижности и окончательно типируют с помощью диагностических агглютинирующих сывороток О-, OR-, Инаба и Огава и фагов (ХДВ). Для быстрого обнаружения холерного вибриона в испражнениях и в объектах внешней среды используют РПГА с антительным диагностикумом. Некультивируемые формы выявляют ПЦР.
При определении холерных вибрионов не О1-группы, их типируют при помощи соответствующих сывороток.
Серологическая диагностика холеры имеет вспомогательный характер. С этой целью может быть использована реакция агглютинации, но лучше – определение титра вибриоцидных АТ и антитоксинов (АТ к холерогену определяют иммуноферментным или иммунофлуоресцентным методами).
7. Сальмонеллы. Биологическая характеристика. Антигенное строение. Классификация.
Ответ:
Сальмонеллы являются основными возбудителями пищевых токсикоинфекций, а также инвазивных диарей – сальмонеллёзов.
Это короткие Грам- палочки с закруглёнными концами, в большинстве случаев подвижные (перитрихи), на поверхности имеются пили, спор и капсул не имеют, образуют при ферментации углеводов кислоту и газ, имеют лизин- и орнитиндекарбоксилазу, не имеют фенилаланиндезаминазу. Растут на голодном агаре с цитратом, не ферментируют лактозу, не образуют индол, образуют сероводород, не имеют уреазы и не расщепляют желатин.
Сальмонеллы являются факультативными анаэробами. Он хорошо растут в аэробных условиях на простых питательных средах при температуре от 4°С до 45°С и рН 4,1-9,0. Оптимальная температура для роста сальмонелл равна 37 градусам.
На МПА сальмонеллы образуют серо-белые слегка выпуклые колонии R- и S-формы с голубоватым оттенком диаметром 2-4 мм.
Дифференциально-диагностическими плотными питательными средами для сальмонелл являются среды Эндо, Плоскирева, Левина, висмут-сульфитный агар.
В частности, на среде Эндо сальмонеллы формируют серо-белые (бесцветные) или розоватые лактозоотрицательные колонии.
На среде Плоскирева сальмонеллы также образуют серо-белые (бесцветные) мутноватые лактозонегативные колонии.
На среде Левина вырастают слегка голубоватые или серо-белые колонии.
На висмут-сульфитном агаре сальмонеллы образуют черные колонии с ртутным блеском, окруженные черным ободком прокрашенной среды (возбудитель брюшного тифа) или колонии темно-зеленого цвета (паратифозные бактерии). Этот признак является характерным для сальмонелл.
На жидких средах сальмонеллы вызывают диффузное помутнение.
Антигенное строение:
У сальмонеллы имеются О-, Н- и К- антигены. Обнаружено 65 различных О-АГ. По О-АГ сальмонеллы разделены на 50 серологических групп. Специфичность О-АГ определяется полисахаридом ЛПС. Различия в связях и композициях сахаров лежат в основе серологической классификации.
У сальмонелл различают два типа Н-антигенов: 1 фаза и 2 фаза. Обнаружено более 80 вариантов Н-антигенов 1 фазы. По Н-АГ серогруппы подразделяются на серотипы. Н-АГ 2 фазы имеют в составе общие компоненты. Обнаружено 9 Н-АГ 2 фазы.
К-АГ представлены различными вариантами.
Для серологической классификации сальмонелл применяют диагностические адсорбированные моно- и поливалентные О- и Н-сыворотки, содержащие агглютинины к О- и Н-антигенам.
Более частый возбудитель сальмонеллёзов – S. Typhimurium.
Классификация:
Род Salmonella включает единственный вид S. Enterica с семью основными подвидами: S. Choleraesuis, S. Salamae, S. Arizonae, S. Diarizonae, S. Houtenae, S. Bongori, S. Indica.
8. Брюшной тиф. Сальмонеллезы. Патогенез. Диагностика.
Ответ:
Сальмонеллез: Это острая зооантропонозная кишечная инфекция, вызываемая грамотрицательными бактериями рода Salmonella и передающаяся в подавляющем большинстве случаев с помощью инфицированных пищевых продуктов. Характерна выраженность трех клинических синдромов: поражения ЖКТ, интоксикации и обезвоживания. Чаще всего (около 99% случаев) наблюдается гастроинтестинальная форма заболевания, реже (около 1%) - генерализованная, протекающая по тифоподобному или септическому вариантам. В настоящее время описано более 2300 сероваров сальмонелл, объединенных в группы, исходя из наличия определенных О- и Н-антигенов. Наиболее часто встречаются сальмонеллы групп В, С1, С2, D1. Сальмонеллез регистрируется в виде как спорадических случаев, так и вспышек. Механизм передачи возбудителя - фекально-оральный, реализуемый пищевым (ведущий), контактно-бытовым и водным (редко) путем. Возможен и так называемый госпитальный сальмонеллез, когда источниками инфекции являются больной человек или носитель. Чаще всего имеет место при иммунодефицитных состояниях, наблюдаемых у онкологических, гематологических больных и больных ВИЧ-инфекцией. По своему клиническому течению эта форма может быть активной и протекать как генерализованная инфекция, но чаще - характеризуется чисто локальными изменениями.
Инкубационный период при сальмонеллезе колеблется от 2 часов до 2 суток, но чаще всего составляет 6-18 часов. Основная масса заболеваний приходится на гастроэнтеритический вариант болезни. Начало заболевания острое, с повышения температуры до 38-39 С, озноба, тошноты, многократной рвоты и частого жидкого стула, в части случаев приобретающего характер "болотной тины". Характерна боль в животе, зачастую в правой подвздошной области. Отмечается развитие изотонического обезвоживания.
Вариант развития (токсикоинфекция, сальмонеллезная диарея или генерализованная тифозная форма) зависит от величины заражающей дозы, степени вирулентности возбудителя и иммунного статуса организма.
Сальмонеллы повреждают эпителий тонкой кишки, вызывая его слущивание в просвет и протекание воспалительной реакции. При этом выделяется энтеротоксин (диарея) и цитотоксин (гибель клеток).
Лабораторная диагностика: метод – бактериологический. Материал: испражнения, рвотные массы, кровь, промывные воды желудка, моча, послужившие причиной заражения продукты. Особенности бактериологического анализа:
- использование сред обогащения (селенитовой, магниевой), в особенности при исследовании испражнений
- пробы следует брать из последней, наиболее жидкой части испражнений (верхнего отдела тонкого кишечника)
- соотношение: 1 часть испражнений 5 частей среды
- использовать помимо среды Эндо висмут-сульфит агар (черный цвет колоний сальмонелл)
- для посева крови используют среду Раппопорт
- для предварительной идентификации используют О1-сальмонеллезный фаг
- для окончательной идентификации – поливалентные адсорбированные О- и Н- сыворотки, а затем моновалентные О- и Н-сыворотки.
Для быстрого определения – поливалентные иммунофлуоресцентные сыворотки. Для выявления АТ – РПГА с применением поливалентных диагностикумов, содержащих полисахаридные АГ серогрупп А, В, С, D и Е.
Брюшной тиф – тяжелое острое инфекционное заболевание, характеризующееся глубокой общей интоксикацией, бактериемией и специфическим поражением лимфатического аппарата тонкого кишечника. Интоксикация проявляется сильной головной болью, помрачением сознания, бредом.
Возбудитель – Salmonella typhi. Короткие грам- палочки с закругленными концами, спор и капсул не образуют, обладают активной подвижностью (перитрихи). Факультативные анаэробы, температурный оптимум для роста – 37 градусов (могут расти в диапазоне от 10 до 41 градуса), рН 6,8 – 7,2, не требовательны к питательным средам. Рост на бульоне сопровождается помутнением, на МПА – нежные, круглые, гладкие, полупрозрачные колонии. На средах Эндо колонии бесцветны, на висмут-сульфид агаре – черные. В случае диссоциации на плотных средах вырастают колонии R-формы. Избирательная среда – желчь и желчный бульон. Не растут на голодном агаре с цитратом. Отличие от возбудителей паратифов – образование только кислоты при расщеплении углеводов, газ не образуют.
Обладают способностью противостоять фагоцитозу и размножаться в клетках лимфоидной системы. Экзотоксинов не образуют, зато эндотоксин обладает высокой токсичностью.
Источник брюшного тифа – только человек, больной или бактерионоситель. М-м заражения – фекально-оральный. Заражение происходит как при прямом контакте, так и через пищу, воду и молоко.
Инкубационный период 15 дней, но варьирует от 7 до 25 дней. Это зависит от заражающей дозы и иммунного статуса больного. В развитии выделяют стадии:
1) Стадия вторжения. Возбудитель через рот проникает в тонкий кишечник.
2) Через лимфатические пути проникает в лимфоидные образования подслизистой оболочки тонкого кишечника (пейеровы бляшки и солитарные фолликулы) и, размножаясь в них, образуют лимфангоид и лимфаденит (своеобразные брюшно-тифозные гранулы).
3) Бактериемия – выход возбудителя в большом количестве в кровь. Возникает в конце инкубационного периода и может продолжаться в течение всего периода болезни.
4) Стадия интоксикации наступает после распада бактерии под действием бактерицидных свойств крови и высвобождением эндотоксинов.
5) Стадия паренхиматозной диффузии. Возбудитель поглощается макрофагами костного мозга, селезенки, ЛУ, печени и др. органов. В большом количестве накапливается в желчном пузыре и желчных путях (наиболее благоприятная среда).
6) Выделительно-аллергическая стадия. Наступает в период освобождения от возбудителя, которое осуществляется всеми железами организма, главным образом печенью. Из желчных протоков возбудители вновь поступают в тонкий кишечник, часть выходит с испражнениями, а часть вновь поступает в лимфоток и уже сенсибилизированные ЛУ, что сопровождается реакцией гиперчувствительности. Она проявляется в виде некроза и образования язв. Эта стадия опасна прободением стенки кишки, кровотечениями и перитонитом.
7) Стадия выздоровления. Процесс заживления язв происходит без обезображивающих рубцов на местах, очистившихся от некротического налета.
В формировании бактерионосительства важную роль играют L-трансформация возбудителя. L-формы утрачивают Н-, частично О- и Vi-АГ, располагаются внутриклеточно, поэтому недоступны для лечебных мероприятий, но способны восстанавливать свои антигенные свойства, вирулентность и вызывать обострения бактерионосительства.
Лабораторная диагностика:
Основной метод – бактериологический, получение гемо- и миелокультуры. С этой целью используют кровь или пунктат костного мозга. Кровь засевается на среду Раппопорт (желчный бульон с добавлением глюкозы, индикатора и стеклянного поплавка) в соотношении 1:10. Инкубируют при 37 градусах не менее 8 дней, а с учетом наличия L-форм – до 3-4 недель. Для идентификации используют диагностические адсорбированные сыворотки, содержащие АТ к АГ О9. Если выделенная культура не агглютинируется О9-сывороткой, её проверяют с Vi-сывороткой.
Для диагностики бактерионосительства, а также контроля выздоровления исследуют испражнения, мочу и желчь. Сначала материал засевают на среды обогащения, а затем – на дифференциально-диагностические (Эндо, висмут-сульфит агар). Для выявления АГ носителя в материале используют РСК, РПГА с антительным диагностикумом, р-ции коагглютинации, р-ции гемагглютинации, ИМФ.
9. Брюшной тиф. Серодиагностика. Носительство. Профилактика носительства.
Ответ:
Серодиагностика:
С конца 1 недели болезни в сыворотке больных появляются АТ, поэтому проводят р-цию Видаля (развернутая пробирочная агглютинация).
Динамика содержания АТ: раньше всего появляются АТ к О-АГ, но титр их быстро снижается с выздоровлением. Н-АТ появляются позднее, но сохраняются после болезни и прививок годами. Поэтому реакцию Видаля ставят отдельно с О- и Н-диагностикумами. Специфичность реакции недостаточно высока, более предпочтительно применение РПГА, в которой эритроцитарный диагностикум сенсибилизирован либо О-, либо Vi-АГ. Наиболее надежна последняя – vi-гемагглютинация.
Носительство:
В формировании бактерионосительства важную роль играют L-трансформация возбудителя. L-формы утрачивают Н-, частично О- и Vi-АГ, располагаются внутриклеточно, поэтому недоступны для лечебных мероприятий, но способны восстанавливать свои антигенные свойства, вирулентность и вызывать обострения бактерионосительства. Для обнаружения L-форм используют иммунофлуоресцирующие АТ.
Профилактика носительства:
Для специфической профилактики брюшного тифа у лиц, находящихся в
условиях высокого риска заражения или контактировавших с больными брюшным тифом, применяется поливалентный брюшнотифозный сухой бактериофаг с кислотоустойчивым покрытием.
Иммунизация проводится с помощью следующих препаратов:
- брюшнотифозная спиртовая вакцина, обогащенная Vi-антигеном;
- брюшнотифозная Ви-полисахаридная жидкая вакцина “ВИАНВАК”;
- брюшнотифозная спиртовая сухая вакцина “ТИФИВАК”;
- брюшнотифозная полисахаридная вакцина “ТИФИМ Ви”.
10. Кампилобактериоз. Биология возбудителей. Принципы диагностики.
Ответ:
Кампилобактериоз – инфекционное заболевание, характеризующееся острым началом, лихорадкой, поражением ЖКТ.
Возбудитель – бактерии рода Campylobacter. Важнейшую роль играют виды C. jejuni, C. coli, C. lari (термофильны).
Кампилобактерии – грам-, тонкие, спирально изогнутые палочки. Могут образовывать один полный виток спирали, могут быть С- и S-образной формы или напоминать крылья чайки при соединении двух клеток в короткую цепочку. Спор и капсул не образуют, имеют 1 или 2 (иногда до 5) полярно расположенных жгутика – очень подвижны. Подвижность хорошо видна при темнопольной и фазовоконтрастной микроскопии.
Хемоорганотрофы. Способны к росту при 37-44 градусах, но не при 25. Большинство – микроаэрофилы и капнофилы, оптимальная атмосфера содержит кислород, углекислый газ и азот. Энергию получают при окислении аминокислот и карбоновых кислот, ферментов для расщепления углеводов не имеют.
Для культивирования используют мясные, печеночные кровяные среды, часто в них добавляют антибиотики для подавления соответствующей флоры. На жидких питательных средах – диффузное помутнение с трудноразбиваемым выраженным осадком, на полужидких средах они вырастают в виде диффузного мутного кольца. На плотных средах образуют 2 типа колоний: а) округлые, неправильной формы, с ровными краями, б/ц или светло-серые, прозрачные, гомогенные (напоминают капли воды), при длительном инкубировании приобретают серебристо-матовый оттенок; б) правильной округлой формы, с ровными краями, блестящей выпуклой поверхностью, гомогенные, прозрачные. Консистенция колоний не вязкая, зона гемолиза отсутствует.
Кампилобактерии оксидазоположительные, желатин и мочевину не гидролизуют, продуцируют цитохромоксидазу, не растут на среде Ресселя. Могут быть каталазопозитивными и каталазонегативными.
Имеют О-, Н- и К-АГ. Обладают энтеро- и цитотоксинами.
Лабораторная диагностика:
Применяются микроскопический, бактериологический и серологический методы.
Микроскопический в качестве ориентировочного. Кампилобактерии окрашиваются за 10-20 секунд, таким образом их и выявляют в мазке. В нативном материале имеют характерную форму: S-образные короткие цепочки в виде крыльев чайки, реже С-образные с оттянутыми концами.
Основной метод – бактериологический. Материал для посева – испражнения или содержимое прямой кишки, иногда кровь, а также вода, молоко, другие продукты, смывы с предметов. Посевы производят на среды с микроаэрофильными условиями и инкубируют при 37 и 42 градусах. При получении чистой культуры идентифицируют по совокупности признаков.
Среди серологических наиболее эффективны методы РИФ и ИФМ, также могут использоваться РСК, латекс-агглютинация, иммуноэлектрофорез, РПГА.
11. Шигеллы. Классификация. Биологические свойства. Патогенез вызываемых заболеваний.
Ответ:
Шигеллы являются возбудителями шигеллёзов, в частности бактериальной дизентерии. Это грам- инкапсулированные неподвижные палочки, факультативные анаэробы. Спор не образуют. Обладают О- и К-АГ. Не растут на голодной среде с цитратом или малонатом, хорошо растут на обычных питательных средах. Не образуют сероводород, не имеют уреазы. Факультативные анаэробы, температурный оптимум – 37 градусов, при температуре выше 45 градусов не растут. Оптимум рН 6,7 – 7,2. Колонии на плотных средах круглые, выпуклые, полупрозрачные, в случае диссоциации образуют шероховатые колонии R-формы. Рост на МПБ в виде равномерного помутнения, шероховатые