1. Предоперационный период, этапы, цели и задачи.
Предоперационная подготовка начинается с момента постановки диагноза, требующего операции, и принятия решения о выполнении оперативного вмешательства. Заканчивается же она подачей больного в операционную.
Цель предоперационной подготовки - снижение риска развития интра- и послеоперационных осложнений.
Весь предоперационный период условно делят на два этапа: диагностический и подготовительный, во время которых решают основные задачи предоперационной подготовки.
Для достижения целей предоперационной подготовки врач-хирург должен решить следующие задачи:
• Установить точный диагноз основного заболевания, определить показания к операции и срочность её выполнения.
• Оценить состояние основных органов и систем организма больного (выявить сопутствующие заболевания).
• Психологически подготовить пациента.
• Провести общую соматическую подготовку.
• По показаниям выполнить специальную подготовку.
• Непосредственно подготовить больного к операции.
Первые две задачи решают во время проведения диагностического этапа.
Третья, четвёртая и пятая задачи - компоненты подготовительного этапа.
Непосредственную подготовку проводят перед самой операцией.
2. Виды предоперационной подготовки
Существует три основных вида предоперационной подготовки:
• психологическая;
• общая соматическая;
• специальная.
Психологическая подготовка
Любой человек боится операции, так как в той или иной степени осведомлён о возможности неблагоприятных исходов. В связи с этим большую роль играет психологический настрой пациента перед операцией. Лечащий врач должен доступно объяснить больному необходимость хирургического вмешательства. Следует, не вникая в технические детали, рассказать о том, что планируется сделать, и как пациент будет жить и чувствовать себя после операции, изложить возможные её последствия. При этом во всём, безусловно, следует делать акцент на уверенности в благоприятном исходе лечения. Врач должен «заразить» больного определённым оптимизмом, сделать пациента своим соратником в борьбе с болезнью и сложностями послеоперационного периода. Огромную роль в психологической подготовке играет морально-психологический климат в отделении.
Необходимо получить согласие больного на хирургическую операцию. Все операции врачи могут делать только с согласия пациента. При этом факт согласия фиксирует лечащий врач в истории болезни - в предоперационном эпикризе. Кроме того, в настоящее время необходимо, чтобы больной дал письменное согласие на операцию.
Общая соматическая подготовка
Общая соматическая подготовка базируется на данных обследования и зависит от состояния органов и систем пациента. Её задача - добиться компенсации нарушенных в результате основного и сопутствующих заболеваний функций органов и систем, а также создания резерва в их функционировании.
При подготовке к операции проводят лечение соответствующих заболеваний. Так, при анемии возможно проведение предоперационной гемотрансфузии, при артериальной гипертензии - гипотензивной терапии, при высоком риске тромбоэмболических осложнений проводят лечение дезагрегантами и антикоагулянтами, корригируют водно-электролитный баланс и т.д.
Важный момент общей соматической подготовки - профилактика эндогенной инфекции. Для этого необходимы полное обследование для выявления очагов эндогенной инфекции и их санация в предоперационном периоде, а также антибиотикопрофилактика.
Специальная подготовка
Специальную подготовку проводят не при всех оперативных вмешательствах. Её необходимость связана с особыми свойствами органов, на которых выполняют операцию, или с особенностями изменения функций органов на фоне течения основного заболевания.
Примером специальной подготовки может служить подготовка перед операциями на толстой кишке. Специальная подготовка необходима в этом случае для уменьшения бактериальной загрязнённости кишки и заключается в бесшлаковой диете, выполнении клизм до «чистой воды» и назначении антибактериальных препаратов.
При варикозной болезни нижних конечностей, осложнённой развитием трофической язвы, в предоперационном периоде необходима специальная подготовка, направленная на уничтожение на дне язвы некротических тканей и бактерий, а также уменьшение индурации тканей и воспалительных изменений в них. Больным назначают курс перевязок с ферментами и антисептиками, физиотерапевтические процедуры в течение 7-10 дней, а затем выполняют хирургическое вмешательство.
3. Операция, классификация, примеры.
Хирургическая операция - механическое воздействие на органы и ткани, обычно сопровождающееся их разъединением с целью обнажения больного органа и выполнения на нём лечебных или диагностических манипуляций.
Классификация по срочности выполнения
В соответствии с этой классификацией выделяют экстренные, плановые и срочные операции.
Экстренные операции
Экстренными называют операции, выполняемые практически сразу после постановки диагноза, так как их задержка на несколько часов или даже минут непосредственно угрожает жизни больного или резко ухудшает прогноз. Обычно считают необходимым выполнить экстренную операцию в течение 2 ч с момента поступления больного в стационар.
Особенность экстренных операций состоит в том, что существующая угроза жизни пациента не позволяет провести полное обследование и полноценную подготовку. Цель экстренной операции прежде всего состоит в спасении жизни больного в настоящее время, при этом она не обязательно должна привести к полному выздоровлению пациента.
примеры
Основные показания к экстренным операциям - кровотечение любой этиологии и асфиксия. Здесь минутное промедление может привести к гибели больного.
Самым частым показанием к экстренной операции бывает острый воспалительный процесс в брюшной полости (острый аппендицит, острый холецистит, острый панкреатит, прободная язва желудка, ущемлённая грыжа, острая кишечная непроходимость).
Показание к экстренной операции - все виды острой хирургической инфекции (абсцесс, флегмона, гангрена), что также связано с прогрессированием интоксикации, риском развития сепсиса и других осложнений при наличии несанированного гнойного очага.
Плановые операции
Плановыми называют операции, от времени выполнения которых исход лечения практически не зависит. Перед такими вмешательствами пациент проходит полное обследование, операцию выполняют на самом благоприятном фоне при отсутствии противопоказаний со стороны других органов и систем, а при наличии сопутствующих заболеваний - после достижения стадии ремиссии в результате соответствующей предоперационной подготовки. Эти операции выполняют в утренние часы, день и время операции определяют заранее, их проводят наиболее опытные в данной области хирурги.
примеры
К плановым операциям относят радикальные операции по поводу грыжи (неущемлённой), варикозного расширения вен, желчнокаменной болезни, неосложнённой язвенной болезни желудка и многие другие.
Срочные операции
Срочные операции занимают промежуточное положение между экстренными и плановыми. По хирургическим атрибутам они ближе к плановым, так как их выполняют в дневные часы, после адекватного обследования и необходимой предоперационной подготовки, их проводят специалисты именно в данной области. То есть хирургические вмешательства выполняют в так называемом «плановом порядке». Однако, в отличие от плановых операций, откладывать такие вмешательства на значительный срок нельзя, так как это может постепенно привести больного к смерти или существенно уменьшить вероятность выздоровления.
Срочные операции обычно выполняют через 1-7 сут с момента поступления больного или постановки диагноза заболевания.
примеры
Так, больного с остановившимся желудочным кровотечением можно оперировать на следующие сутки после поступления в связи с опасностью возникновения рецидива кровотечения.
Нельзя надолго отложить вмешательство по поводу механической желтухи, так как она постепенно приводит к развитию необратимых изменений в организме больного. В таких случаях вмешательство обычно выполняют в течение 3-4 сут после полноценного обследования (выяснение причины нарушения оттока жёлчи, исключение вирусного гепатита и пр.).
К срочным относят операции по поводу злокачественных новообразований (обычно в течение 5-7 дней с момента поступления, после необходимого обследования). Длительное их откладывание может привести к невозможности выполнить полноценную операцию из-за прогрессирования процесса (появление метастазов, прорастание опухолью жизненно важных органов и др.).
Классификация по цели выполнения
По цели выполнения все операции делят на две группы: диагностические и лечебные.
Диагностические операции
Цель диагностических операций - уточнение диагноза, определение стадии процесса. К диагностическим операциям прибегают только в тех случаях, когда клиническое обследование с применением дополнительных методов не позволяет поставить точный диагноз, а врач не может исключить наличие у больного серьёзного заболевания, тактика лечения которого отличается от проводимой терапии.
Среди диагностических операций можно выделить различного вида биопсии, специальные диагностические вмешательства и традиционные хирургические операции с диагностической целью.
Лечебные операции
Лечебные операции выполняют с целью улучшения состояния больного. В зависимости от их влияния на патологический процесс
выделяют радикальные, паллиативные и симптоматические лечебные операции.
Радикальные операции. Радикальными называют операции, выполняемые с целью излечения от заболевания. Таких операций в хирургии большинство.
Пример 1. У больного острый аппендицит: хирург выполняет ап-пендэктомию (удаляет червеобразный отросток) и таким образом излечивает больного (рис. 9-3).
Пример 2. У больного приобретённая вправимая пупочная грыжа. Хирург устраняет грыжу: содержимое грыжевого мешка вправляет в брюшную полость, грыжевой мешок иссекает и осуществляет пластику грыжевых ворот. После такой операции больной излечивается от грыжи (подобная операции получила в России название «радикальная операция пупочной грыжи»).
Пример 3. У больного рак желудка, отдалённых метастазов нет: с соблюдением всех онкологических принципов выполняют субтотальную резекцию желудка с удалением большого и малого сальников, направленную на полное излечение больного.
Одномоментные, многомоментные и повторные операции
Хирургические вмешательства могут быть одно- и многомоментными (двух-, трёхмоментными), а также повторными.
Одномоментные операции
Одномоментными называют операции, при которых сразу за одно вмешательство выполняют несколько последовательных этапов, цель - полное выздоровление и реабилитация больного. Такие операции в хирургии выполняют наиболее часто, примерами их могут быть аппендэктомия, холецистэктомия, резекция желудка, мастэктомия, резекция щитовидной железы. В некоторых случаях за один этап выполняют довольно сложные оперативные вмешательства.
Пример. У больного рак пищевода. Хирург выполняет удаление пищевода (операция Торека), после чего осуществляет пластику пищевода тонкой кишкой (операция Ру-Герцена-Юдина).
Многомоментные операции
Одномоментные операции, безусловно, предпочтительнее, однако в части случаев их выполнение приходится разделить на отдельные этапы. Это может быть связано с тремя основными причинами:
• тяжесть состояния больного;
• отсутствие необходимых объективных условий;
• недостаточная квалификация хирурга.
Тяжесть состояния больного. В части случаев исходное состояние пациента не позволяет ему перенести сложную длительную и травматичную одномоментную операцию или риск её осложнений у такого больного намного выше, чем обычно.
Пример. У больного рак пищевода с выраженной дисфагией, приведшей к развитию резкого истощения организма. Сложную одномоментную операцию (см. пример выше) он не перенесёт. Больному выполняют подобное же вмешательство, но в три этапа, разделён-ных во времени.
• Наложение гастростомы (для питания и нормализации общего состояния).
• Через 1 мес производят удаление пищевода с опухолью (операция Торека), после чего питание продолжают через гастростому.
• Через 5-6 мес после второго этапа выполняют пластику пищевода тонкой кишкой (операция Ру-Герцена-Юдина).
Сочетанные и комбинированные операции
Современное развитие хирургии позволяет значительно расширить объём оперативных вмешательств. Нормой хирургической деятельности стали сочетанные и комбинированные операции.
Сочетанные операции
Сочетанными (симультанными) называют операции, выполняемые одновременно на двух и более органах по поводу двух и более различных заболеваний. При этом операции могут быть выполнены как из одного, так и из разных доступов.
Безусловное преимущество таких операций: за одну госпитализацию, одну операцию, один наркоз больного излечивают сразу от нескольких патологических процессов. Однако следует учитывать некоторое увеличение травматичности вмешательства, что для больных с сопутствующей патологией может быть недопустимым.
Пример 1. У больного желчнокаменная болезнь и язвенная болезнь желудка. Выполняют сочетанную операцию: одномоментно из одного доступа проводят холецистэктомию и резекцию желудка.
Пример 2. У больной варикозное расширение подкожных вен нижних конечностей и узловой нетоксический зоб. Выполняют сочетанную операцию: флебэктомию по Бэбкоку-Нарату и резекцию щитовидной железы.
Комбинированные операции
Комбинированными называют операции, при которых с целью лечения одного заболевания вмешательство проводят на нескольких органах.
Пример. У больной рак молочной железы. Выполняют радикальнуюмастэктомию и удаление яичников для изменения гормонального фона.
Классификация операций по степени инфицированности
Классификация по степени инфицированности важна как для определения прогноза гнойных осложнений, так и для определения способа завершения операции и методики антибиотикопрофилактики. Все операции условно разделяют на четыре степени инфицированности.
Чистые (асептические) операции
К этим операциям относят плановые первичные операции без вскрытия просвета внутренних органов (например, радикальная операция грыжи, удаление варикозно расширенных вен, резекция щитовидной железы).
Частота инфекционных осложнений составляет 1-2%
Операции с вероятным инфицированием (условно асептические)
К этой категории относят операции со вскрытием просвета органов, в которых возможно наличие микроорганизмов (плановая холецистэктомия, экстирпация матки, флебэктомия в зоне предше-ствующих тромбофлебитов), повторные операции с возможной дремлющей инфекцией (заживление предшествующих ран вторичным натяжением).
Частота инфекционных осложнений 5-10%.
Операции с высокой опасностью инфицирования (условно инфицированные)
К подобным операциям относят вмешательства, во время которых более значителен контакт с микрофлорой (плановаягемиколонэктомия, аппендэктомия при флегмонозном аппендиците, холецистэктомия при флегмонозном или гангренозном холецистите).
Частота инфекционных осложнений 10-20%.
Операции с очень высоким риском инфицирования (инфицированные)
К таким операциям относят операции по поводу гнойного перитонита, эмпиемы плевры, перфорации или повреждёния толстой кишки, вскрытие аппендикулярного или поддиафрагмального абсцесса и др. (см. рис. 9-3).
Частота инфекционных осложнений более 50%.
4. Течение послеоперационного периода
Значение послеоперационного периода достаточно велико. Именно в это время больной нуждается в максимальном внимании и уходе. Именно в это время проявляются в виде осложнений все дефекты предоперационной подготовки и самой операции.
Основная цель послеоперационного периода - способствовать процессам регенерации и адаптации, происходящим в организме больного, а также предупреждать, своевременно выявлять и бороться с возникающими осложнениями.
Послеоперационный период начинается с окончанием хирургического вмешательства и завершается полным выздоровлением больного или обретением им стойкой утраты трудоспособности. К сожалению, не все операции ведут к полному выздоровлению.
Физиологические фазы
В послеоперационном периоде в организме больного происходят физиологические изменения, обычно разделяемые на три фазы: катаболическую, обратного развития и анаболическую.
Катаболическая фаза
Катаболическая фаза длится обычно 5-7 дней. Выраженность её зависит от тяжести предоперационного состояния больного и травматичности выполненного вмешательства. В организме усиливается катаболизм - быстрая доставка необходимых энергетических и пластических материалов. При этом отмечают активацию симпатоадреналовой системы, увеличивается поступление в кровь катехоламинов, глюкокортикоидов, альдостерона. Нейрогуморальные процессы приводят к изменению сосудистого тонуса, что в конце концов вызывает нарушения микроциркуляции и окислительно-восстановительных процессов в тканях. Развивается тканевой ацидоз, вследствие гипоксии преобладает анаэробный гликолиз.
Для катаболической фазы характерен повышенный распад белка, при этом снижается не только содержание белка в мышцах и соеди-нительной ткани, но и ферментных белков. Потеря белка весьма значительна и при серьёзных операциях составляет до 30-40 г в сут.
Течение катаболической фазы значительно усугубляется при присоединении ранних послеоперационных осложнений (кровотечения, воспаления, пневмонии).
Фаза обратного развития
Эта фаза становится переходной от катаболической к анаболической. Продолжительность её 3-5 дней. Снижается активность симпатоадреналовой системы. Нормализуется белковый обмен, что проявляется положительным азотистым балансом. При этом распад белков продолжается, но отмечают и усиление их синтеза. Нарастает синтезгликогена и жиров. Постепенно анаболические процессы начинают преобладать над катаболическими.
Анаболическая фаза
Анаболическая фаза характеризуется активным восстановлением функций, нарушенных в катаболической фазе. Активируется парасимпатическая нервная система, повышается активность соматотропного гормона и андрогенов, резко усиливается синтез белков и жиров, восстанавливаются запасы гликогена. Благодаря перечисленным изменениям прогрессируют репаративные процессы, рост и развитие соединительной ткани. Завершение анаболической фазы соответствует полному восстановлению организма после операции. Обычно это происходит примерно через 3-4 нед.
5. Послеоперационные осложнения, причины, профилактика и лечение.
Наиболее частыми и опасными осложнениями в раннем послеоперационном периоде бывают осложнения со стороны раны, сердечно-сосудистой, дыхательной, пищеварительной и мочевыделительной систем, а также развитие пролежней.
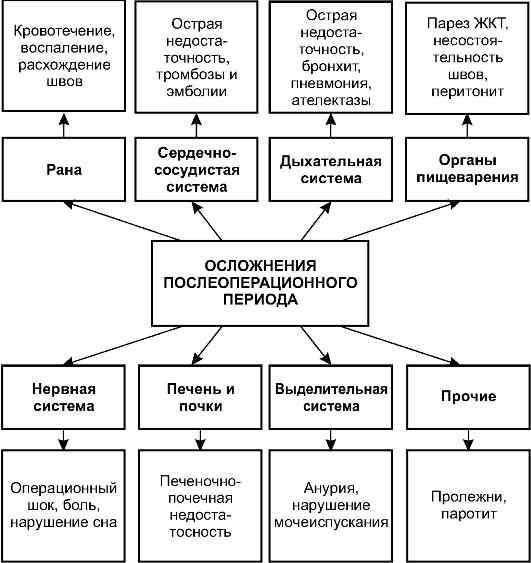
Осложнения со стороны раны
В раннем послеоперационном периоде со стороны раны возможны следующие осложнения:
• кровотечение;
• развитие инфекции;
• расхождение швов.
Кроме того, с наличием раны связан болевой синдром, проявляющийся в первые часы и дни после хирургического вмешательства.
Кровотечение
Кровотечение - наиболее грозное осложнение, порой угрожающее жизни больного и требующее повторной операции. Профилак- тику кровотечения в основном осуществляют во время операции. В послеоперационном периоде для профилактики кровотечения на рану кладут пузырь со льдом или груз с песком. Для своевременной диагностики следят за пульсом, АД, показателями красной крови. Кровотечение после операции может быть трёх видов:
• наружное (истечение крови происходит в операционную рану, что вызывает промокание повязки);
• кровотечение по дренажу (кровь начинает поступать по дренажу, оставленному в ране или какой-то полости);
• внутреннее кровотечение (кровь изливается во внутренние полости организма, не попадая во внешнюю среду), диагностика внутреннего кровотечения особенно трудна и базируется на специальных симптомах и признаках.
Развитие инфекции
Основы профилактики раневой инфекции закладываются на операционном столе. После операции же следует следить за нормальным функционированием дренажей, так как скопление неэвакуированной жидкости может стать хорошей почвой для размножения микроорганизмов и быть причиной нагноительного процесса. Кроме того, необходимо осуществлять профилактику вторичной инфекции. Для этого больных обязательно перевязывают на следующий день после операции, чтобы снять перевязочный материал, всегда промокающий сукровичным раневым отделяемым, обработать антисептиком края раны и наложить защитную асептическую повязку. После этого повязку меняют раз в 3-4 дня или по показаниям чаще (повязка промокла, отклеилась и пр.).
Расхождение швов
Расхождение швов особенно опасно после операций на брюшной полости. Такое состояние называют эвентрацией. Оно может быть связано с техническими погрешностями при зашивании раны, а также со значительным повышением внутрибрюшного давления (при парезе кишечника, перитоните, пневмонии с выраженным кашлевым синдромом) или развитием инфекции в ране. Для профилактики расхождения швов при повторных операциях и высоком риске развитияэтого осложнения применяют зашивание раны передней брюшной стенки на пуговицах или трубках.
Осложнения со стороны сердечно-сосудистой системы
В послеоперационном периоде возможно возникновение инфаркта миокарда, аритмии, острой сердечно-сосудистой недостаточности. Развитие этих осложнений обычно связано с сопутствующими заболеваниями, поэтому их профилактика во многом зависит от лечения сопутствующей патологии.
Важен вопрос о профилактике тромбоэмболических осложнений, наиболее частым из них становится тромбоэмболия лёгочной артерии - тяжёлое осложнение, одна из частых причин летальных исходов в раннем послеоперационном периоде.
Развитие тромбозов после операции обусловлено замедлением кровотока (особенно в венах нижних конечностей и малого таза), повышением вязкости крови, нарушением водно-электролитного баланса, нестабильной гемодинамикой и активацией свёртываю- щей системы вследствие интраоперационного повреждения тканей. Особенно велик риск тромбоэмболии лёгочной артерии у пожилых тучных больных с сопутствующей патологией сердечно-сосудистой системы, наличием варикозной болезни нижних конечностей и тромбофлебитов в анамнезе.
Принципы профилактики тромбоэмболических осложнений:
• ранняя активизация больных;
• воздействие на возможный источник (например, лечение тромбофлебита);
• обеспечение стабильной гемодинамики;
• коррекция водно-электролитного баланса с тенденцией к гемодилюции;
• использование дезагрегантов и других средств, улучшающих реологические свойства крови;
• применение антикоагулянтов (например, гепарин натрий, надропарин кальций, эноксапарин натрий) у больных с повышенным риском тромбоэмболических осложнений.
Осложнения со стороны дыхательной системы
Кроме развития тяжелейшего осложнения - острой недостаточности дыхания, связанной прежде всего с последствиями наркоза, большое внимание следует уделять профилактике послеоперационной пневмонии - одной из наиболее частых причин гибели больных в послеоперационном периоде.
Принципы профилактики:
• ранняя активизация больных;
• антибиотикопрофилактика;
• адекватное положение в постели;
• дыхательная гимнастика, постуральный дренаж;
• разжижение мокроты и применение отхаркивающих средств;
• санация трахеобронхиального дерева у тяжелобольных (через интубационную трубку при продлённойИВЛ или через специально наложенную микротрахеостому при спонтанном дыхании);
• горчичники,банки;
• массаж, физиотерапия.
Осложнения со стороны органов пищеварения
Развитие после операции несостоятельности швов анастомоза и перитонита обычно связано с техническими особенностями выполнения операции и состоянием желудка или кишечника вследствие основного заболевания, это предмет рассмотрения в частной хирургии.
После операций на органах брюшной полости в той или иной степени возможно развитие паралитической непроходимости (пареза кишечника). Парез кишечника значительно нарушает процессы пищеварения. Повышение внутрибрюшного давления приводит к высокому стоянию диафрагмы, нарушению вентиляции лёгких и деятельности сердца. Кроме того, происходит перераспределение жидкости в организме, всасывание токсичных веществ из просвета кишечника.
Основы профилактики пареза кишечника закладываются во время операции (бережное отношение к тканям, минимальное инфицирование брюшной полости, тщательный гемостаз, новокаиновая блокада корня брыжейки в конце вмешательства).
Принципы профилактики и борьбы с парезом кишечника после операции:
• ранняя активизация больных;
• рациональный режим питания;
• дренирование желудка;
• перидуральная блокада (или паранефральная новокаиновая блокада);
• введение газоотводной трубки;
• гипертоническая клизма;
• введение средств стимуляции моторики (например, гипертонический раствор, неостигминаметилсульфат);
• физиотерапевтические процедуры (диадинамотерапия).
Профилактика и лечение пролежней
Пролежни - асептический некроз кожи и расположенных глубже тканей вследствие нарушения микроциркуляции из-за их длительного сдавливания.
После операции пролежни обычно образуются у тяжёлых пожилых больных, долго находящихся в вынужденном положении (лёжа на спине).
Наиболее часто пролежни возникают на крестце, в области лопаток, на затылке, задней поверхности локтевого сустава, пятках. Именно в этих областях довольно близко расположена костная ткань и возникает выраженное сдавление кожи и подкожной клетчатки.
Профилактика
Профилактика пролежней заключается в следующих мероприятиях:
• ранняя активизация (по возможности ставить, сажать пациентов или хотя бы поворачивать с боку на бок);
• чистое сухое бельё;
• резиновые круги (подкладывают в области наиболее частых локализаций пролежней для изменения характера давления на ткани);
• противопролежневый матрац (матрац с постоянно изменяющимся давлением в отдельных секциях);
• массаж;
• обработка кожи антисептиками.
Стадии развития
В развитии пролежней выделяют три стадии:
• Стадия ишемии: ткани становятся бледными, нарушается чувствительность.
• Стадия поверхностного некроза: появляются припухлость, гиперемия, в центре образуются участки некроза чёрного или коричневого цвета.
• Стадия гнойного расплавления: присоединяется инфекция, прогрессируют воспалительные изменения, появляется гнойное отделяемое, процесс распространяется вглубь, вплоть до поражения мышц и костей.
Лечение
При лечении пролежней обязательно соблюдение всех мер, относимых к профилактике, так как они в той или иной степени направлены на устранение этиологического фактора.
Местная обработка пролежней зависит от стадии процесса.
• Стадия ишемии - кожу обрабатывают камфорным спиртом, вызывающим расширение сосудов и улучшение кровотока в коже.
• Стадия поверхностного некроза - область поражения обрабатывают 5% раствором перманганата калия или 1% спиртовым раствором бриллиантового зелёного. Указанные вещества оказывают дубящий эффект, создают струп, препятствующий присоединению инфекции.
• Стадия гнойного расплавления - лечение осуществляют по принципу лечения гнойной раны. Следует отметить, что значительно легче пролежни предупредить, чем лечить.
Лекция 8
Раны и раневой процесс
1. Определение понятия
Рана – это повреждение тканей и органов, которое возникает одновременно с нарушением целостности кожи и слизистых оболочек вследствие ряда причин.
Раневой процесс — комплекс местных и общих реакций организма, развивающихся с момента получения раны до её заживления.
2. Патанатомия и патфизиология раны
Анатомия раны представлена обязательными и возможными компонентами. При всем многообразии форм, размеров и локализаций ран, обязательным для любой раны является наличие входного отверстие (или ворота раны), краев и стенок раны.
Возможные компоненты раны разнообразны и их наличие определяется характером ранящего предмета и приложенной к нему силой, а также характером раненых тканей и их реакцией на повреждение:
· дно (при слепых ранениях)
· выходное отверстие (при сквозных ранениях)
· содержимое раны (разрушенные ткани, инородные тела, сгустки крови, микробная флора, раневой экссудат)
· зона контузии (ушиба)
· зона коммоции (сотрясения).
Комплекс местных и общих реакций организма, развивающихся с момента получения раны до её заживления называют раневым процессом.
Выделяют три фазы процесса раневого заживления:
I. воспаления (субстрата)
II. пролиферации
III. регенерации
Течение всех фаз раневого процесса занимает в среднем от 9 до 12месяцев. Формирование хронической раны характеризуется нарушением или блокировкой одной из фаз раневого процесса.
Фаза воспаления.
Первый этап на пути к заживлению раны. Процесс заживления раны начинается с того момента, когда в ране под действием плазменных факторов свертывания и тромбоцитарного звена гемостаза останавливается кровотечение. В ране и окружающих тканях формируется ацидоз вследствие нарушения кровоснабжения поврежденных участков и накопления органических кислот. Если нормальное значение рН внутренней среды организма 7,3, в ране рН может снижаться до 5 и даже ниже. При чрезмерном закислении в ране нарушаются процессы иммунной защиты, но в целом ацидоз в ране носит защитный характер, поскольку препятствует активному размножению микроорганизмов. Увеличение кислотности тканей приводит к их гидрофильности и параллельному увеличению проницаемости капилляров. Параллельно с развитием ацидоза возникает и гиперкалиемия. Происходит активная экссудация в рану, что способствует ее очищению. Одновременные отек и набухание краев раны приводят к их сближению и совмещению, благодаря чему зона воспаления отграничивается от окружающей среды. Одновременно происходит склеивание краев раны при точном их сопоставлении благодаря выпадению фибрина на стенках раны. В ране происходит изменение метаболизма, обменные процессы сдвигаются в сторону катаболизма. Одновременно наблюдается миграция клеток воспаления (макрофагов, полиморфноядерных лейкоцитов, лимфоцитов) в рану. Эти клетки под действием медиаторов воспаления производят выброс в рану ферментов и биологически активных веществ. Протеазы способствуют лизису нежизнеспособных тканей. Оксидаза препятствует чрезмерному накоплению токсинов. Супероксиддисмутаза приводит к накоплению активных форм кислорода, которые оказывают токсическое действие на микроорганизмы. Липаза разрушает защитные оболочки микробных клеток и делает их доступными для действия других факторов защиты. Параллельно в ране наблюдается и повышение сывороточных факторов защиты. В конце фазы воспаления наблюдаются очищение раны от продуктов распада (если они имелись), плавный переход в следующую фазу. При заживлении раны первичным натяжением эта фаза короткая и занимает 2—3 суток, но при заживлении раны вторичным натяжением и ее нагноении эта фаза может длиться более недели.
Фаза пролиферации.
Длится до 14—28 дней с момента ранения. Характеризуется преобладанием процессов гранулирования. Грануляции – это молодая соединительная ткань, которая содержит большое количество клеточных элементов, способных к пролиферации. Улучшается трофика тканей, происходит врастание новых капилляров во вновь образованные ткани, улучшаются процессы микроциркуляции, уменьшается отек тканей. Метаболические процессы опять сдвигаются в сторону анаболизма.
Фаза регенерации.
В зависимости от того как происходило заживление раны (первичным или вторичным натяжением), либо наблюдается эпителизация раны путем наползания эпителия с краев раны (происходит заживление под струпом или первичным натяжением), либо формируется грубый соединительнотканный рубец (происходит заживление вторичным натяжением).
3. Классификация
По длительности существования:
· острые
· хронические
По характеру ранящего оружия:
· резаные
· колотые
· рубленые
· ушибленные
· размноженные
· рваные
· скальпированные
· укушенные
· отравленные
· огнестрельные (пулевые,
· осколочные)
· другие
По форме:
· линейные,
· дырчатые,
· звездчатые,
· лоскутные
По обстоятельствам нанесения
· намеренные (операционные)
· случайные
· боевые
По степени бактериального загрязнения:
· Асептические (чистые), т. е. нанесенные в стерильных условиях (присоблюдении правил асептики); согласно современным представлениям,операционные раны называют «условно стерильными» и требуютназначения в послеоперационном периоде антибиотикопрофилактики.
· Контаминированные (микробно загрязненные) – все случайные раны, а также случаи, когда в результате условно чистых операций в рану попадают патогенные микроорганизмы из патологического очага (острый аппендицит, перитонит и т. д.); определяющим фактором перехода контаминированной раны в инфицированную является недостаточная антибактериальной терапии.
· Инфицированные (в том числе и гнойные) – раны, характеризующиеся развитием активного воспаления с иммунным компонентом в ответ на контаминацию патогенными микроорганизмами при отсутствии адекватной антибактериальной терапии.
По проникновению в полости организма (брюшная, плевральная):
· проникающие
· не проникающие
·
4. Клиника раневого процесса
Течение раневого процесса сопровождается разнообразными клиническими проявлениями, среди которых выделяются трех главных симптома:
· Зияние кожных краев и стенок раны
· Кровотечение из поврежденных сосудов
· Боль и пальпаторная болезненность в области раны
Термин «зияние» описывает расхождение краев раны, которое зависит от сокращения входящих в состав раненых тканей эластических волокон и подлежащих мышц.
Кровотечение – излияние крови из поврежденного кровеносного сосуда. Зависит от характера и количества разрушенных при ранении сосудов, состояния свертывающей и противосвертывающей систем крови. Именно кровотечение является основной причиной смерти при ранениях, поэтому приперво