Примеры формулировки диагноза
1. Диффузный токсический зоб тяжелой степени, тиреотоксическое сердце (мерцательная аритмия, тахисистолическая форма, ΗКIIАст), офтальмопатия.
2. Диффузный токсический зоб средней степени тяжести, миокардиодистрофия, ΗК ICT.
Задача №З
Стенокардия напряжения
Больной В., 54 лет. жалуется на общую слабость, приступы сжимающих болей за грудиной без иррадиации, возникающие при ходьбе на расстоянии более 250 м и проходящие в покое. (стенокардия, ФК II)
| I ФК | IIФК | IIIФК | IV ФК |
| Обычная повседневная физическая активность (ходьба или подъем по лестнице) не вызывает стенокардии. Боли возникают только при выполнении очень интенсивной, или очень быстрой, или продолжительной физической нагрузки. | Небольшое ограничение обычной физической активности, что означает возникновение стенокардии при быстрой ходьбе или подъеме по лестнице, после еды или на холоде, в ветреную погоду, при эмоциональном напряжении, в первые несколько часов после пробуждения; во время ходьбы на расстоянии >200м (2 кварталов) по ровной местности или во время подъема по лестнице > чем на 1 пролетв обычном темпепри нормальных условиях | Значительное ограничение обычной физической активности – стенокардия возникает в результате спокойной ходьбы на расстоянии от 1 до 2х кварталов (100-200м) по ровной местности или при подъеме по лестнице на 1 пролет в обычном темпе при нормальных условиях. | Невозможность выполнения какой-либо физической нагрузки без возникновения неприятных ощущений или стенокардия может возникнуть в покое. |
Приступы сжимающих болей за грудиной при значительных нагрузках (быстрая ходьба на расстояния более 3 км) стали беспокоить около 5 лет назад,(стенокардия напряжения), самостоятельно купировались в покое.
Не обследовался и не лечился. Два месяца назад стали беспокоить нечастые перебои в работе сердца, в связи с чем эпизодически принимал пропранолол 40 мг с хорошим эффектом. Боли за грудиной стали возникать 3-5 раз в день при значительно меньших нагрузках, чем ранее.
Госпитализирован после очередного болевого эпизода, сопровождавшегося развитием общей слабости.
Аллергологический анамнез без особенностей. Наследственность: мать умерла от рака желудка в возрасте 72 лет. Вредные привычки: курит 10 сигарет в сутки на протяжении 28 лет.
При осмотре: состояние средней тяжести. Конституция гиперстеническая. Кожные покровы чистые, нормальной окраски. Отеков нет. ЧД 18 в минуту, дыхание с жестким оттенком, хрипов нет.
Границы сердца:
левая— полевой среднеключичной линии, (N- на 1 см медиальнее левой среднеключичной линии)
правая— по правому краю грудины, (N)
верхняя— по нижнему краю III ребра.(Nпо краю III ребра слева от грудины)
Тоны сердца несколько приглушены, шумов нет. Ритм правильный. ЧСС — 76 уд/мин. АД — 130 80 мм.рт.ст. Живот мягкий, безболезненный во всех отделах, печень по краю реберной дуги. Селезенка, почки не пальпируются.
В анализе крови:
гемоглобин— 139 г/л, (N)
эритроциты— 4.2 х1012/л, (N)
лейкоциты— 7.5 х109/л, (N)
тромбоциты— 243x109 л. (N)
СОЭ— 11мм ч. (N)
общий белок— 69 г л,(63-87)
альбумин — 46%.
*креатинин— 102 мкмоль/л, (N= 45-88)
мочевина— 6.8 ммоль'л. (N= 2-8)
общий билирубин - 18 мкмоль л. (N= 3,4-17,1)
триглицериды -169 мг/дл.
общий холестерин— 328 мг дл.
ЛПНП — 197 мг/дл,
глюкоза — 4.8 мг%.
В анализе мочи
pH 6. (N)
уд. вес 1016, (N)
белка, сахара, ацетона нет.
эритроциты 0-1 в поле зрения, (N)
лейкоциты единичные в препарате.(N)
ЭКГ:
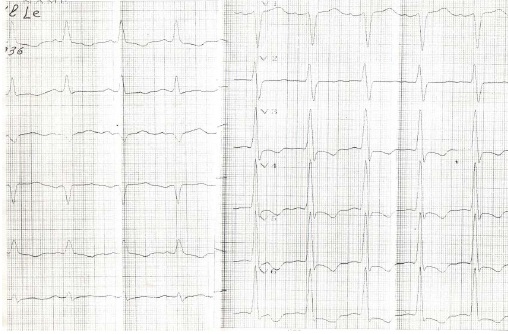
Заключение: Ритм синусовый, правильный. ЧСС =? III, V1 подъем ST, I,aVLдепрессия ST, V3-V6 отрицательный Т. P-Q -? QRS? QT?
Суточное мониторирование ЭКГ по Холтеру: ритм синусовый. ЧСС днем 62-119 уд. мин (средняя 68 уд в мин). ЧСС ночью 45-68 уд в мин (средняя 53 уд в мин). Желудочковая экстрасистолия — всего 130, в том числе 3 эпизода по типу тригеминии: наджелудочковая экстрасистолия— всего 340. Анализ ST-T: депрессия сегмента STдо 0.2 мВ в левых грудных отведениях, что сопровождалось отметкой о болях в дневнике пациента. Вопросы:
1. Сформулируйте предварительный диагноз.Стабильнаястенокардия напряжения ФК II
2. Проведите дифференциальную диагностику.ИМ (?)
- Какие лабораторные и инструментальные методы обследования необходимо провести пациенту?Нагрузочные пробы (ВЭМ, Тредмилл-тест, ЧПЭКС), КАГ, КФК-МВ, ЛДГ-1, Тропонины.
4. Какие варианты лечения можно провести больному?
Задача №4
Острый коронарный синдром с подъемом сегмента ST
Больной Н., 46 лет. поступил с жалобами на впервые возникшую интенсивную боль за грудиной с иррадиацией в межлопаточную область.(ОстрыйКоронарный Синдром, диагноз ставится на догоспитальном этапе, т.к. необходимо дифференцировать нестабильную стенокардию (с подъемом/без подъема STи ИМ)Боль возникла при психоэмоциональном напряжении и продолжалась около часа, в связи с чем вызвал бригаду медицинской скорой помощи. Болевой синдром купировался самостоятельно, но больной был доставлен в стационар через 1,5 часа от начала болевого синдрома после снятия ЭКГ.
В анамнезе редко простудные заболевания, аппендэктомия 12 лет назад. Аллергологический анамнез без особенностей. Наследственность: мать страдает
артериальной гипертензией. Отец перенес инфаркт миокарда в 40 лет.
При осмотре: состояние средней тяжести. Цианоз губ. Периферических отеков нет. Лимфоузлы не увеличены. Щитовидная железа не увеличена. ЧД 18 в мин. Перкуторно над легкими ясный легочный звук. Дыхание везикулярное, хрипы не выслушиваются. Границы сердца в пределах нормы. Тоны сердца приглушены, шумы не выслушиваются. Ритм сердца правильный. ЧСС 84 уд/мин. АД 142/78 мм рт. ст. (АГ Iст)
| АД | САД | ДАД |
| Нормальное | <130 | <85 |
| Высокое нормальное | 130-139 | 85-89 |
| I | 140-159 | 90-99 |
| II | 160-179 | 100-109 |
| III | >180 | >110 |
Живот мягкий, безболезненный. Печень по краю реберной дуги. Селезенка, почки не пальпируются.
Клинический анализ крови:
гемоглобин 148 г/л,
эритроциты 4,1х1012/л,
*лейкоциты 10.2x109/л. (4-9)
тромбоциты 310х109/л,
СОЭ 8 мм/час.(N)
Биохимия крови:
обший белок 76 г/л. (63-87)
альбумины 40 гл.
креатинин 86 мкмоль л (N= 45-88)
билирубин 15.7 мкмоль л. (N= 3,4-17,1)
глюкоза 5.4 ммоль л. (N= 3,3-5,5)
*холестерин 6.8 ммоль л. (N=3,1-5,2)
ACT33 Ед/л
АЛТ 23 Ед/л.
КФК 190 Ед/л.
КФК-МВ 18 Ед/л. (0-24)
тропонин Т - отр.
· Доставлен через 1,5 часа после приступа (когда повышаются маркеры?)
ЭКГ:
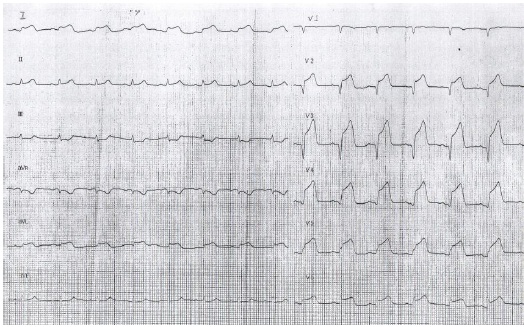
Заключение: Ритм синусовый, правильный. ЧСС=? I, aVL, V2, V3, V4, V5, V6 – подъем сегмента ST, высокий заостренный Т. QRS (I, aVL, V2, V3, V4, V5, V6) расширен, патологический Q (V2, V3) больше ¼ от R.
Крупноочаговый (трансмуральный) (наличие патологического зубца Q в отведениях V2, V3, сохранен зубец Rв этих отведениях); передне-перегородочный (подъем сегмента STв отведениях V2, V3) инфаркт миокарда ЛЖ, осложненный (возможно синусовой тахикардией) блокадой правой ножки пучка Гиса (увеличение длительности комплекса QRS=?)
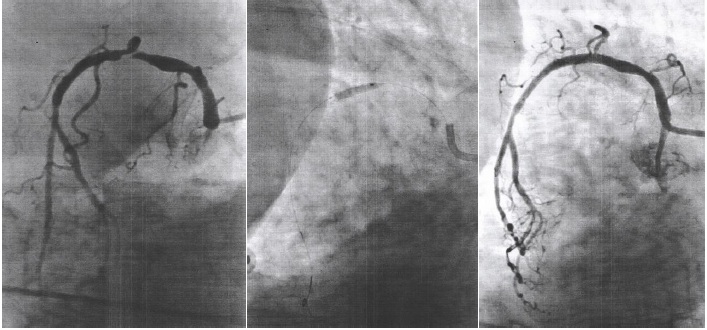
Больному выполнена КАГ:
Вопросы:
1. Сформулируйте предварительный диагноз.
2. Проведите дифференциальную диагностику.
- Какие лабораторные и инструментальные методы обследования необходимо провести пациенту?
4. Какие варианты лечения можно провести больному
Задача № 5
Острый коронарный синдром без подъемов сегмента ST
Больной К.. 56 лет. поступил с жалобами на дискомфорт за грудиной. В день поступления возникла интенсивная сжимающая боль за грудиной при быстрой ходьбе и не купировалась приемом нитроглицерина. Боль продолжалась около 40 минут, в связи с чем вызвал бригаду медицинской скорой помощи, которая купировала болевой синдром промедолом (), и больной был доставлен в стационар через 2.5 часа от начала болевого приступа.
Боль при физической нагрузке стала беспокоить в течение 3 месяцев с 4-6 раз в неделю и купировалась приемом нитроглицерина. Постоянной терапии не получал.
В анамнезе простудные заболевания, холецистэктомия 12 лет назад. Аллергологический анамнез без особенностей. Наследственность не отягощена. Вредные привычки: курит 1 пачку сигарет в день в течение 15 лет.
При осмотре: состояние средней тяжести. Цианоз губ. Периферических отеков нет. Лимфоузлы не увеличены. Щитовидная железа не увеличена. ЧД 18 в мин. Перкуторно над легкими ясный легочный звук. Дыхание жесткое, хрипы не выслушиваются. Границы сердца в пределах нормы. Тоны сердца приглушены, шумы не выслушиваются. Ритм сердца правильный. ЧСС 80 уд/мин. АД 132/76 мм рт. ст. Живот мягкий, безболезненный. Печень по краю реберной дуги. Селезенка, почки не пальпируются.
Клинический анализ крови:
гемоглобин 146 г/л,
эритроциты 4,5х1012/л,
*лейкоциты 10,8x109/л,
*тромбоциты 340x109/л,
СОЭ 6 мм/час.
Биохимия крови:
общий белок 77 г/л,
альбумины 42 г/л,
креатинин 88 мкмоль/л,
билирубин 17,7 мкмоль/л,
глюкоза 5,2 ммоль/л,
холестерин 7,0 ммоль/л,
ACT30 Ед/л,
АЛТ 26 Ед/л,
КФК 180 Ед/л,
КФК-МВ 16 Ед/л. (до 24)
тропонин Т - отр.
ЭКГ:

Заключение: Ритм синусовый, правильный. Глубокие отрицательные симметричные зубцы Т в переднебоковых отведениях (I, II, aVF, V2, V3, V4, V5, V6.)
Вопросы:
1. Сформулируйте предварительный диагноз.ИБС:Нестабильная (прогрессирующая) стенокардия напряжения IА НК 0.

2. Проведите дифференциальную диагностику.ИМ без подьема ST
| ИМ без подъема ST | Нестабильная стенокардия |
| ↑ тропонин Т и I | ↑ тропонин Т и I |
| ↑ КФК-МБ | КФК-МБ N |
| + маркеры воспалительной активности (СРБ, фибриноген и т.д.) |
- Какие лабораторные и инструментальные методы обследования необходимо провести пациенту?КАГ, суточное ЭКГ- мониторирование, ЭХО-КГ, после стабилизации приступа провести нагрузочные пробы (ВЭМ, тредмил-тест, ЧПЭКС)
4. Какие варианты лечения можно провести больному?
Антикоагулянты (гепарин), антиагреганты (аспирин), АБ-блок, нитраты
Баллонная коронарная ангиоплатика и аорто-коронарное шунтирование.
Задача №6
Осложнения ИМ (кардиогенный шок)
Больной А., 55 лет. доставлен бригадой «Скорой медицинской помощи» в
реанимационное отделение больницы с жалобами на интенсивные сжимающие боли в груди, резкую слабость, выраженную потливость. Боли появились за три часа до поступления, впервые в жизни. Врач «Скорой помощи» выявил низкое АД 90/70 мм рт. ст., ЧСС 100 в минуту. Было налажено капельное введение допамина 2.5 мкг кг/мин(). Завремя транспортировки пациента доза доведена до 5.0 мкг кг мин, введен морфин (наркотический анальгетик для купирования болевого синдрома) и гепарин.
При осмотре: состояние тяжелое. Выраженная диффузная бледность кожных покровов в сочетании с цианозом, конечности холодные, бледные с мраморным оттенком. Выраженная потливость - лицо покрыто каплями пота, одежда промокла от пота насквозь. ЧД 24 в минуту, мелкопузырчатые незвонкие влажные хрипы выслушиваются в нижних отделах легких, сохраняются после откашливания. Тоны сердца глухие, ЧСС 110 в минуту. АД на фоне инфузии допамина 70 /55 мм рт. ст. Живот незначительно вздут, при пальпации безболезненный. При попытке получить анализ мочи с помощью установленного в мочевой пузырь катетера, мочи не получено, в дальнейшем анурия оставалась(признаки кардиогенного шока, отек легких, ОПН).
ЭКГ:

Заключение:. Острый Переднеперегородочно верхушечный Q-инфаркт миокарда с переходом на боковую стенку, осложненный синусовой тахикардией (ЧСС=110).
Клинический анализ крови:
гемоглобин 143 г л:
эритроциты 4.7x10 "/л;
гематокрит - 43%:
цветовой показатель -0.91;
*лейкоциты 14.5х109 л:
СОЭ - 8 мм час.
Биохимический анализ крови:
белок общий 67 г/л:
мочевина 16.0 ммоль л:
креатинин 156 мкмоль л:
ACT41 ед/л:
АЛТ 37 ед/л;
КФК общ. 200 ед/л:
*КФК МБ 32 ед/л;
*тропонин Т 136 нг л:
калий 3.9 ммоль л:
натрий 142 ммоль л:
хлориды 105 ммоль л;
глюкоза сыворотки 7.3 ммоль л.(стимуляция гликогенолиза)
Вопросы:
1. Выделите основные синдромы(синдром стенокардии, синдром сердечной недостаточности, кардиогенный шок (АД < 90мм.рт.ст., пульсовое АД 20 мм.рт.ст и <,нарушение сознания, снижение диуреза, симптомы ухудшения периферического кровоснабжения); цитолитический синдром (АЛТ, АСТ), воспалительный, (К,Na, Cl)).
2. Проведите дифференциальный диагноз
- Назначьте дополнительные исследования
- Определите тактику ведения больного
Обезболивание (морфин)
Оксигенотерапия (кислородная маска, перевод на ИВЛ)
Тромболитическая терапия
Гемодинамический мониторинг (катетеризация центральной вены)
в/в введение жидкости (изотонический р-р NaCl/реополиглюкин)
снижение периф сосуд сопротивления (нитропруссид Na)
↑ сократимости миокарда (допамин, добутамин)
Хирургическое лечение
Задача № 7
Вазоспастическая стенокардия
Больной П., 53 лет. поступил с жалобами на слабость.
В течение последних 2 месяцев стал отмечать появление интенсивных давящих болей за грудиной при большой физической нагрузке, прекращающихся в покое. К врачу не обращался. Сегодня ночью проснулся от средней интенсивности давящей боли за грудиной, которая сопровождалась слабостью, чувством нехватки воздуха и прошла самостоятельно через 20 мин. Спустя 1 час вновь появление подобного болевого синдрома и больной был госпитализирован БСМП после снятия ЭКГ и купирования болей.
В анамнезе в течение 4 лет повышение АД до 164/90 мм рт.ст. (АГ II)
| АД | САД | ДАД |
| Нормальное | <130 | <85 |
| Высокое нормальное | 130-139 | 85-89 |
| I | 140-159 | 90-99 |
| II | 160-179 | 100-109 |
| III | >180 | >110 |
Постоянно принимает эналаприл 10 мг/сугки. Аллергологический анамнез без особенностей. Наследственность не отягощена. Вредные привычки отрицает.
При осмотре: Кожные покровы обычной окраски. Периферических отеков нет.
Лимфоузлы не увеличены. Щитовидная железа не увеличена. ЧД 16 в мин. Перкуторно над легкими ясный легочный звук. Дыхание везикулярное, хрипы не выслушиваются. Границы сердца в пределах нормы. Тоны сердца приглушены, шумы не выслушиваются. Ритм сердца правильный. ЧСС 74 уд/мин. АД 122/78 мм рт.ст. Живот мягкий, безболезненный. Печень по краю реберной дуги. Селезенка, почки не пальпируются. Клинический анализ крови:
гемоглобин 140 г/л,
эритроциты 4.4x1012/л,
лейкоциты 8.2x109/л.
тромбоциты 260x109/л,
СОЭ 5 мм/час.
Биохимия крови:
общий белок 76 г/л,
альбумины 40 г/л.
креатинин 80 мкмоль/л,
билирубин 15.7 мкмоль/л,
глюкоза 5.4 ммоль/л,
холестерин 5.9 ммоль/л,
ACT23 Ед/л.
AJIT28 Ед/л,
КФК 110 Ед/л,
КФК-МВ 8 Ед/л,
тропонин Т - отр.
ЭКГ. снятая бригадой СМП:

Заключение: Острый передне-перегородочно верхушечный ИМ ЛЖ, осложненный синусовой брадикардией (ЧСС=55). (см. атлас Люсов ЭКГ при инфаркте миокарда ЭКГ №4)
*
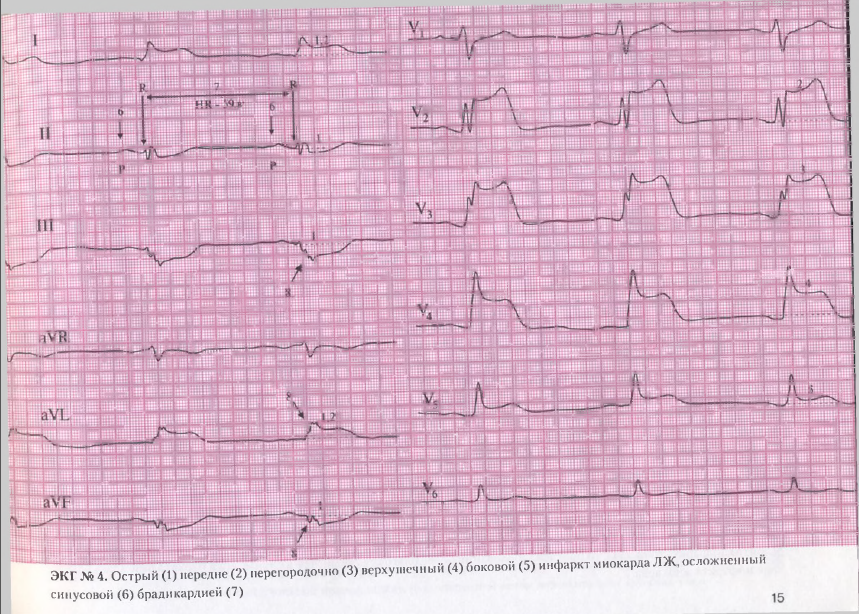

ЭКГ в стационаре без патологии.Указывает на приступ вазоспастической стенокардии Принцметала.
Вопросы:
1. Сформулируйте предварительный диагноз.ИБС: вазоспастическая стенокардия, АГ IIст, риск, НК0.
2. Проведите дифференциальную диагностику.Острый инфаркт миокарда и др заболевания сопровождающиеся болями в грудной клетке.
3. Какие лабораторные и инструментальные методы обследования необходимо провести пациенту?ОАК, БАК: общий холестерин, триглицериды, ЛПВП, ЛПНП, глюкоза, АСТ, ЛДГ, коагулограмма, ЭКГ в покое, ВЭМ, холтеровское ЭКГ-мониторирование, гипервентиляционные и холодовые пробы, ЭхоКГ.
- Составьте план лечения больного.
Начинают лечение с назначения нитратов (нитроглицерин сублингвально)
Нитраты пробленного действия (обычно после купирования приступа)
Антагонисты Ca (нифедепин, верапамил) (вместо пролонгированных нитратов или вместе с ними для усиления эффекта)
Антиагреганты (аспирин)
α – адреноблакаторы (празозин) в сочетании с нитратами (под контролем АД)
Задача №8
Фибрилляция предсердий
Больной А.. 66 лет. обратился в приемное отделение больницы с жалобами на сердцебиение, перебои в работе сердца, головокружение, слабость.
Из анамнеза: более 15 лет страдает артериальной гипертензией, с максимальным повышением АД до 170/100 мм рт ст.(АГ II ст)
| АД | САД | ДАД |
| Нормальное | <130 | <85 |
| Высокое нормальное | 130-139 | 85-89 |
| I | 140-159 | 90-99 |
| II | 160-179 | 100-109 |
| III | >180 | >110 |
адаптирован к АД 130/80 мм рт ст. 6 лет назад был диагностирован сахарный диабет 2 типа. корректирует диетой. приемом гипогликемических препаратов. С этого же времени был выявлен синдром ночного апноэ. Острый инфаркт миокарда, острое нарушение мозгового кровообращения, заболевания щитовидной железы в анамнезе отрицает.
Настоящее ухудшение состояния отмечает со вчерашнего дня. когда появились вышеописанные жалобы. Накануне был эпизод употребления алкого.ля (~ 200 мл этилового спирта).
Вредные привычки: курит более 35 лет по 1 пачке сигарет в день. Употребление алкоголя - эпизодически. Наследственность: мать - сахарный диабет, отец - ИБС.
Объективно: состояние средней тяжести. В сознании, контактен. Ориентирован
всесторонне правильно. Рост 180см. Вес 122 кг.
(ИМТ = вес разделить на рост (в метрах) в квадрате: 122/ 1,802 =37,65 – ожирение IIст)
| Индекс массы тела | Соотношение между весом и ростом человека |
| 16 и < | Выраженный дефицит |
| 16-18,5 | Недостаточная масса |
| 18,5-24,9 | Нормальная масса тела |
| 25-29,9 | Избыточная масса тела (предожирение) |
| 30-34,9 | I ст |
| 35-39,9 | II ст |
| >40 | III ст |
Температура тела 36.6 °С. Кожные покровы и видимые слизистые обычной окраски и влажности. Периферических отеков нет. Щитовидная железа пальпаторно не увеличена. Периферические лимфатические узлы не пальпируются. ЧД 18в мин. В легких дыхание жесткое, проводится во все отделы, хрипов нет. При перкуссии определяется расширение границ сердца влево. ЧСС - 130 в мин. Аускультативно: тоны сердца приглушенные, ритм неправильный, патологические шумы не выслушиваются. АД 160 90 мм рт ст на обеих руках. Живот мягкий, безболезненный при пальпации. Печень у края реберной дуги. Селезенка не пальпируется. Симптом поколачивания отрицательный с обеих сторон. Физиологические отправления в норме.
Данные обследования:
Клинический анализ крови: без особенностей.
Биохимический анализ крови:
общий белок 79.5 г/л, (63-87)
*мочевина 8.6 ммоль л,(2-8)
* креатинин 149.0 мкмоль л. (45-88)
*мочевая кислота 520 мкмоль л. (N=150-350 жен 210-420 муж)
билирубин общий 12 мкмоль л. (3,4-17,1)
АЛТ 19 ед/л. (20-35)
ACT29 ед/л. (8-34)
калий 3.2 ммоль л.
КФК 112 Ед/л,(N=до 145 жен. До 170 муж)
глюкоза 6.9 ммоль л, (N= 3,9-5,0) для диабета (до 7,2)
*холестерин 7.0 ммоль л.(N=3,1-5,2)
Анализ мочи:
эритроциты - 0.
лейкоциты - 0.
белок 3.8г л. О
*относительная плотность 1028.
ЭКГ:

Заключение: Ритм не синусовый, неправильный. Тахиаритмия.(ЧСС=120/100/120/120/100/100/120/100/120) в отведении V1 вроде как f волны (мерцательная аритмия)
Эхокардиография:
Расширение левого предсердия. Умеренная симметричная гипертрофия миокарда левого желудочка (ЛЖ). Масса миокарда ЛЖ 370 г. Диффузное снижение сократимости миокарда ЛЖ.Систолическая функция ЛЖ снижена. Фракция выброса 42%. Клапанный аппарат сердца без патологии.
Вопросы:
1. Выделите основные синдромы(артериальной гипертензии, синдром ночного апноэ, ожирение IIст, ЛЖ недостаточность, метаболический синдром)
2. Поставьте диагноз.
- Проведите дифференциальный диагноз.
- Назначьте дополнительные исследования.
5. Определите тактику ведения больного.Отказ от курения, дозированная физическая нагрузка, диета,Антигипертензивная терапия, статины…
Задача №9
Наджелудочковая тахикардия
Пациент С., 19 лет, госпитализирован по скорой медицинской помощи с жалобами на сердцебиение, одышку, тошноту, слабость. Данные жалобы возникли в момент интенсивной физической нагрузки (быстрый подъем по лестнице на 8 этаж).
Из анамнеза известно, что ранее периодически отмечал возникновение подобных внезапно возникающих кратковременных приступов сердцебиений при физической нагрузке, а также после употребления крепкого кофе, которые проходили самостоятельно. Длительность настоящего приступа более 40 минут, стали нарастать вышеуказанные жалобы, в связи с чем вызвал БСМП и был госпитализирован.
Объективно: состояние средней тяжести. Кожные покровы и видимые слизистые бледные. Лимфоузлы не пальпируются. ЧД 20 в мин. В легких везикулярное дыхание, хрипы не выслушиваются. Тоны сердца ясные, ритм правильный, шумы не выслушиваются. ЧСС 150 уд в мин. АД-90/60 мм рт.ст. Пульс слабого наполнения, напряжения. Живот мягкий, безболезненный при пальпации. Печень у края реберной дуги. Селезенка не пальпируется. Периферических отеков нет.
ЭКГ прилагается.
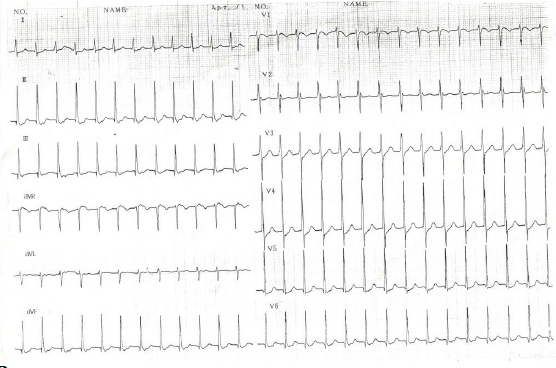
Заключение:
Вопросы:
1. Предположите возможные причины, при которых возникает данное состояние, и провоцирующие факторы для его развития.
2. На какие особенности следует обратить внимание при сборе анамнеза у данного пациента?
- Дифференциальный диагноз.
- Дополнительные диагностические методы.
- Назовите немедикаментозные и медикаментозные методы лечения.
6. Определите тактику дальнейшего ведения пациента и меры вторичной профилактики.
Задача №10
Желудочковая экстрасистолия
Пациентка А., 62 лет. поступила в клинику с жалобами на головные боли,
преимущественно в затылочной области, мелькание «мушек» перед глазами, ощущение шума в ушах на фоне повышения АД до 220/120 мм рт. ст.. (АГ IIIст)
| АД | САД | ДАД |
| Нормальное | <130 | <85 |
| Высокое нормальное | 130-139 | 85-89 |
| I | 140-159 | 90-99 |
| II | 160-179 | 100-109 |
| III | >180 | >110 |
перебои в работе сердца.
Из анамнеза известно, что головные боли беспокоят с 50 лет. с того же времени при случайных измерениях отмечалось максимальное повышение АД до 180/ 100 мм. рт. ст.
Не обследовалась, нерегулярно принимала каптоприл под язык. Ухудшение состояния в течение последних 2-3 месяцев, когда чаше стали возникать ощущения перебоев в работе сердца, что пациентка связывает со значительным эмоциональным перенапряжением.
Из анамнеза жизни: мать пациентки страдает гипертонической болезнью, дважды перенесла острое нарушение мозгового кровообращения. Отец умер в возрасте 45 лет от обширного инфаркта миокарда. Менопауза с 52 лет. Курит до пачки сигарет в день в течение 30 лет. алкоголь не употребляет. При осмотре состояние удовлетворительное. Кожные покровы обычного цвета, умеренной влажности. Пациентка повышенного питания - индекс массы тела 34.2 кг м2.(ожирение Iст)
| Индекс массы тела | Соотношение между весом и ростом человека |
| 16 и < | Выраженный дефицит |
| 16-18,5 | Недостаточная масса |
| 18,5-24,9 | Нормальная масса тела |
| 25-29,9 | Избыточная масса тела (предожирение) |
| 30-34,9 | I ст |
| 35-39,9 | II ст |
| >40 | III ст |
Периферических отеков нет. В легких дыхание везикулярное, хрипов нет. ЧД - 16 в минуту. Перкуторно границы сердца расширены влево. Тоны сердца ясные, ритм неправильный, шумы не выслушиваются. АД 190 110 мм рт. ст. ЧСС - 78в минуту. Живот при пальпации мягкий, безболезненный. Симптом поколачивания отрицательный с обеих сторон.
В общем анализе крови:
гемоглобин - 120 г л,
СОЭ - 12 мм ч.
лейкоциты - 5.5 тыс.. формула не изменена.
В биохимическом анализе крови:
общий белок - 65 г л. (63-87)
креатинин - 87 мкмоль л. (45-88)
глюкоза -5.4 ммоль л. (N= 3,9-5,0) для диабета (до 7,2)
общий билирубин - 12 ммоль л. (N= 3,4-17,1)
натрий -137.1 мэкв л.
калий - 5.0 мэкв л.
В общем анализе мочи:
pH - 5.0.
удельный вес - 1014.
белок, сахар, ацетон - нет.
лейкоциты - 1-2 в поле зрения,
эритроциты -0-0-1 в поле зрения,
цилиндры - нет.
Слизь, бактерии - немного.
ЭКГ:
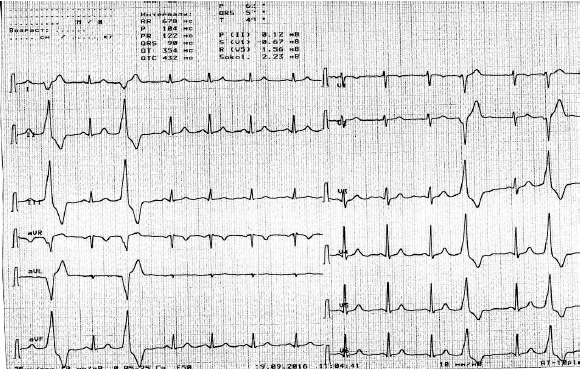
Заключение: Ритм синусовый. Желудочковая экстрасистолия.
Вопросы:
1. Выделите основные синдромы.(артериальная гипертензия, метаболический синдром)
2. Проведите дифференциальный диагноз.
- Назначьте дополнительные исследования.
4. Определите тактику ведения больного.
Задача № 11
Желудочковая тахикардия
Больной Е.. 57 лет. доставлен в кардиореанимацию больницы машиной «скорой медицинской помощи» через 6 часов после начала серии приступов интенсивных сжимающих болей в груди, сопровождавшихся сердцебиением и потерей сознания.
В реанимационном отделении: состояние тяжелое. Кожные покровы бледные, повышенной влажности. В легких дыхание везикулярное, в нижних отделах выслушиваются незвонкие влажные мелкопузырчатые хрипы. ЧД - 22/мин. Тоны сердца глухие, ритм правильный. ЧСС - 180 мин. АД - 90 60 мм рт. ст. Живот мягкий, безболезненный при пальпации, печень не выступает из-под реберной дуги.
Клинический анализ крови:
гемоглобин - 143 г л.
количество эритроцитов - 4.3x1012Л
гематокрит - 39 %.
цветовой показатель - 0.84 ед.,
*количество лейкоцитов - 11.Ох 109 л,
*СОЭ - 17 мм час.(2-15)
Биохимический анализ крови:
общий белок - 63 г л. (63-87)
креатинин - 87 мкмоль л. (45-88)
мочевина - 7.8 ммоль л. (2-8)
ACT- 18 ед л. (8-34)
Ал Ат - 24 ед л. (20-35)
*общая КФК - 354 ед/л. (N=до 145 жен. До 170 муж)
*МБ фракция КФК— 98 ед/л, (0-24)
тропонин I -5.7 нг мл,
калий - 4.5 ммоль л,
натрий - 147 ммоль л,
хлориды - 101 ммоль л,
глюкоза сыворотки - 5.5 ммоль л.
ЭКГ:

Заключение: желудочковая тахикардия
Вопросы:
1. Выделите основные синдромы.(острый коронарный синдром, кардиогенный шок (?))
2. Проведите дифференциальный диагноз.
- Назначьте дополнительные исследования
4. Определите тактику ведения больного.
Задача №12
СССУ
Пациент Г., 80 лет. был госпитализирован по БСМП.
При поступлении предъявлял жалобы на головокружение, эпизоды потери сознания, отеки нижних конечностей, слабость, головные боли.
Из анамнеза: Более 20 лет страдает артериальной гипертензией, максимальное повышение АД до 180 100 мм рт. ст.. (АГ III ст)
| АД | САД | ДАД |
| Нормальное | <130 | <85 |
| Высокое нормальное | 130-139 | 85-89 |
| I | 140-159 | 90-99 |
| II | 160-179 | 100-109 |
| III | >180 | >110 |
адаптирован к АД 130-140/ 85 мм. рт. ст. 12 лет назад перенес инфаркт миокарда, после чего стали беспокоить боли за грудиной при физической нагрузке (стенокардия после инфаркта миокарда (класс С)). Выполнялась диагностическая коронароангиография, выявлено многососудистое поражение, было рекомендовано оперативное лечение от которого пациент отказался. Около 5 лет пароксизмальная форма фибрилляции предсердий. В течение этого же времени отмечает появление симптомов хронической сердечной недостаточности. Также в анамнезе дислипидемия. корректирует приемом статинов. Другая сопутствующая терапия - аспирин, эналаприл, гипотиазид. Ранее принимал бисопролол 5 мг 'сутки, однако прекратил 2 месяца назад в связи с тем. что при измерении АД отметил низкий пульс до 48 уд/мин.
Настоящее ухудшение в течение 2-х недель, когда появились вышеописанные жалобы.
Объективно: состояние средней тяжести. В сознании, контактен. Ориентированвсесторонне правильно. Рост 178 см. Вес 90 кг.(ИМТ=вес разделить на рост (в метрах) в квадрате: 90/ 1,782 =28,40 (избыточная масса тела)
| Индекс массы тела | Соотношение между весом и ростом человека |
| 16 и < | Выраженный дефицит |
| 16-18,5 | Недостаточная масса |
| 18,5-24,9 | Нормальная масса тела |
| 25-29,9 | Избыточная масса тела (предожирение) |
| 30-34,9 | I ст |
| 35-39,9 | II ст |
| >40 | III ст |
Температура тела 36.7°С. Кожные покровы и видимые слизистые обычной окраски и влажности. Пастозность голеней и стоп (НК IIБ). Щитовидная железа пальпаторно не увеличена. Периферические лимфатическиеузлы не пальпируются. ЧД 20 в мин. В легких дыхание жесткое, ослаблено в нижних отделах с обеих сторон, хрипов нет. При перкуссии определяется расширение границ сердца влево. ЧСС 40 в мин.(брадикардия) Аускультативно: тоны сердца приглушены, ритм правильный, патологические шумы не выслушиваются. АД 110/ 70 мм рт ст на обеих руках. Живот мягкий, безболезненный при пальпации. Печень + 2 см из-под края реберной дуги (НК IIБ). Селезенка не пальпируется. Симптом поколачивания отрицательный с обеих сторон. Отмечает снижение диуреза.
Данные обследования:
Клинический анализ крови: без особенностей.
Биохимический анализ крови:
общий белок 80.5 г л. (63-87)
*мочевина 8.9 ммоль л, (2-8)
*креатинин 170.0 мкмоль л, (45-88)
билирубин общий 15 мкмоль л. (3,4-17,1)
АЛТ 29 едл, (20-35)
ACT30 ед/л. (8-34)
калий 3.9 ммоль л.
КФК 100 Ед/л. (N=до 145 жен. До 170 муж)
глюкоза 4.9 ммоль л. (N= 3,9-5,0) для диабета (до 7,2)
*холестерин 7.2 ммоль л.(N=3,1-5,2)
Анализ мочи:
эритроциты - 0,
лейкоциты - 0,
*белок 3.9 г л.
*Относительная плотность 1032.
ЭКГ:

Заключение: ЧСС=50. синусовая брадикардия. V1-V3 подъем сегмента ST, V5-V6 острый высокий Т.
Суточное мониторирование ЭКГ по Холтеру: основной ритм синусовый с ЧСЖ от 19 до 60 уд/мин. выявлены 799 пауз ритма более 2000мс. максимальная пауза 6117 мсек.
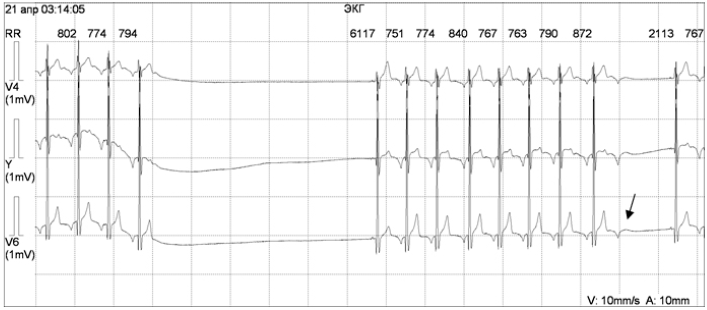
Вопросы:
1. Выделите основные синдромы.(синдром артериальной гипертензии, стенокардии, ХСН IIБ, почечная недостаточность, дислипидемия)
- Поставьте диагноз.ИБС: стенокардия напряжения, постинфарктный кардиосклероз (ИМ в 68лет) СССУ. АГ IIIст ГБ 3ст риск 4 НК IIБ
- Проведите дифференциальный диагноз.
- Назначьте дополнительные исследования.
5. Определите тактику ведения больного.
Задача № 13
WPW-синдром
Пациент Ф., 16 лет. обратился за консультацией по поводу приступов ритмичного сердцебиения с внезапным началом и внезапным окончанием, периодически сопровождающихся потерей сознания. Указанные жалобы беспокоят с детского возраста, приступы часто возникают на уроках физкультуры. Отец страдал аналогичными пароксизмами, умер внезапно в возрасте 36 лет.
При осмотре: состояние удовлетворительное. Телосложение правильное, питание умеренное. Кожные покровы и видимые слизистые обычной окраски и влажности. Периферических отеков нет. Лимфатические узлы не увеличены, селезенка не пальпируется. В легких дыхание проводится во все отделы, хрипов нет. ЧД 16 в минуту. Границы сердца не расширены. Тоны сердца ясные, ритм правильный, шумов нет. ЧСС 54 в минуту. АД - 120 80 мм. рт. ст. Живот мягкий, безболезненный, печень не пальпируется. ЭКГ:

Заключение: Ритм синусовый, правильный. ЧСС=70/мин.
Вопросы:
1. Выделите основные синдромы
2. Проведите дифференциальный диагноз
- Назначьте дополнительные исследования
4. Определите тактику ведения больного
Задача № 14
Пациент с имплантированным ЭКС
Пациент 3., 69 лет, поступил с жалобами на одышку, периодически возникающие приступы сердцебиения, сопровождающиеся потерей сознания при физической нагрузке. Из анамнеза известно, что длительное время страдает артериальной гипертензией с максимальными подъемами АД до 190/ 100 мм рт.ст., (АГ III ст)
| АД | САД | ДАД |
| Нормальное | <130 | <85 |
| Высокое нормальное | 130-139 | 85-89 |
| I | 140-159 | 90-99 |
| II | 160-179 | 100-109 |
| III | >180 | >110 |
хорошее самочувствие при АД-120 /80 мм рт.ст. 6 лет назад перенес инфаркт миокарда. После инфаркта беспокоила одышка при минимальной физической нагрузке, при ежедневных действиях. Около двух лет назад стал отмечать приступы головокружения, чувство «замирания сердца», сопровождающиеся синкопальными состояниями. После проведенного обследования был поставлен диагноз «синдром слабости синусового узла» и был установлен электрокардиостимулятор в режиме «по требованию». Амбулаторно принимал аспирин, бисопролол. индапамид. фуросемид.
Настоящее ухудшение состояния в течение месяца, когда стали беспокоить вышеперечисленные жалобы. Госпитализирован после приступа потери сознания БСМП. На электрокардиограмме, снятой БСМП. зарегистрирован пароксизм тахикардии с широкими комплексами QRS. Проведено лечение лидокаином.
Объективно: Общее состояние средней тяжести. Кожные покровы обычной окраски и влажности. Лимфоузлы не увеличены. ЧД-20 в мин. В легких жесткое дыхание, выслушиваются влажные хрипы в нижних отделах легких. Тоны сердца приглушены, за время аускультации чередование правильного и неправильного ритма сердца. ЧСС-68 уд в минуту. АД-110 70 мм рт.ст. Живот мягкий, безболезненный при пальпации. Печень по краю реберной дуги. Незначительные отеки голеней и стоп.(ХСН IIБ)
ЭКГ:

Заключение: отрицательный Т в отведения II, III, aVF, V5, V6. В отведениях V2, V3 V4 подъем сегмента STвыше изолинии, высокий заостренный Т. Желудочковые экстрасистолы.
Холтеровское мониторирование ЭКГ: за период регистрации основной ритм мерцательная аритмия с ЧСС 66-82 уд в мин; при урежении собственного ритма до 60 уд в мин отмечается ритм электрокардиостимулятора. Зарегистрировано 2650 желудочковых экстрасистол, 4 эпизода неустойчивой тахикардии с широкими комплексами QRS. сопровождающиеся головокружением и предобморочным состоянием, согласно дневнику пациента.
Эхокардиография: Полости сердца дилатированы (правый желудочек 3.6 см. левое предсердие 4.6 см. левый желудочек 5.9 см). Гипертрофия миокарда ЛЖ. Нарушение локальной сократимости миокарда ЛЖ в области нижней, боковой стенки. ФВ 36%. При допплер-ЭХО-КГ: митральная регургитация II степени.
Вопросы:
1. Выделите основные клинические синдромы.(артериальная гипертензия, СССУ, ХСН IIБ)
2. Проведите дифференциальную диагностику.
3. Дополнительные методы обследования.
4. Определите дальнейшую тактику ведения пациента.
5. Прокомментируйте лечение пациента до поступления в стационар.
Задача №15
Аортальный стеноз
Бо