1. Вызвать врача.
2. Не поить и не кормить.
3. Взять ребенка на руки, успокоить (рисунок 20).
4. Нельзя давать анальгетики, спазмолитики, антибиотики.
5. Нельзя прикладывать грелку к животу, делать клизму.
6. Мониторинг наблюдения за состоянием пациента (ЧДД, СЧЧ, стул, диурез, окраска
кожных покровов, температура).
7. Транспортировка в полусидячем положении, валик под коленями.
8. Выполнять назначения врача.
 |
Рисунок 20. Вариант релаксации маленького пациента.
14. Менингококковая инфекция
Менингококковая инфекция – острое инфекционное заболевание, вызываемое различными серологическими штаммами менингококка, проявляющееся назофарингитом, менингококкемией или менингоэнцефалитом (таблица 17).
Таблица 17. Оказание неотложной помощи при менингококковой инфекции.
| Состояния, требующие неотложной помощи при менингококковой инфекции | |
| Инфекционно-токсический шок (ИТШ) · крайнее проявление синдрома интоксикации · выделяют 4 стадии шока (таблица 18) | Отек-набухание головного мозга · развивается остро · имеет крайне тяжелое течение |
| Критерии диагностики состояний | |
| · температура тела; · состояние гемодинамики; · диурез; · сознание; · нарушения дыхания; · реакции на свет зрачков; · судороги. | · усиление головной боли, рвоты, расстройства сознания; · появление психомоторного возбуждения; · тонико-клонические судороги, гипертермия; · тенденция к брадикардии, затем возможна смена брадикардии на тахикардию; · нарушение дыхания - тахипноэ, аритмия дыхания; · возможен отек легких; · смерть наступает в результате остановки дыхания; · сердечная деятельность может сохраняться еще в течение 10-15 мин. |
| Неотложная помощь | |
| 1. Вызвать врача через 3 лицо. 2. Обеспечить доступ свежего воздуха, ингаляции увлажненного кислорода. 3. Мониторинг наблюдения за пациентом (измерить АД, ЧДД, ЧСС, окраска кожных покровов, сознание). 4. Выполнять назначения врача: · внутримышечно литическая смесь: анальгин 50 % в дозе 0,1 мл на год жизни, папаверин 2 % раствор в дозе 0,1 мл на год жизни, пипольфен 2,5 % раствор в дозе 0,1 мл на год жизни; · внутривенно (при невозможности - внутримышечно) глюкокортикостероиды из расчета по преднизолону 5-10 мг/кг; · при выраженном менингеальном синдроме - внутримышечно лазикс 1-2 мг/кг или магния сульфат 25 % раствор в дозе 1,0 мл на год жизни; · при возбуждении, судорожном синдроме - внутривенно или внутримышечно 0,5 % раствор диазепама (седуксен) в возрастной дозе; · этиотропные препараты в возрастных дозировках в/м левомицитин сукцинат натрия 25 мг/кг; · при ИТШ IV стадии показана ИВЛ. · Транспортировка в специализированное отделение. | 1. Вызвать врача через 3 лицо. 2. Обеспечить доступ свежего воздуха, ингаляции увлажненного кислорода. 3. Мониторинг наблюдения за пациентом (измерить АД, ЧДД, ЧСС, окраска кожных покровов - сыпь рисунок 21, сознание). 4. Выполнять назначения врача: · внутривенное введение диуретиков (маннитол: пробная доза - 200 мг/кг в течение 3-5 мин; если диурез более 1 мл/кг/ч в течение 1-3 ч вводят 0,5-1 г/кг; поддерживающая доза - 250-500 мг/кг/ч каждые 4-6 ч; лазикс 3-5 мг/кг); · глюкокортикостероиды внутривенно - в дозе по преднизолону 2-5 мг/кг; · противосудорожные препараты внутривенно (диазепам 0,3-0,5 мг/кг, оксибутират натрия 20 % раствор - 50-70-100 мг/кг, или по 1 мл на год жизни); · борьба с гипертермией: внутримышечно литическая смесь: анальгин 50 % в дозе 0,1 мл на год жизни, папаверин 2 % раствор в дозе 0,1 мл на год жизни, пипольфен 2,5 % раствор в дозе 0,1 мл на год жизни; · этиотропные препараты в возрастных дозировках в/м левомицитин сукцинат натрия 25 мг/кг (80-100 мг/кг в сутки, но не более 2 г в сутки); · при прогрессирующей тяжелой сердечно-легочной недостаточности показана ИВЛ. |
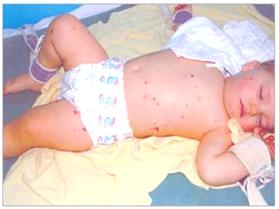

Рисунок 21. «Звездчатая» сыпь при менингококкемии.
Таблица 18. Стадии инфекционно-токсического шока (ИТШ).
| ИТШ I стадии | ИТШ II стадии | ИТШ III стадии | ИТШ IV стадии |
| · температура тела 38,5-40,5 °С; · умеренная тахикардия; · АД нормальное или повышенное; · тахипноэ; · диурез удовлетворительный или несколько снижен (25 мл/ч); · сознание сохранено; · возможны возбуждение, беспокойство. | · температура тела нормальная; · выраженная тахикардия, пульс слабый; · АД снижено (60-90 мм рт. ст.); · выраженное тахипноэ; · диурез снижен (25-10 мл/ч); | · резкая тахикардия, пульс нитевидный или не определяется; · АД очень низкое или нулевое; · резкое тахипноэ; · диурез снижен (менее 10 мл/ч) или анурия; · сознание помрачено. | · сознание отсутствует (кома); · выраженные нарушения дыхания. |
15. Тепловой и солнечный удары
Тепловой удар – патологическое состояние, обусловленное общим перегреванием организма, сопровождающееся повышением температуры тела, прекращением потоотделения и утратой сознания (таблица 19).
Солнечный удар – особая форма теплового удара, возникающая при прямом воздействии солнечных лучей на голову ребенка.
Предрасполагающие факторы:
· патология ЦНС;
· ограниченный питьевой режим;
· одежда не по погоде, укутывание;
· чрезмерно развитая подкожно-жировая клетчатка.
Таблица 19. Оказание помощи при тепловом и солнечном ударе.
| Тепловой удар | Солнечный удар |
| Формы теплового удара: · асфиктическая – дыхание частое, поверхностное, пульс нитевидный, выраженная тахикардия, акроцианоз. · паралитическая – повторяющиеся судороги, коматозное состояние, остановка сердца. · психопатическая – расстройство сознания (бред, галлюцинация), судороги, параличи, как правило, через пять часов после воздействия повышенной температуры. Клиническая симптоматика по мере нарастания тяжести состояния: · повышенная возбудимость, · сильная головная боль, · тошнота, рвота, · стойкое повышение температуры, · кожа бледная, сухая, горячая на ощупь, · потоотделение прекращается, · коллапс, · оглушенность, · утрата сознания. | Клинические симптомы: · вялость; · тошнота, · снижение остроты зрения; · покраснения лица; · повышения температуры тела; · учащение дыхания, тахикардия; · потеря сознания; · бред, галлюцинации |
| Неотложная помощь | |
| 1. Вызвать врача через 3 лицо. 2. Устранить воздействия тепла, переместив пациента в тень или прохладное помещение. 3. Уложить в горизонтальное положение, голову покрыть пеленкой, смоченной холодной водой. 4. Снять верхнюю одежду, облегчить дыхание. 5. Доступ свежего воздуха, оксигенотерапия. 6. При начальных проявлениях теплового удара и сохраненном сознании дать обильное питье по ½ чайной ложке минеральной воды, глюкозо-солевые растворы, зеленый чай, морс. 7. При развернутой клинике теплового удара: · проводить физическое охлаждение холодной водой с постоянным растиранием кожных покровов; · прекратить растирание при снижении температуры тела ниже 38,5°С; · обеспечить доступ к вене. 8. Мониторинг наблюдения за ЧСС, ЧДД, температурой тела, окраской кожных покровов, состоянием сознания. 9. По назначению врача: · в/в введение раствора Рингера или «Трисоль» в дозе 20 мл/кг час; · при судорожном синдроме 0,5% раствор седуксена 0,05-0,1 мл/кг (0,3-0,5 мг/кг) в/м (рисунок 22). 10. Госпитализации в стационар в зависимости от состояния: · с начальными проявлениями без утраты сознания при сочетании перегревании с диареей и соледефицитным обезвоживанием, а также при отрицательной динамике клинических проявлений в соматическое отделение, при наблюдении за пациентом в течение 1 часа; · при развернутой клинической картине после оказания первой медицинской помощи в реанимационное отделение. |

Рисунок 22. Внутримышечная инъекция детям первого года жизни.
16. Укусы пчел (ос, шмелей), клещей, собак
Укус пчел, ос, шмелей по характеру повреждения имеют почти одинаковые клинические симптомы и их яды обладают нейротоксическим, гемолитическим и гистаминоподобным действием, требующие немедленного оказания медицинской помощи (таблица 20).
Таблица 20. Оказание помощи при укусах пчел, клещей, собак.
| Укусы пчел (ос, шмелей) | Укус клещей | Укус собак |
| Клиническая диагностика | ||
| Местная (на месте укуса) · боль; · гиперемия, · быстро распостраняющийся отек. | Местная · местное воспаление; · зуд. | Местная · нарушение целостности кожных покровов; · рваная рана, загрязнена слюной; · имеют опасность к инфицированию. |
| Общая | Общая | Общая |
| · тошнота; · головокружение; · сухость во рту, лихорадка, артралгии; · затрудненное дыхание, анафилактический шок. | · потенциальные источники инфицирования пациента вирусом клещевого энцефалита. | · может явиться потенциальным источником инфицирования пациента вирусом бешенства; · передача инфекции осуществляется при укусе и ослюнении поврежденной кожи; · при этом инфицированные животные могут быть заразными за 10 дней до появления у них первых признаков болезни. |
Продолжение таблицы 20.
| Неотложная терапия | ||
| 1. Вызвать врача через 3 лицо. 2. Удалить из ранки жало пинцетом. 3. Место укуса обработать спиртом, приложить холод. 4. Доступ свежего воздуха, оксигенотерапия. 5. Мониторинг наблюдения за ЧСС, ЧДД, температурой тела, окраской кожных покровов, состоянием сознания. 6. По назначению врача при общей реакции: · антигистаминные препараты 2% раствор супрастина в дозе 0,1-0,15 мл/год жизни в/м; · 0,1% раствор адреналина в дозе 0,1 мл/год жизни п/к (рисунок 15). 7. Госпитализация в соматическое или реанимационное отделение в зависимости от состояния пациента. | 1. Вызвать врача через третье лицо. 2. Доступ свежего воздуха. 3. Капнуть на клеща несколько капель растительного масла, чтобы нарушить его дыхание, сделать петлю из нитки и затянуть вокруг носика клеща, а не вокруг туловища, затем осторожно крутить нитку, чтобы вытащить клеща целым. 4. Удалить клеща пинцетом, а не руками. 5. Ранку от укуса обработать любым антисептиком. 6. Мониторинг наблюдения за ЧСС, ЧДД, температурой тела, окраской кожных покровов, состоянием сознания. 7. Клеща поместить в стеклянную емкость, закрыть. 8. Пациенту предложить исследовать удаленного клеща на наличие вируса клещевого энцефалита и бореллии в вирусологическую лабораторию. 9. По назначению врача проведение специфической серопрофилактики клещевого энцефалита. | 1. Вызвать врача через третье лицо. 2. Доступ свежего воздуха, оксигенотерапия. 3. Если кровотечение из раны не слишком сильное, не пытаться сразу же остановить его, т.к. с кровью вымывается слюна собаки. 4. Место укуса промыть мыльным раствором (лучше хозяйственным мылом). 5. Не рекомендуется обработка раны спиртом, йодом, возможен ожог; 6. Кожу вокруг укуса обработать 5% спиртовой настойкой йода. 7. Наложить на рану стерильную повязку. 8. Мониторинг наблюдения за ЧСС, ЧДД, температурой тела, окраской кожных покровов, состоянием сознания. 9. Доставить пациента в медицинское учреждение. 10. По назначению врача: проводится иммунизация антирабитической вакциной. |
17. Отморожение
Отморожение – повреждение тканей при воздействии низких температур, главным образом при воздействии атмосферного воздуха.
В основе патогенеза лежит длительный сосудистый спазм с последующим тромбозами, что ведет к трофическим и некротическим нарушениям в тканях (таблица 21).
Способствующие неблагоприятные физические факторы:
· влажный воздух, ветер;
· плохая защита тала одеждой;
· длительность воздействия холодом;
· сдавление конечностей тесной обувью.
Таблица 21. Оказание неотложной помощи при отморожении.
| Клиническая диагностика | ||
| место поражения | субъективные ощущения пациента | степени отморожения |
| · уши, нос; · пальцы рук, ног. | · кожа бледно- синюшная, холодная; · не чувствительная; · ощущение онемения. | I – кожа синюшная, с багровым оттенком; II – кожные пузыри, наполненные прозрачной серозной жидкостью; III – кожа сине-багровая, появляется отек, пузыри наполняются геморрагической жидкостью, развивается некроз кожи на всю глубину; IV – омертвление кожи вплоть до костей, через неделю – влажная или сухая гангрена. |
| Неотложная помощь | ||
| 1. Вызвать врача через 3 лицо. 2. Доставить пациента в теплое помещение. 3. Согреть отмороженный участок: укутать в теплое одеяло или сделать многослойную ватно-марлевую повязку. 4. Дать горячее питье. 5. При отморожении лица и ушных раковин растереть их чистой рукой или мягкой тканью до порозовения. 6. Нельзя для растирания пользоваться снегом! 7. При возможности согревания конечности проводить в теплой ванне в течение 30-45 минут с постепенным повышением температуры воды с 30 до 40 градусов, одновременно конечность массируют от периферии к центру (если нет пузырей). 8. Наложить асептическую сухую повязку или мазевую с антибиотиками. 5. Мониторинг наблюдения за ЧСС, ЧДД, температурой тела, окраской кожных покровов, состоянием сознания. 6. По назначению врача провести обезболивание в зависимости от площади поражения: · 50% раствор анальгина в дозе 0,1 мл/год жизни в/м; · 1% раствор промедола в дозе 0,1 мл/год жизни в/м. 7. Госпитализация в отделение термических поражений или хирургическое показана пострадавшим, за исключением ограниченных отморожений I степени. |
18. Ожоги термические
Термические ожоги – разновидность травмы, возникающей в результате воздействия на ткани организма высокой температуры (кипяток, пламя, пар, газы, раскаленные металлы) (таблица 22).
Таблица 22. Оказание неотложной помощи при термических ожогах.
| Клиническая диагностика | |
| Тяжесть состояния пациента определяется степенью ожогов | Правила вычисления общей площади ожоговых ран |
| I – стойкая гиперемия кожи, умеренный отеки болезненность; II – гиперемия и отек кожи с отслоением эпидермиса и образованием пузырей, наполненных желтоватой прозрачной жидкостью, сильная боль; III а – отек кожи и подлежащих тканей, содержимое ожогового пузыря желтоватое, жидкое или желеобразное; - ожоговая рана ярко-розового цвета, влажная; - тактильная и болевая чувствительность сохранены, но чаще снижены; III б – плотный темно-красный, коричневый или серый струп с просвечивающими тромбированными сосудами, - участки белой («свиной») кожи с обрывками эпидермиса; - отсутствует болевая чувствительность; - содержимое ожоговый пузырей геморрагическое; IV – обугливание кожи. | · в повседневной практике целесообразно пользоваться сочетанием правила «девяток» или правила «ладони». · согласно правилу «девяток» площадь отдельных областей тела равна или кратна 9%: голова и шея, грудь, живот, ½ поверхности спины, верхняя конечность, одно бедро, одна голень и стопа; · при использовании правила «ладоней» исходят из того, что площадь ладони ребенка составляет приблизительно 1% площади поверхности кожи; · при ожогах дыхательных путей к общей ожоговой поверхности добавляют еще 10-15%. |
| Ожоговый шок: | |
| · прогрессирующая артериальная гипотензия менее 70 мм рт. ст.; · тахикардия; · бледно-серый цвет кожи; · снижение диуреза; · у детей до 1 года – шокогенной поверхностью считают 8%; · старше 10 лет – 10%. | |
| Неотложная помощь | |
| 1. Вызвать врача через 3 лицо. 2. Прекратить действие термического агента. 3. Удалить одежду, не отрывая от обожженной поверхности, а обрезать ножницами. 4. Наложить асептическую повязку сухую или влажную с раствором фурацилина (1:5000). 5. При больших ожоговых поверхностях пациента можно завернуть в стерильную пеленку или простыню; 6. Первичный туалет ожоговой раны производиться только в условиях ЛПУ под общей анестезией! 7. Мониторинг наблюдения за ЧСС, ЧДД, температурой тела, окраской кожных покровов, состоянием сознания. 8. По назначению врача провести обезболивание в зависимости от площади поражения: · при площади до 9%- 50% раствор анальгина в дозе 0,1 мл/год жизни в сочетании с 2,5% раствором пипольфена в дозе 0,1-0,15 мл на год жизни в/м; · при площади 9-15% - 1% раствор промедола в дозе 0,1 мл/год жизни в/м; · при площади более 15% - 1 % раствор промедола в дозе 0,1 мл/год жизни в/м; в сочетании с 0,5% раствором седуксена в дозе 0,02 мл/кг (0,1 мг/кг в/м или в/в); · при развитии ожогового шока III – IV степени (декомпенсация кровообращения) обеспечить доступ к периферической вене; · по назначению врача: в/в инфузионная терапия растворами реополиглюкина, Рингера или физиологического раствора натрия хлорида в дозе 20мл/кг в течение 30 минут; · вести 3% раствор преднизолона в дозе 3 мг/кг в/в. 9. Госпитализация в отделение термических поражений или хирургическое показана пострадавшим, за исключением ограниченных отморожений I степени. | |
| Транспортировка пациента | |
| · При ожогах верхней половины туловища, лица, шеи, рук – в положении сидя или полусидя. · При ожогах передней поверхности туловища, ног – в положении лежа на спине. · При ожогах задней поверхности туловища, ног – в положении лежа на животе. · При циркулярных ожогах – подкладывают сложенную одежду, резиновые подушки, чтобы большая часть ноги или туловища была на весу и не касалась носилок, что позволяет уменьшить боль во время транспортировки. |
19. Анафилактический шок (АШ)
Анафилаксия (anaphylaxis; греч. ana - вновь и aphylaxis - беззащитность), термин введён в 1902 г. P. J. Portier и C. R. Richet.
Анафилаксия относится к первому типу повреждающих реакций, в основе которых лежит реагиновый механизм повреждения тканей, протекающий с участием обычно Ig Е, реже класса Ig G (Ig G4), на поверхности мембран базофилов и тучных клеток. В кровь высвобождается ряд биологически активных веществ: гистамин, серотонин, брадикинины, гепарин, медленно реагирующая субстанция анафилаксии, лейкотриены и др., которые приводят к нарушению проницаемости мембран клеток, интерстициальному отеку, спазму гладкой мускулатуры, повышению секреции и целый ряд нарушений со стороны внутренних органов и систем организма, что и обуславливает клиническую картину анафилактической реакции.
Отличительной чертой анафилактического шока является возможное развитие кожных проявлений в виде уртикарией, эритемы, отека, а также развитие бронхоспазма перед или одновременно с гемодинамическими нарушениями, что определяет разновидности и классификацию АШ по клиническому течению.
Другой особенностью АШ является связь с конкретными аллергенами (антигенами), которые имеют свои фармакологические особенности, свой путь и скорость элиминации в организме, что может определять характер течения и оказание неотложной помощи, (таблица 23).
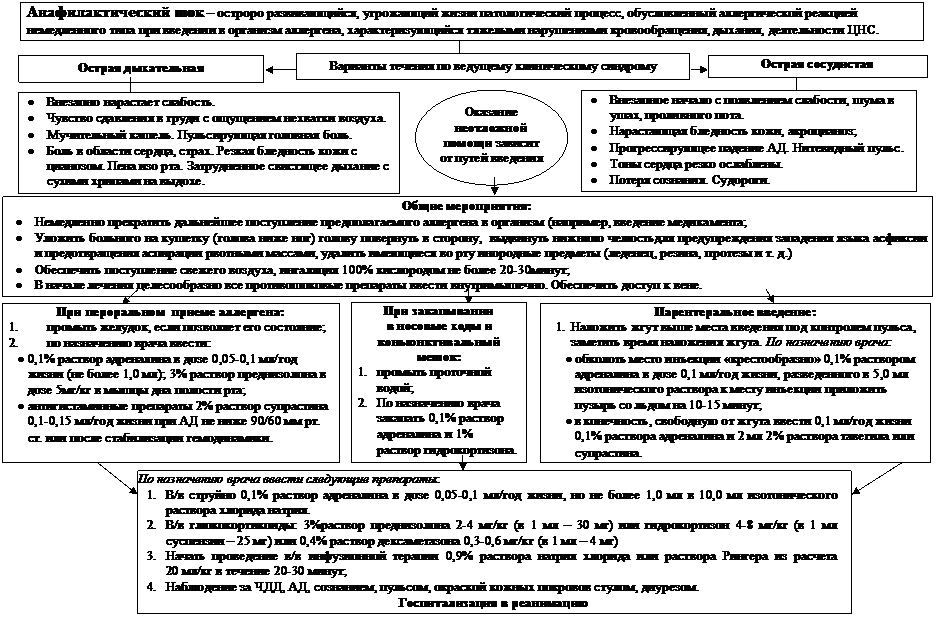 |
Рисунок 23. Алгоритм оказания неотложной помощи при анафилактическом шоке.
20. Острые аллергические реакции (ОАР)
На сегодняшний день есть три обстоятельства, которые превратили за последние десятилетия проблему аллергии в глобальную медико-социальную проблему современности.
Во-первых, широкая распространенность аллергических болезней, поражающих 30 – 40% населения земного шара.
Во-вторых, не только спадающий, но ускоряющийся прирост заболеваемости. За последние 30 лет каждое десятилетие заболеваемость аллергией во всем мире удваивалась.
В-третьих, несмотря на впечатляющие успехи; фундаментальных разделов биологии и медицины, лучшее понимание природы аллергии и создание новых способов противоаллергического лечения и профилактики, течение аллергических заболеваний за последнее время существенно утяжелилось, что приводит к увеличению временной нетрудоспособности, инвалидизации населения, снижению качества жизни.
В рамках широкого спектра противоаллергических мер важнейшее место занимает постоянное обновление и пополнение знаний среди медицинской аудитории. Становится очевидной необходимость знания вопросов клиники, неспецифической терапии неотложных аллергических состояний медицинскими работниками любой специальности. К тому же в последние годы клиническая практика обогатилась большим числом терапевтических средств, которые с успехом применяются в неспецифической терапии неотложных аллергических заболеваний (рисунок 23).
 | |||
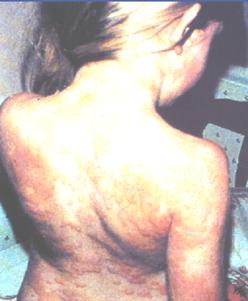 | |||
Рисунок 24. Крапивница.

Рисунок 25. Острые аллергические реакции. Симптомы и алгоритм оказания неотложной помощи.
21. Судороги у детей
Судороги представляют собой внезапные приступы непроизвольных сокращений поперечноисчерченных мышц, сопровождаемые, как правило, потерей сознания.
По характеру мышечного сокращения судороги классифицируют на клонические, тонические и смешанные.
Клонические – кратковременные сокращения и расслабления отдельных групп мышц, следующие друг за другом и приводящие к стереотипным быстрым движениям, имеющим различную амплитуду.
Тонические – длительные (до 3 минут и более) сокращение мышц, в результате которых создаётся вынужденное положение туловища и конечностей.
При смешанном характере судорог различают 2 варианта. В случае преобладания в мышечном сокращении тонического компонента судороги определяются как тонико-клонические, а при выраженном клоническом компоненте – как клонико-тоничесике.
По распространенности судороги подразделяют на локализованные в одной мышце или группе мышц и генерализованные, захватывающие многие мышцы. От частоты возникновения судороги разделяют на эпизодические и постоянные (периодические (серийные) и судорожный статус).
В связи с различными механизмами развития судорожных пароксизмов различают судорожную реакцию, примером которой являются гипертермические судороги, возникающие у детей до трехлетнего возраста, в период повышенной судорожной готовности.
Судорожный синдром возникает, как правило, при активно текущих патологических процессах в нервной системе. В его появлении основное значение имеет приобретенное снижение порога судорожной готовности мозга.
Судороги при эпилепсии чаще возникают на фоне наследственно обусловленного повышения судорожной готовности мозга. Приступы судорог при этом появляются без каких-либо провоцирующих факторов.
Независимо от этиологии заболевания, клиническая картина судорог настолько типична, что диагноз не вызывает затруднений. Однако этиологический диагноз настолько труден и требует подробного анамнеза, тщательного общего и неврологического осмотра, что необходимо для правильной тактики оказания неотложной помощи при судорогах у детей (рисунок 26).

Рисунок 26. Дифференциальная диагностика и алгоритм оказания неотложной помощи при судорогах.
22. Острый стеноз верхних дыхательных путей у детей
Острая обструкция верхних дыхательных путей вследствие патологических процессов, приводящих к сужению гортани и бронхов, - самая частая причина ОДН, требующая экстренной терапии на догоспитальном этапе у детей. Экстренность ситуации обусловлена рано развивающейся декомпенсацией, к которой предрасполагают четыре фактора:
1. узкие дыхательные пути пациента;
2. рыхлая клетчатка подвязочного пространства гортани;
3. склонность маленьких пациентов к ларингоспазму;
4. относительная слабость дыхательных мышц.
При обструкции верхних дыхательных путей любого происхождения присутствуют три патологических фактора: на фоне узких дыхательных путей корме отека, приводящего к сужению просвета гортани, в генезе обструкции важная роль принадлежит спастическому компоненту и механической закупорке (инородное тело, слизь, фибрин).
Из большого количества причин обструкции верхних дыхательных путей у детей чаще всего приходится сталкиваться с острым стенозирующим ларинготрахеитом вирусной этиологии, инородными телами, ларингоспазмом. Для каждого из перечисленных состояний характерны свои особенности анамнеза, развития клинической картины заболевания и проявления, сопутствующие ОДН.
Дифференциальная диагностика этих патологических состояний и оказание неотложной помощи представлены на рисунках 28, 29.


Рисунок 27. Ингаляция через небулайзер.
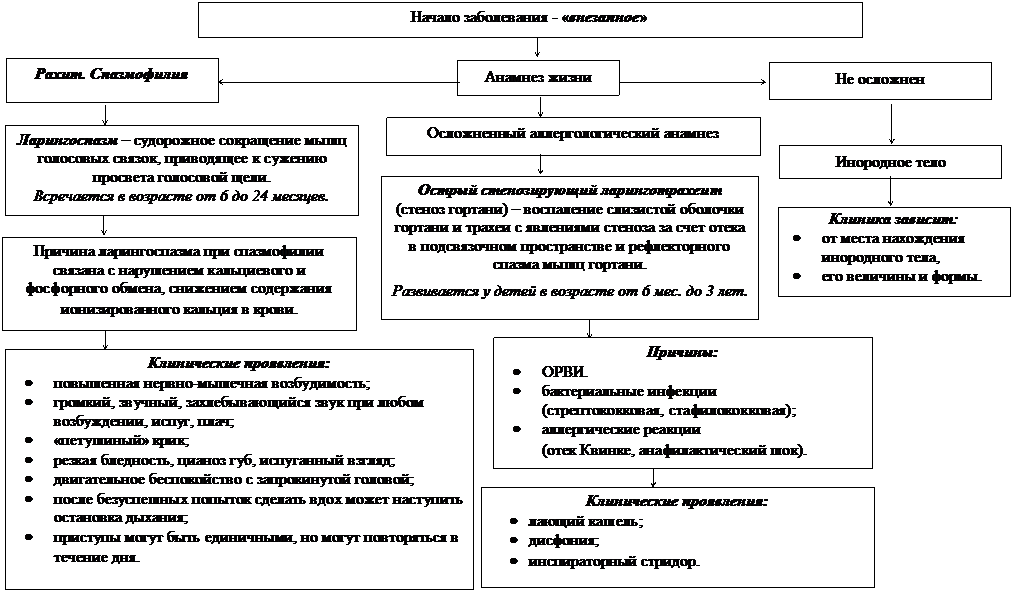 |
Рисунок 28. Дифференциальная диагностика, причины, клинические проявления стеноза верхних дыхательных путей.
 |
Рисунок 29 – Алгоритм оказания неотложной помощи при остром стенозе верхних дыхательных путей.
23. Острая сосудистая недостаточность у детей (ОСН)
На рисунках 30 и 31 рассмотрены клинические симптомы и неотложная помощь при острой сосудистой недостаточности у детей.
 |
Рисунок 30. Алгоритм оказания неотложной помощи при острой сосудистой недостаточности.
 |
Рисунок 31. Алгоритм оказания неотложной помощи при обмороке.
24. Вегето-сосудистые кризы у детей (ВСК)
Основной задачей вегетативной нервной системы является, с одной стороны, поддержание постоянства внутренней среды организма – гомеостаза, а с другой – формирование вегетативной составляющей двигательной и психической деятельности, обеспечение их соответствующими метаболическими процессами. Кроме того, вегетативная нервная система оказывает адаптационно – трофическое влияние, которое может резко изменять трофические свойства ткани. И, наконец, она оказывает регулирующее влияние на деятельность большинства внутренних органов – сердца, легких, желудочно-кишечного тракта, надпочечников.
Достаточно вспомнить, что вегетативная нервная система принимает участие в иннервации всех внутренних органов и тканей, чтобы стало ясно, что симптомы нарушения функций вегетативной нервной системы сопутствуют самым различным заболеваниям.
Дифференциальную диагностику вегето-сосудистых кризов у детей необходимо проводить «от обратного», исключая ургентный имитируемый синдром (гипогликемическую кому, кардиогенный шок, приступ бронхиальной астмы, тетанию, острую абдоминальную патологию и.т.д.), учитывая в анамнезе наличие вегето-сосудистой дистонии, усиление физической и психоэмоциональной нагрузки, данные осмотра. Оказание неотложной помощи (рисунок 33).
 | |||
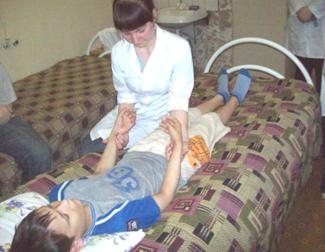 | |||
Рисунок 32. Исследование пульса.
 |
Рисунок 33. Алгоритм неотложной помощи при вегето-сосудистых кризах.
25. Задачи по оказанию доврачебной помощи при неотложных состояниях в педиатрии с эталонами ответов
Задача №1
Девочка 9-ти лет страдает сахарным диабетом. Получает утром 20 ЕД. инсулина. После введения инсулина, опаздывая в школу, не позавтракала. На первом уроке внезапно появились судороги, потеряла сознание. Кожа влажная, дыхание поверхностное, зрачки расширены, клонико-тонические судороги.
Задания
1. Определите состояние пациента.
2. Составьте алгоритм действий медицинской сестры.
3. Продемонстрируйте технику подкожной инъекции ребенку.
Эталон ответа
1. Гипогликемическая кома.
2. Алгоритм действий медицинской сестры:
а) вызвать врача;
б) по назначению врача ввести внутривенно 10-20 мл. 40% раствора глюкозы;
в) при снижении АД ввести внутривенно плазму и ее заменители: полиглюкин, реополиглюкин, альбумин и сердечные гликозиды: коргликон – 0,06% раствор 0,5 мг/кг внутривенно медленно, гормоны: преднизолон, гидрокортизон 5 мл/кг;
г) при судорогах ввести диазепам 0,3-0,5 мл/кг внутривенно медленно или натрия оксибутират 20% раствор 0,5-0,75 мл/кг;
3. Техника подкожной инъекции согласно алгоритму выполнения манипуляции.
Задача №2
Ребенку 4-х месяцев в процедурном кабинете детской поликлиники сделали вторую прививку АКДС-вакциной. Внезапно ребенок стал беспокойным, резко побледнел, появилась одышка, высыпания на коже типа крапивницы, потерял сознание.
Задания
1. Определите состояние пациента.
2. Составьте алгоритм действий медицинской сестры.
3. Продемонстрируйте технику вакцинации АКДС-вакциной.
Эталон ответа
1. Анафилактический шок. Крапивница.
2. Алгоритм действий медицинской сестры:
а) прекратить контакт с аллергеном;
б) вызвать врача;
в) уложить, ножной конец приподнять, голову повернуть на бок;
г) обеспечить доступ свежего воздуха или увлажненного кислорода;
д) на область введения препарата холод;
е) по назначению врача ввести 0,1% раствор адреналина в возрастной доз, внутримышечно и в место введения аллергена;
ж) по назначению врача вводить: растворы преднизолона, тавегила, реополиглюкина, эуфиллина, корглюкона.
3. Техника вакцинации АКДС-вакциной согласно алгоритму выполнения манипуляций.
Задача №3
У ребенка 8 лет, находящегося на стационарном лечении, под утро появился приступ удушья с затруднением выдоха, частым сухим кашлем; дыхание шумное, на расстоянии слышны свистящие хрипы.
Задания
1. Определите состояние пациента.
2. Составьте алгоритм действий медицинской сестры.
3. Продемонстрируйте технику применения карманного ингалятора.
Эталон ответа
1. Приступ бронхиальной астмы.
2. Алгоритм действий медицинской сестры:
а) вызвать дежурного врача-педиатра;
б) придать ребенку полусидячее положение;
в) обеспечить доступ свежего воздуха;
г) по назначению врача, применить бронхорасширяющие препараты в виде ингаляции или внутрь: b-адреномиметики (сальбутамол – 1 доза 0,1 мг), М-холинолитики (беродуал);
д) при отсутствии эффекта от вышеуказанных мер ввести 3 % раствор преднизолона 2-5 мг/кг в/м;
3. Техника применения карманного ингалятора согласно алгоритму выполнения манипуляции.
Задача №4
Ребенок 5 лет длительное время находился на солнце. К вечеру у него заболела голова, началось носовое кровотечение.
Задания
1. Определите состояние пациента.
2. Составьте алгоритм действий медицинской сестры.
3. Продемонстрируйте технику применения холода для остановки кровотечения.
Эталон ответа
1. Солнечный удар. Носовое кровотечение.
2. Алгоритм действий медицинской сестры:
а) придать больному полусидячее положение с умеренно запрокинутой головой;
б) на переносицу положить марлю, смоченную в холодной воде (можно лед);
в) в носовые ходы вставить тампоны, смоченные раствором 3% перекиси водорода, или гемостатическую губку;
г) если кровотечение не прекращается, транспортировать ребенка в специализированное отделение для выполнения задней тампонады носа.
3. Техника применения холода для остановки кровотечения согласно алгоритму выполнения манипуляции.
Задача №5
Патронажная сестра при посещении ребенка 9 месяцев обнаружила у него повышение температуры тела до 39,2ºС. Кожные покровы гиперемированы, кисти и стопы горячие на ощупь.
Задания
1. Определите состояние пациента.
2. Составьте алгоритм действий медицинской сестры.
3. Продемонстрируйте технику применения физических методов охлаждения детям раннего возраста.
Эталон ответа
1.Гипертермический синдром («красная») лихорадка.
2.Алгоритм действий медицинской сестры:
а) уложить, раскрыть, обтирать кожные покровы влажной губкой, смоченной теплой водой (30-32˚ С), в течение 2-3 мин;
б) дать парацетамол в возрастной дозе, по назначению врача;
д) вызвать врача для постановки диагноза и госпитализации ребенка.
3. Техника применения физических методов охлаждения детям раннего возраста согласно алгоритму выполнения манипуляции.
Задача №6
Мать 9-месячного ребенка рассказала патронажной медсестре, что у него со вчерашнего дня наблюдаются насморк, повышение температуры тела до 37,2ºС. Ночью ребенок проснулся, был беспокоен, плакал.
При осмотре температура тела 38,5ºС, голос осипший, появился громкий "лающий" кашель, ребенок начал задыхаться, затруднен вдох, в легких прослушиваются сухие хрипы.
Задания
1. Определите состояние пациента.
2. Составьте алгоритм действий медицинской сестры.
3. Продемонстрируйте технику измерения температуры тела у детей раннего возраста.
Эталон ответа
1. Стенозирующий ларинготрахеит (ложный круп).
2. Алгоритм действий медицинской сестры:
а) вызвать врача;
б) обеспечить доступ свежего, влажного воздуха или кислорода;
в) усадить, запрокинуть голову;
г) закапать в нос или на корень языка 0,25% раствор називина;
д) провести ручные, ножные горячие ванны;
е) дать теплое щелочное питье.
ж) по назначению врача провести ингаляцию с беродуалом через небулайзер и/ или с будесонидом в дозе 0,25мг (небулы) в физиологическом растворе, антигистаминные препараты в/м супрастин 2% 0,1 мл в первый год жизни.
3. Техника проведения ингаляции через небулайзер согласно алгоритму выполнения манипуляции.
Задача №7
Ребенок 13 лет страдает язвенной болезнью двенадцатиперстной кишки, неоднократно находился на лечении в стационаре. Утром, собираясь в школу, заметил у себя темный дегтеобразный стул. Появилась слабость, головокружение, шум в ушах.
Задания
1. Определите состояние пациента.
2. Составьте алгоритм действий медицинской сестры.
3. Продемо