При селективной ангиографии сонной артерии устанавливают уровень облитерации сосуда, наличие и пригодность для анастомозирования оставшихся ветвей.
Основные этапы операции. Подготовка реципиентного ложа. Выделяют воспринимающие сосуды. Оценивают сильный напор крови в артерии, достаточный для питания будущего лоскута. Склеротические уплотнения стенки, отслойка внутренней оболочки и рыхлость средней, наблюдаемые иногда у лиц пожилого возраста, усложняют технику наложении» анастомоза. Концы сосудов иссекают до появления неповрежденных 'участков.
Воспринимающие сосуды отпрепаровывают на 2- 3 см, что облегчает их перемещение во время микроэтапа. Первая часть операции, как правило, проходит под визуальным контролем. Микроскоп используют только при грубых рубцовых изменениях, распространяющихся вплоть до сосудистой стенки.
Окончив предварительное выделение сосудов, готовят воспринимающую раневую поверхность, после чего выкраивают образец по форме дефекта.
Формирование лоскута. Во время подъема лоскута особое внимание уделяют состоянию сосудистой ножки. Короткие сосуды затрудняют наложение анастомозов, препаровка должна быть продолжена до основного сосудистого ствола, иногда для увеличения просвета иссекают фрагмент стенки главной артерии в месте отхождения питающей ветви, и все-таки в ряде случаев необходимо пластическое удлинение сосудистой ножки трансплантатом из аутовены. Во время подъема лоскута контролируют капиллярное кровотечение по его краям. По окончании выделения выбирают сосуды, пригодные для сшивания. При наличии двух артерий и возможности использовать только одну для анастомоза выбирают большую. Можно предварительно провести функциональную пробу: зажать микроклипсой один из стволов и через 10-15 мин проверить изменение кровоснабжения лоскута. На сосуды, намеченные для анастомоза, накладывают микроклипсы, разные по форме, на артерию и вену. При длинной сосудистой ножке клипсы или зажим накладывают лишь на центральные концы сосудов.
Клипсы обязательны при короткой сосудистой ножке, так как существуют трудности идентификации спазмированных сосудов. Лоскут отсекают, переносят к дефекту или заворачивают во влажную салфетку и помещают на столик операционной сестры. Культи сосудов в донорской зоне прошивают.
Если положение больного на операционном столе не позволяет перейти к микрососудистому этапу, ушивают донорскую рану, закрывают ее стерильной повязкой, поворачивают больного. В остальных случаях микроэтап проводят одновременно с ушиванием донорского участка.
Наложение микрососудистых швов. Вначале проводят окончательную обработку реципиентных сосудов по правилам микрососудистой техники. Для уменьшения спазма удаляют наружную оболочку центрального конца сосуда. При сомнениях в пригодности артерии для питания массивного лоскута проводят прямое наблюдение за силой вытекающей струи крови после пересечения артерии. Иногда пульсация артерии выражена хорошо, но струя крови слабая либо быстро прекращается через 1 - 2 с. Надо принять меры против спазма артерии (механическая дилатация, лекарственное воздействие и др.).
Если после перечисленных манипуляций активность кровотока не увеличивается, данный уровень следует признать неблагоприятным для наложения сосудистого шва, артерия обнажается дальше в проксимальном направлении.
На подготовленные реципиентные артерию и вену накладывают микроклипсы, лоскут переносят в дефект и фиксируют в правильном положении несколькими швами-держалками за кожу или жировую клетчатку. Концы сосудов лоскута и реципиентного ложа максимально сближают, иногда фиксируют биполярной клипсой.
Анастомозы проводят по стандартной методике атравматичной круглой иглой с нитью о- /о, отдельными узловыми швами. На сосуд диаметром
1,5 мм накладывают восемь-десять швов. Первыми сшивают сосуды, расположенные более глубоко, затем поверхностные. После окончания наложения анастомозов снимают клипсы с артерии и через несколько секунд-с вены. Проходимость анастомозов определяют по пульсации артерии дистальнее от линии швов, по венозному оттоку также за пределами швов, по появлящейся кровоточивости лоскута и по реакции капиллярного наполнения при надавливании на кожу лоскута. Бледное пятно, исчезающее в течение 3 с, свидетельствует о хорошем сбалансированном кровотоке в лоскуте.
Отсутствие перечисленных признаков свидетельствует о сосудистом спазме или технической ошибке. Измерение кожной температуры также помогает оценить жизнеспособность лоскута. При хорошем кровоснабжении градиент температуры по сравнению с нормальной кожей не превышает 2°С.
Ушивание донорской раны, окончательная фиксация лоскута. Донорский эффект закрывают сближением краев после широкой препаровки или ротационным перемещением кожно-жирового лоскута, или свободным лоскутом расщепленной кожи, взятой с помощью дерма-тома.
При подшивании лоскута на новом месте нужно всемерно избегать натяжения или перекручивания сосудистой ножки. Под лоскутом оставляют несколько резиновых выпускников и легко придавливают лоскут асептической повязкой.
В центре повязки вырезают «окно» для наблюдения за состоянием трансплантата.
4.3. АУТОТРАНСПЛАНТАЦИЯ ТОРАКОДОРСАЛЬНОГО ЛОСКУТА
Широчайшая мышца спины, имеющая хорошо выраженный сосудистый пучок длиной до 8 см (рис. 7), является самой большой мышцей в организме и поэтому может быть использована для закрытия обширных дефектов в различных областях тела. Мышцу отличают устойчивость к инфицированию, тесная связь с покрывающими кожно-жировыми слоями. Все это предопределяет наиболее частое применение данного лоскута среди всех остальных микрохирургических аутотрансплантатов. Торакодорсаль-ный лоскут можно использовать и как лоскут на сосудистой ножке для замещения обширных дефектов покровных тканей черепа. Для достижения больших размеров можно формировать лоскут с ограниченной кожно-жировой площадкой, оставляя большую часть мышцы свободной (рис. 8). Мышца, не связанная с покрывающими ее тканями, легко растягивается, поверхность ее может быть увеличена в 2 раза по отношению к естественным границам. За счет удаления подкожной жировой клетчатки добиваются также значительного истончения пересаживаемого блока тканей. После реваскуляризации лоскута обнаженная поверхность мышцы равномерно кровоточит. Пересаженная на нее расщепленная кожа, как правило, хорошо приживается. Все это позволяет значительно уменьшить повреждения в донорском участке. Хорошо кровоснабжаемая ровная поверхность мышцы облегчает приживление на ней кожного трансплантата, и торако-дорсальный лоскут может быть помещен в сквозной дефект щеки с одно-моментной пересадкой на внутреннюю мышечную поверхность расщепленной кожи, т.е. отпадает необходимость формирования ненадежной
|
| / | ||
| \ | \ | |
| \: | ||
| А. | \ \ |

|

\\\

|

|
Рис. 7. Сосудистый пучок и схема выкраивания торакодорсального лоскута. 38

Рис. 8. Миграция торакодорсального лоскута на затылок.
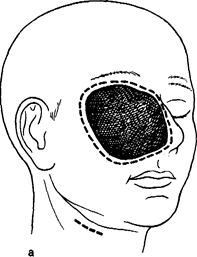
внутренней выстилки из окружающих тканей. Наиболее целесообразно применять этот вид пластики для замещения обширных и глубоких дефектов боковых отделов лица, шеи и покровных тканей черепа (рис. 9). Лоскут можно сложить вдвое, деэпителизировав в центре. Наличие хорошо выраженного нервного ствола позволяет выполнить микрохирургический анастомоз с лицевым нервом, и после блокового удаления тканей боковой поверхности лица и сохранения центрального отдела лицевого нерва удается не только одномомвнтно заместить обширный дефект, но и за счет реиннервации мышцы добиться самостоятельных движений в соответствующей половине лица. Этот же вид пластики широко применяют для воссоздания контуров лица как при дефекте мягких тканей, расположенных под кожей, так и при недоразвитии соответствующей половины лица-болезнь Ромберга (рис. 10). В этих случаях мышцу помещают в сформированный подкожный туннель, сохраняя лишь небольшой островок кожи вблизи центральной ножки, который позволит наблюдать за жизнеспособностью лоскута и, кроме того, служит дополнительным пластическим материалом при недостатке собственной кожи на лице.
|

|

|

|
Рис. 9. Аутотрансплантадия торакодорсального лоскута при сквозных дефектах лица.
а-схема дефекта и места обнаружения сосудов; б-анастомозы сосудов, ножка лоскута в мягких тканях, деэпидермизация лоскута в центре; в-сшивание сосудов, лоскут сложен вдвое, кожей внутрь; г-швы раны лица и шеи.
4.4. АУТОТРАНСПЛАНТАЦИЯ ЛОСКУТА С ВОЛОСИСТОЙ ЧАСТИ ГОЛОВЫ
Хорошая выраженность сосудов покровных тканей черепа обеспечивает относительную легкость их трансплантации с одновременной реваскуля-ризацией. Наиболее частые донорские зоны-затылочная и височная области. Легче всего формировать лоскут на виске, так как височные артерия

|

|

|
Рис. 10. Аутотрансплантация деэпидермизированного торакодорсального лоскута.
а-границы атрофии тканей; б-обнажение воспринимающих сосудов; в-введение деэпидер-мизированной ткани в сформированное на лице ложе. Зона сосудистых анастомозов; г-схема после ушивания раны. Около глаза и губ- места фиксации лоскута.
и вена расположены в относительно рыхлом слое клетчатки. Длина их может составлять 3-4 см, а образовавшийся дефект легко укрывается перемещением лоскутов с краев донорской раны. Подъем лоскута можно производить как с центра, т.е. с освобождения височных сосудов, так и с периферии. Обязательное условие-выделение лоскута вместе с поверх-ностным слоем височной фасции, в котором находятся сосуды. Трансплантатам может быть придана любая форма, необходимая для восстанов-леяия естественной границы роста в области усов и бороды (рис. 11).
ГЛАВА 4
ПЕРЕСАДКА ТКАНЕЙ С СОХРАНЕНИЕМ СОСУДИСТЫХ СВЯЗЕЙ
4.1. КРОВООБРАЩЕНИЕ В ТКАНЯХ С ОСЕВЫМ СТРОЕНИЕМ СОСУДОВ
Возможности передвижения поверхностных тканей полностью зависят от условий их кровообращения. Многолетними клиническими наблюдениями установлено, что ткани в пределах кожно-жирового слоя могут быть смещены без опасности возникновения некроза, если они сформированы из соотношения длины и ширины 1: 1 или 1: 1,5. Более широкая препаровка лоскутов сопровождается выраженной гипоксией периферического отдела, поэтому правило соблюдения ширины и длины стало одним из основополагающих в пластической хирургии. Закономерности формирования пластического материала при соблюдении определенных соотношений ширины и длины основывались на учете только одного фактора кровоснабжения кожи из сосудистого сплетения между кожей и клетчаткой. Ранее существовало представление, что это сплетение получает кровь из перфо-рантных сосудов подлежащих слоев, вертикально отходящих к коже, и поэтому широкая препаровка тканей, приводящая к их пересечению, могла вызвать в периферических отделах кожи необратимые гипоксические изменения. Ю. К. Шимановский (1865), О.Н. МопЬ (1898), !. Р. Евзег (1918) описали и другой тип кровоснабжения кожи из подкожных артерий. Длительное время его считали характерным только для головы и лица, для которых и были сформулированы новые правила формирования пластического материала. Кожно-жировые лоскуты, выкроенные вдоль подкожной артерии и сопровождающей вены, назвали артериализированными. При условии соблюдения техники подъема лоскута с сохранением осевых сосудов отпадает необходимость рассчитывать их ширину. Установлено, что сосуд диаметром 1,6 мм пропускает в 256 раз больше крови, чем сосуд диаметром 0,4 мм, а при увеличении его просвета еще на 0,4 мм, т. е. до 2,0 мм, кровоток будет в 625 раз выше, чем через сосуд шириной 0,4 мм. Следовательно, величина кровотока в артериализированных лоскутах существенно выше, чем в обычных.
Начавшееся в 70-х годах нашего столетия эмбрионально-анатомическое изучение сосудов, основанное на исследованиях процесса закладки сосудов, миграции их в различных сегментах тела вместе с образующимися мышцами и костями, позволило изменить прежние представления о кровообращении в поверхностных тканях и создать новую, научно доказанную концепцию распределения артерий. Основные фундаментальные исследования выполнены К. Оаше1 (1975), Н. Nак:аата и соавт. (1986), О. Тау1ог и ]. Ри1тег (1987). Согласно выявленным закономерностям, путь следования кожных перфорантных артерий зависит от соотношения основного питающего ствола и глубокой фасции. Все артерии вначале идут в мышцах или мышечных перегородках, обеспечивая кровью окружающие ткани, конечные их разветвления называются кожными артериями. В свою очередь их делят на прямые и непрямые кожные артерии. Функция прямых артерий-осуществлять питание кожи, независимо от того, идут они в мышцах

Рис. 11. Аутотрансплантация волосяного покрова (схема). а-границы донорского участка, рана на лице, зона расположения лицевых сосудов; б-поднятие донорского лоскута с сосудами, обнажение лицевых сосудов; в- ушивание раны на виске, выполнение сосудистых анастомозов, ножка лоскута под кожей, лоскут уложен на рану;
г-111вы на все раны.
4.5. ФОРМИРОВАНИЕ ПОПЕРЕЧНОГО ШЕЙНОГО ЛОСКУТА
Формируют лоскут на поверхностной ветви поперечной артерии шеи. Поверхностная ветвь диаметром 1-1,5 мм отходит от основного ствола в нижнемедиальной части бокового треугольника шеи, обеспечивая кровью подключичную клетчатку, подкожную мышцу шеи и кожу. Венозный отток осуществляется сопровождающей веной, впадающей в наружную яремную
вену. Поверхностная ветвь поперечной вены шеи расположена по центру будущего лоскута. Вдоль ее ствола можно заметить множество мелких вен, следующих к подкожной мышце шеи и коже. Чувствительная иннервация области осуществляется надключичными нервами, отходящими от шейного сплетения к заднему краю грудино-ключично-сосцевидной мышцы, поперек шейного треугольника и продолжающимися вниз к коже подключичной области. Средний ствол иннервирует большую часть кожной территории.
Лоскут очерчивают в виде эллипса над ключицей. Рассекают кожу и подкожную мышцу шеи по нижней границе, освобождают наружную яремную вену, надключичную жировую клетчатку смещают кверху, идентифицируют нижнее брюшко лопаточно-подъязычной мышцы. Отодвинув мышцу кпереди, обнаруживают поперечную артерию шеи, исходящую из щитошейного ствола. Продолжают разрез в латеральную сторону, обнажая передний край трапециевидной мышцы, у которого сосудистый пучок после лигирования пересекают. Необходимо обратить внимание на важность сохранения добавочного нерва, который входит в мышцу тотчас над сосудистым пучком. Затем лоскут поднимают от заднего края кпереди, обнажая фасцию заднего треугольника шеи. У верхнего края лоскута снова выделяют и после перевязки пересекают наружную яремную вену. У заднего края грудино-ключично-сосцевидной мышцы обнаруживают большой ушной нерв, который ведет к месту отхождения надключичных нервов от шейного сплетения. Перед пересечением нервных стволов идентифицируют диафрагмальный нерв и отодвигают в сторону. Следом отсекают переднюю часть лоскута вдоль задних краев грудино-ключично-сосцевидной и лопаточно-подъязычной мышц, после чего он остается связанным с организмом только поперечным шейным сосудистым пучком и нижним концом наружной яремной вены. На периферические участки сосудов накладывают микроклипсы, центральные лигируют и лоскут отсекают. При таком способе подъема место отхождения кожной ветви от поперечной артерии не выделяется, что' предотвращает возможность ее повреждения. Венозные анастомозы выполняют с сопровожающей веной, в случае ее отсутствия-с наружной яремной веной или с обеими венами сразу. Размеры лоскутов 8х10, 8х16 см. У худощавых людей трансплантат тонкий, хорошо выраженный нервный ствол позволяет выполнить анастомоз с нервом вблизи дефекта, что ускоряет восстановление чувствительности в пересаженной ткани. Дефекты донорского участка закрывают после широкой препаровки краев раны.
4.6. ФОРМИРОВАНИЕ ЛОСКУТА С ТЫЛА СТОПЫ
Ось лоскута определяют по ходу тыльной артерии стопы. Нижняя граница лоскута может находиться на уровне начала первого межпальцевого промежутка, верхняя-по краю нижнего удерживателя сухожилий разгибателей. Боковые границы лоскута проводят не дальше чем на 5-6 см в сторону от, проекции пульсирующей артерии. Вначале рассекают кожу по нижнему краю будущего лоскута до сухожилий длинного разгибателя большого вальца. Поверхностные вены пересекают и включают в лоскут, который поднимают до сухожилия короткого разгибателя большого пальца. Сухожилие пересекают и вместе с мышцей включают в лоскут. /.Если по мере сужения лоскута кверху с одной стороны линия кожного разреза проходит через боковой венозный ствол, последний лигируют игпересекают. Оставшихся вен вполне достаточно для равномерного оттока
д.ч
крови. Для лучшего прилипания и кровоснабжения расщепленного кожного лоскута, которым закрывают донорскую рану, во время подъема лоскута над сухожилием оставляют фасциальную пластинку.
Дефект на стопе после отсечения лоскута закрывают расщепленным кожным трансплантатом, плотно фиксированным по всей площади раны. Вертикальный разрез над голеностопным суставом послойно ушивают.
Пересадку лоскута с тыла стопы применяют в основном при дефектах скуловой и подглазничной областей, сочетанных с выворотом нижнего века. Тонкая и эластичная кожа концевого участка лоскута позволяет восстановить нижнее веко, а длинная сосудистая ножка-выполнять сосудистый анастомоз с лицевой артерией на приемлемом по диаметру уровне по проекции края нижней челюсти.
Однако этот трансплантат имеет и отрицательные качества. По нашим наблюдениям, у пациентов в последующем могут возникнуть жалобы на неприятные ощущения в области стопы-отечность при ношении зимней обуви, повышенную чувствительность к холоду. Выражен и косметический недостаток в виде сморщивания кожи тыльной поверхности стопы, который не позволяет женщинам летом носить открытую обувь. У одного пациента через 6 лет после формирования гортани этим лоскутом мы обнаружили развитие обильных грибковых грануляций в ее просвете, препятствующих дыханию. После дополнительных исследований установлен перенос гриба из межпальцевых промежутков со стопы.
4.7. ФОРМИРОВАНИЕ СЛОЖНОГО ЛОСКУТА С ПРЕДПЛЕЧЬЯ
Наиболее часто употребляемый при пластических операциях на лице трансплантат из тканей предплечья имеет много достоинств. Главное, тонкий и эластичный кожно-жировой трансплантат легко растяжим, питается крупными сосудами, подходит по цвету к окраске лица, может быть выкроен вместе с фрагментом лучевой кости.
Главные питающие сосуды-лучевая артерия и одна или две вены-сопровождающая артерию вена и любая подкожная вена предплечья.
При многочисленных анатомических исследованиях установлено, что регион разветвления лучевой артерии в коже достаточно обширен и включает в себя 3 окружности предплечья с центром над лучевой артерией. Верхняя граница лоскута может находиться на 8-10 см ниже локтевой ямки, нижняя-на уровне ладони. Таким образом, в зависимости от размеров предплечья, в частности у крупного субъекта, можно сформировать лоскут размером 20 х 20 см.
Метод подъема трансплантата достаточно прост, но требует чрезвычайной деликатности при работе, так как тончайшие перфорантные сосуды диаметром 0,1-0,2 мм, отходящие от лучевой артерии, на всем протяжении могут быть оборваны. Вначале выделяют дистальный отдел сосудистого пучка на запястье, лигируют проксимальный отдел артерии и вены и пересекают сосуды. Затем на установленном уровне в зависимости от требуемой длины сосудистого пучка и длины лоскута выделяют приводящий отдел лучевой артерии с сопровождающей веной. Очертив скальпелем кожную площадку поднимаемого трансплантата, рассекают кожу вместе с поверхностным листком фасции предплечья и отпрепаровывают от подлежащих мышц. Препаровку продолжают под сосудистым пучком с центрального или периферического отдела, обращая главное внимание на сохранность
связи пучка и фасции, отделяемой от мышц. По ходу препаровки пересекают одну или две подкожные вены и чувствительный нерв. Подъем лоскута осуществляют либо под жгутом, либо при сохраненном кровообращении. Тесная связь лучевой артерии и лучевой кости позволяет включить в лоскут прилежащий фрагмент кости полностью или расщепив его, сохранив непрерывность наружного отдела. Во время препаровки лоскута над костью вначале рассекают надкостницу и точно под ней бором распиливают кость в продольном и поперечном направлении, оставляя интактным внутренние участки мягких тканей, содержащие мелкие сосудистые ветви, отходящие от магистральных стволов. Перед изъятием лоскута с предплечья пересекают центральные отделы сосудов, прошивая и лигируя оставшиеся.
4.8. ПЛАСТИКА ДЕЛЬТОПЕКТОРАЛЬНЫМ ЛОСКУТОМ
Метод детально разработан \У. Вак:ат)ап (1964), однако был впервые описан русским врачом Новиковым (1917). Лоскут формируют на передней стенке грудной клетки. Он состоит из трех слоев-кожи, подкожной жировой клетчатки и фасции, покрывающей большую грудную мышцу. Покровные ткани передней стенки грудной клетки кровоснабжаются из различных источников. Центральные отделы питаются из перфорантных ветвей грудной артерии, которые прободают межреберные мышцы на 1-3 см лате-ральнее края грудины. Артерии, сопровождаемые венами, имеются в каждом межреберном промежутке, но наиболее крупные, диаметром до 1,5 мм, определяются в первом и втором. Выйдя на переднюю поверхность мышцы, сосуды прободают покрывающую фасцию и в слое подкожной жировой клетчатки следуют параллельно межреберным промежуткам в сторону плеча. Визуально можно определить конечные разветвления артерий на уровне плечегрудной борозды, однако при наливке тушью внутренней грудной артерии получают окрашивание кожи до уровня переднего края дельтовидной мышцы при условии одномоментной перевязки крупных ветвей артерии. Следующий источник кровоснабжения-подкожная ветвь грудоакромиальной артерии, которая под ключицей отходит от основного ствола, нередко представленного двумя-тремя самостоятельными сосудами, вертикально прободает большую грудную мышцу и в надфасциаль-ном слое идет параллельно главным сосудам, т.е. вниз и медиально. Диаметр ствола в подключичной ямке около 1 мм, проследить его удается на протяжении 6-8 см. Кровоснабжение боковых отделов осуществляется из сосудов дельтовидной области. Кожа этого участка получает питание за счет выходящих из дельтовидной мышцы сосудов, которые после прохождения поверхностного листка фасции древовидно ветвятся в подкожной жировой клетчатке. Количество сосудов от 8 до 12, стволы короткие, диаметр 0,6-0,8 мм. Однако в основном кровоснабжение осуществляется из сосудистого пучка подкожной дельтовидной артерии. При контрастирова-нии артерии устанавливают равномерное окрашивание кожи всей дельтовидной области, распространяющееся частично за пределы плечегрудной борозды. Таким образом, сосудистая сеть в поверхностных тканях передней грудной клетки находится в состоянии динамического равновесия, и при иересечении одной из артериальных систем функцию кровообеспечения берут на себя оставшиеся. Очевидно, что преимущество в питании имеют более крупные и длинные артериальные стволы, сохраняющие свою осевую ©Груктуру. При количественной и качественной оценке пластического ма-
териала, который можно изъять из поверхностных тканей передней грудной стенки, на первое место следует поставить кожно-фасциальный лоскут с медиальным основанием - дельтопекторальный. Размеры его могут широко варьировать в зависимости от конкретных условий. Теоретически ширине лоскута соответствует расстояние от ключицы до мечевидного отростка грудины, так как вдоль каждого межреберного промежутка имеются подфасциальные артериальные и венозные сосуды. Однако, исходя из правила пластической хирургии: чем уже питающая ножка лоскута, тем легче его перемещение,-ширину определяют в 8-10 см, т.е. вдоль третьего-четвертого межреберных промежутков. Для обеспечения выживаемости периферического отдела лоскута длиной до 30 см у пациентов пожилого возраста применяют предварительное подсечение дистального отдела лоскута над дельтовидной мышцей за 7-10 сут до основной операции.
Методика операции. Техника формирования дельтопекторального лоскута с медиальным основанием достаточно проста. Предварительно на грудной клетке рисуют границы лоскута: верхнюю-на уровне середины ключицы, нижнюю-по IV-V ребру. Продольные линии должны быть параллельными, поэтому вначале с помощью линейки намечают выбранную ширину лоскута. Выделение лоскута всегда начинают с периферии. Рассекают кожу, подкожную жировую клетчатку и фасцию дельтовидной мышцы и под контролем за мышечной тканью начинают отделять кожно-фасциальную ленту. После освобождения от медиальной подкожной вены руки, которое также проводят скальпелем, кожную фасциальную ленту продолжают поднимать в медиальном направлении вдоль ранее проведенных горизонтальных разрезов. Рассекая кожу и клетчатку в верхнем отделе плечегрудной борозды, тотчас под ключицей выделяют и после лигирова-ния пересекают кожную ветвь грудоакромиальной артерии. Рядом, перпендикулярно к разрезу, находится кожный нерв, который во всех случаях пересекают. Практически все авторы, опубликовавшие свой опыт работы с дельтопекторальным лоскутом, рекомендуют прекратить его выделение за 3-5 см до края грудины, поскольку на этом уровне отходят перфо-рантные сосуды из грудной клетки. Это положение соблюдается, если нет необходимости сформировать особенно длинный лоскут для замещения дефектов среднего и верхнего отделов лица (рис. 12).
Удлинения полезной части лоскута достигают за счет сужения кожной перемычки, приходящейся на ножку лоскута. Горизонтальные разрезы продлевают до середины грудины и затем почти под прямым углом поворачивают друг к другу. Можно их соединить, но чаще оставляют участок кожи шириной 3-4 см. Затем проводят осторожное выделение перфорантных сосудистых пучков в межреберных промежутках, подводят под них инструменты или резиновые держатели и заканчивают освобождение лоскута над грудинореберными суставами. Таким образом, он остается связанным с материнской почвой за счет питающих сосудов и узкой полоски кожи. Последнюю оставляют для страховки, чтобы при случайном неосторожном движении не оборвать сосудистые пучки. Питание кожно-фасциальной ленты не нарушается, так как кожная перемычка существенной роли не играет, а основные сосуды сохраняются. Освобожденный лоскут значительно более подвижен и может быть повернут под прямым углом к своей оси. В результате резко уменьшается количество ткани, приходящейся на образование стоячего конуса возле ножки. Средний прирост длины при использовании этого технически более сложного метода 4- 5 см. Лоскут поворачивают под прямым углом в сторону шеи, и после

Рис. 12. Формирование дельтопекторального лоскута у больного с тотальным дефектом глотки. Видна интубационная трубка, введенная в трахею.
широкого раскрывания краев основная препаровка осуществляется в над-фасциальном слое большой грудной мышцы. После этого рану на грудной клетке ушивают. Шов накладывают однорядный, сразу на кожу. Плечевой сустав-один из наиболее подвижных и функционально важных, поэтому для сохранения движений в полном объеме целесообразно восстановить утраченные покровные ткани за счет свободной пересадки кожи.