Не меньшее значение для атерогенеза имеет содержание в плазме ЛП высокой плотности (ЛВП), обладающих антиатерогенным действием. Их содержание обратно пропорционально скорости развития раннего атеросклероза. Чем ниже концентрация в плазме ЛПВП, тем выше риск развития атеросклероза. В целом риск развития атеросклероза во многом определяется соотношением атерогенных и неатерогенных ЛП в крови.
Для ориентировочной количественной оценки степени риска атеросклероза А.Н. Климовым в 1977 г. был предложен так называемый холестериновый коэффициент атерогенности (КХС), представляющий собой разницу между общим ХС (ХСобщий) и ХС ЛВП, коэффициент атерогенности можно рассчитать на основании определения только двух показателей — общего ХС и ХС ЛВП:
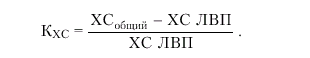
|
В норме у мужчин в возрасте 40–60 лет без клинических и других проявлений атеросклероза КХС не превышает 3,0–3,5. Вероятность развития атеросклероза относительно невелика при КХС менее 3,0. Коэффициент атерогенности в пределах 3,0–4,0 ассоциируется с умеренным, а больше 4,0 — с высоким риском атеросклероза.
Рис. Шкала оценки риска SCORE. Риск развития сердечно-сосудистой смерти в ближайшие 10 лет

Неинвазивные инструментальные методы выявления атеросклероза, протекающего без клинических проявлений, включают в себя:
Ø ультразвуковое определение толщины ТИМ сонных артерий;
Ø выявление АСБ в сонных артериях;
Ø определение жесткости сосудистой стенки с помощью таких параметров как ЛПИ и скорость пульсовой волны;
Ø определение коронарного кальция методом МСКТ.
Ультразвуковое исследование сонных артерий.В последние годы эту методику используют в качестве скринингового метода для выявления ранних изменений артериальной стенки, обусловленных атеросклерозом. Метод позволяет оценить структуру стенки и состояние просвета сосуда, измерить толщину слоя “интима–медиа”(ТИМ), которая хорошо коррелирует с данными, получаемыми при аутопсии (Ж.Д. Кобалаева с соавт.). Многочисленные клинические исследования, проведенные с применением этой методики, также свидетельствуют о высокой корреляции этого показателя с риском развития коронарных и цереброваскулярных осложнений атеросклероза.
Исследование проводят в В-режиме. Толщину слоя “интима–медиа” (ТИМ) измеряют на уровне общей сонной артерии (СА) и ее бифуркации В норме ТИМ не превышает 1,0 мм.ТИМ от 1,0 до 1,3 мм расценивают как утолщение стенки артерии, а значения этого показателя, превышающие 1,3 мм, - как ультразвуковой признак атеросклеротической бляшки. Диагноз атеросклероза считают достоверным при обнаружении утолщения стенки артерии или/и наличии фиброзной бляшки.
Лодыжечно-плечевой индекс (ЛПИ) является достаточно простым методом раннего выявления облитерирующего атеросклероза сосудов нижних конечностей, который также дает возможность оценки тяжести этого поражения. Определение ЛПИ осуществляется путем измерения уровня САД при допплерографии плечевой, заднеберцовой артерий и тыльной артерии стопы. Наиболее высокий уровень САД на одной из четырех артерий стопы должен быть разделен на максимальное САД, измеренное на плечевых артериях. Полученная величина и является значением ЛПИ.
ЛПИ = САД на лодыжке/САД на плече
(например, САД на лодыжке равно 140 мм рт.ст., а на плечевой артерии – 110 мм рт.ст., следовательно, ЛПИ = 140/110 = 1,27)
Величина ЛПИ от 1,0 до 1,3 считается нормальной.
ЛПИ>1,3 указывает на кальцинированность артерии нижних конечностей (артерия плохо поддается компрессии).
ЛПИ<0,9 (с чувствительностью 95 % и специфичностью 100 %) свидетельствует о стенозе сосудов нижней конечности (подтверждаемом ангиографией), при этом, как правило, имеется стенозирование одного или нескольких сосудов более чем на 50 %. ЛПИ от 0,4 до 0,9 наблюдается при такой степени обструкции кровотока, которая уже имеет клинические проявления в виде перемежающейся хромоты.
ЛПИ менее 0,4 свидетельствует о тяжелой ишемии конечности.
Снижение ЛПИ является ФР ИБС, инсульта, тран-зиторных ишемических атак, почечной недостаточности и общей смертности. Именно поэтому поражение артерий нижних конечностей в настоящее время рассматривается как эквивалент ИБС и требует агрессивного подхода к лечению. Выявление бессимптомного облитерирующего атеросклероза сосудов нижних конечностей важно с точки зрения ассоциации с проявлениями атеросклероза в других сосудистых бассейнах.
Кальцификация коронарных артерий является неотъемлемой частью атеросклеротического процесса. Включения кальция обнаруживаются практически исключительно в пораженных атеросклерозом артериях и не встречаются в интактных сосудах. Небольшое количество коронарного кальция можно обнаружить уже на ранних стадиях атеросклеротического процесса, однако он наиболее характерен для сформировавшихся бляшек. Несмотря на то, что отмечается положительная корреляция между количеством коронарного кальция и степенью сужения просвета артерии, эта зависимость носит нелинейный характер. Вследствие процесса ремоделирования артериальной стенки кальций не концентрируется исключительно в области значимого стенозирования. На данный момент нет данных о взаимосвязи между кальцификацией коронарных артерий и вероятностью ее разрыва.
В настоящее время основными методами оценки коронарного кальция являются электронно-лучевая компьютерная томография (ЭЛКТ) и МСКТ. Методика его количественного подсчета основана на коэффициенте ослабления рентгеновского излучения, который выражается в единицах Хаунсфилда. Чувствительность коронарного кальция в отношении гемодинамически значимого атеросклероза очень высока (95–98 %), однако специфичность этой методики значительно ниже. Основными показаниями к определению коронарного кальция в настоящее время являются необходимость исключения ИБС у пациентов с не вполне типичным болевым синдромом в грудной клетке и уточнение риска ССЗ у пациентов с промежуточным суммарным риском. Современные рекомендации не поддерживают дополнительного определения коронарного кальция в группах с низким и высоким суммарным риском.
ЛЕЧЕНИЕ
Коррекция ФР и терапия ДЛП включают немедикаментозные мероприятия по профилактике атеросклероза и медикаментозную терапию. Немедикаментозные меры профилактики атеросклероза предусматривают диету, коррекцию МТ, увеличение ФА, прекращение курения.
Диета
Количество потребляемых с пищей калорий должно быть таким, чтобы поддерживать идеальный для больного вес тела. Рекомендуется ограничить
потребление жиров животного происхождения:
количество жира (включая растительные жиры), содержащегося во всех потребляемых в течение суток продуктах, не должно превышать 30% от их общей калорийности, причем на долю насыщенных жиров должно приходиться не более 7% от этого количества;
•у лиц без ДЛП, атеросклероза и высокого 10-летнего риска смерти от ССЗ поступление ХС с пищей не должно превышать 300 мг в сутки. При наличии этих состояний суточное потребление пищевого ХС следует ограничить до 200 мг. Целесообразно не преувеличивать ограничение в потреблении яиц, поскольку они служат дешевым и ценным источником многих пищевых веществ. (для сравнения — в одном яйце содержится 200-250 мг ХС).
Разнообразные свежие фрукты и овощи необходимо употреблять несколько раз в день в общем количестве не менее 400 г, не считая картофеля. Мясо и мясные продукты с высоким содержанием жира целесообразно заменить заменять бобовыми, рыбой, птицей или тощими сортами мяса. Молоко и молочные продукты с низким содержанием жира и соли (кефир, кислое молоко, сыр, йогурт) следует потреблять ежедневно. Доля сахара в суточном рационе, в т.ч. сахара, содержащегося в продуктах питания, не должна превышать 10% общей калорийности. Общее потребление соли, включая соль, содержащуюся в хлебе, консервированных продуктах и пр., не должно превышать 6 г (1 чайная ложка) в сутки. Эта рекомендация особенно важна для больных А Г
Жирную морскую рыбу (лосось, тунец, скумбрия) следует употреблять не реже 2 раз в неделю. В этих сортах рыбы содержится необходимое количество -3ПНЖК, которые играют важную роль в профилактике атеросклероза.
Добавлять в пищевой рацион растительные стеролы/станолы (2 г/сут.), которые конкурентно блокируют всасывание ХС в кишечнике Па (В). Эти вещества в концентрированном виде содержатся в маргарине «Бене-кол» и молочном продукте «Дана-кор». Необходимое количество маргарина «Бенекол» для снижения уровня ХС — 2 столовые ложки или 2 бутерброда.
принимаемой пищи с учетом рекомендаций следующий: белки - 15%, жиры - 30%, сложные углеводы - 55% общей калорийности.
В случаях выраженной ГЛП и сопутствующего СД или МС в сочетании с ожирением требуется консультация врача-диетолога.
Коррекция веса
Снижение избыточного веса является необходимым условием терапии ДЛП и профилактики ССО. Снижение МТ достигается назначением диеты с низким содержанием жира и регулярным выполнением физических упражнений.
Больному рекомендуется:
снизить МТ до оптимальной; для оценки следует использовать показатель ИМТ=вес в кг/рост м2. Нормальный ИМТ находится в пределах 18,5-25 кг/м2;
в настоящее время для оценки избыточной МТ или ожирения прибегают к измерению ОТ. В норме у мужчин она не должна превышать 94 см, у женщин 80 см. ОТ у мужчин > 102 см, у женщин > 88 см - показатель АО, что ассоциируется с повышенной частотой ССО.
Физическая активность
Всем пациентам с нарушениями липидного обмена, избыточной МТ и другими ФР рекомендуется повысить повседневную ФА с учетом возраста, состояния сердечно-сосудистой системы, опорно-двигательного аппарата, других органов и систем. Лицам без клинических симптомов ИБС можно рекомендовать удобный и привычный для них вид ФА. Наиболее безопасное и доступное практически для всех аэробное физическое упражнение - ходьба. Заниматься следует 4-5 раз в неделю не менее 30-45 минут с достижением ЧСС = 65-70% от максимальной для данного возраста. Максимальная ЧСС рассчитывается по формуле:
220 — возраст (лет)
Больным ИБС и другими заболеваниями сердечно-сосудистой тренировочных нагрузок подбирается индивидуально с учетом результатов нагрузочного теста (велоэргометрия или тредмил).
Прекращение курения
Врач должен убедить больного прекратить курение в любой форме. Установлен вред не только активного, но и пассивного курения, поэтому отказ или сокращение курения должны быть рекомендованы всем членам семьи больного ИБС. В настоящее время разработан алгоритм программы отвыкания от курения, который состоит из следующих 5 принципов:
систематическое выявление курильщиков;
оценка степени привычки и готовности избавиться от нее;
объяснение вредных последствий привычки и рекомендация прекратить курение;
при необходимости врачебная помощь, включающая никотин-заместительную терапию или фармакологические средства;
длительный контроль, предполагающий регулярное наблюдение врачом пациента-курильщика.
Употребление алкоголя
Ряд экспериментальных, клинических и эпидемиологических исследований показал, что потребление небольших доз алкоголя может уменьшить смертность от ИБС. Механизмы защитного действия алкоголя связаны главным образом с его возможностью повышать уровень ХС ЛВП, снижать прокоагулянтный потенциал плазмы крови и рядом других эффектов. Однако зависимость между количеством потребляемого алкоголя и смертностью имеет «J-образную» кривую. Это означает, что абсолютно непьющие имеют высокий риск умереть, который снижается у умеренно пьющих и достигает наиболее высоких значений у тех, кто злоупотребляет алкоголем. По данным английского информационного центра по качеству здоровья безопасное для здоровья потребление алкоголя предполагает употребление не более 210 мл чистого алкоголя в неделю для мужчин и 140 мл для женщин при условии суточного употребления не более 30 г для мужчин и 20 г для женщин.
Потребление алкоголя не рекомендовано больным АГ. подагрой, с ожирением.
Злоупотребление алкоголем может спровоцировать миопатию или рабдомиолиз у пациентов, принимающих статины.
По мнению экспертов ВНОК, рекомендовать употребление даже умеренных доз алкоголя с целью профилактики атеросклероза в России нецелесообразно, т. к. риск возможных осложнений (алкогольная зависимость) значительно превышает весьма сомнительную пользу.
Медикаментозная терапия нарушений липидного ОБМЕНА
Медикаментозную терапию ДЛП следует начинать у лиц с высоким и очень высоким риском смертельного исхода от ССЗ одновременно с немедикаментозными мерами профилактики; 1 (А). У больных c умеренным и низким риском можно ограничиться назначением немедикаментозной терапии c последующими визитами пациента 1 раз в год. Однако при отсyтствии эффекта от немедикаментозной терапии для достижения целевых уровней липидов необходимо рассмотреть возможность назначения медикаментозных липид-коррегирующих средств.
K медикаментозным средствам, влияющим на липидный обмен, относятся: -ингибиторы ГМГ-КоАредуктазы (стаТИНЫ);
- ингибитор абсорбции ХС в кишечнике (эзетимиб);
- СЖК (ионно-обменные смолы);
- производные фиброевой кислоты (фибраты);
- НК (ниацин); -
-w-з пнжк.
Ингибиторы ГМГ-KoA peдy кт a зы (статины)
В нacтоящee время статины являются наиболее распространенными пpeпapaтaми в лечении ГЛП IIa, IIb, III типов.
Результаты клинических исследований статинов последних лет продемонстрировaли их эффективность и безопасность y больных АГ, СД 2 типа, ОКС.B настоящее время на фармацевтическом рынке России имеются все препараты группы статинов: ловастатин, симвастатин,правастатин, флувастатин, аторвастатин,розувастатин. Первые статины (ловастатин, симвастатин и правастатин) были вьихелены из культуры грибов Aspergillus terrens;флувастатин, аторвастатин, розувастатин-синтетическиепрепараты. Статиныразличаются по своим физика-химическим и фармакологическим свойствам: симвастатин и ловастатин - более липофильны; аторвастатин, розувастатин и правастатин - менее липофильны; флувастатин - относительно липофилен. Эти свойства обеспечивают различную проходимость препаратов через клеточные мембраны, в частности печеночных и мышечньгк клеток. Период полувыведения большинства статинов колеблетсяв пределах 2-3 часов, за исключением аторвастатина и розувастатина, период полувыведения которых превышает 12 часов, что, вероятно, объясняет их более высокую гиполипидемическую активность. С учетом этих различии врач может выбирать статин в зависимости от уровня липидов и сопутствующей патологии.
Механизм действия. Все статины являются ингибиторами ГМГ-КОА редуктазы, основного фермента ранней стадии синтеза ХС. B результате развивающегося дефицита внутриклеточного ХС,печеночная клетка увеличивает количество специфических рецепторов на своей мембране, которые связывают ХС ЛНП и таким образом снижают его концентрацию в крови. Наряду c этим статины обладают плейотропными (нелипидными) эффектами, которые реализуются в улучшении функции эндотелия, подавлении воспаления в сосудистой стенке, снижении агрегации тромбоцитов и пролиферативной активности ГМК, ряде других свойств, механизм которых недостаточно изучен.
Назначение и дозировка. Как правило, статины назначают однократно, обычно перед сном, ввиду того что синтез ХС наиболее интенсивно происходит в ночное время. Аторвастатин, розувастатин можно применять в любое время суток. Однако при назначении высокой дозы ее можно разбить на два приема (утро и вечер). Все статины производятся и применяются в таблетированной форме.
Общие замечания по назначению статинов. К назначению максимальной суточной дозы статинов обычно прибегают в случаях, когда пациент относится к категории о высокого риска развития атеросклероза и/или у него высокие уровни ОХС и ХС ЛНП. По данным завершенных клинических исследований, прием статина в высокой дозе связан с более частым развитием побочных эффектов (гиперферментемия, миопатия, рабдомиолиз).
Статины снижают ХС ЛНП на 20-60%, ТГ на 10-20% и повышают уровень ХС ЛВП на 5-15%. Длительное применение статинов (не менее 5 лет), уменьшает частоту осложнений от ИБС и других ССЗ на 25-40%. Максимальный гиполипидемичес-кий эффект при назначении статинов наступает через 2-3 недели от начала лечения. Однако результаты терапии по снижению ССО начинают проявляться не ранее 6-9 месяцев от начала приема статинов.
Переносимость и побочные эффекты лечения статинами. По данным завершенных клинических исследований, статины относятся к одним из самых безопасных классов лекарственных средств. Прием статинов изредка может сопровождаться болями в животе, метеоризмом, запорами. Повышение активности печеночных ферментов АЛТ, ACT наблюдается у 1 -5% больных. Если уровень хотя бы одного из перечисленных ферментов при двух последовательных измерениях превышает в 3 раза ВГН, прием статина нужно прекратить. В случаях умеренного повышения ферментов достаточно ограничиться снижением дозы препарата. Обычно в течение короткого времени уровни ферментов возвращаются к норме, и лечение возобновляют либо тем же препаратом в меньшей дозе, либо другим статином.
Согласно Report of NLA Task Force on Statin Safety, 2006, терапия статинами может быть рекомендована пациентам с хроническими болезнями печени, неалкогольным стеатогепатитом, жировой инфильтрацией печени. При этом требуется тщательный контроль за уровнем активности печеночных ферментов.
В 0,1-3% случаев при приеме статинов наблюдаются миалгия и миопатия. Выраженная миопатия проявляется болями в мышцах или мышечной слабостью и повышением активности КФК в 5 раз превышающим ВГН.
Самое тяжелое осложнение при терапии статинами - рабдомиолиз (распад поперечнополосатой мышечной ткани) возникает, если своевременно не диагностировать миопатию и продолжить лечение статином. Рабдомиолиз - тяжелое, • жизнеугрожающее осложнение, проявляющееся миалгией, миопатией, мышечной слабостью, повышением активности КФК более 10 ВГН, повышением креатинина и миоглобинурией. Рабдомиолиз требует срочной госпитализации.
Для лечения рабдомиолиза используют экстракорпоральные методы очистки крови - плазмаферез и гемодиализ. Рабдомиолиз чаще наблюдается при одновременном назначении статинов с фибратами, цитостати-ками, антибиотиками-макролидами. Причина более частого возникновения осложнений при таком сочетании обусловлена тем, что метаболизм ловастатина, симвастатина, аторвастатина происходит через систему цитохрома Р-450 и ее изоформы ЗА4. Конкурентное связывание фермента ведет к повышению концентрации статинов в плазме крови и, следовательно, к увеличению их миотоксических свойств.
Ингибитор абсорбции ХС в кишечнике (эзетимиб)
Эзетимиб относится к новому классу гаподилидемических средств, блокирующих абсорбцию ХС в эпителии тонкого кишечника. Со времени регистрации в РФ 2004г значительно вырос опыт применения эзетимиба, поэтому в настоящей версии рекомендаций о немпредставлена более подробная информация.
Механизм действия. После приема per os эзетимиб подвергается в стенке кишечника быстрой глюкуронизации и в виде глюкуронида начинает циркулировать по энтеропеченочному пути. Период полужизни эзетимиба в плазме крови достигает 22 часов, поэтому препарат вполне достаточно назначать один раз в сутки. Основным местом действия эзетимиба и его глюкуронида является ворсинчатый эпителий тонкого кишечника. Ингибирование эзетимибом абсорбции ХС вызывает снижение содержания ХС в гепацитах, что усиливает процесс внутриклеточного синтеза ХС, повышает число рецепторов к ХС ЛНП на поверхности мембран печеночных клеток.
Эзетимиб не влияет на абсорбцию ЖК, ТГ и жирорастворимых витаминов. Предварительные исследования, проведенные за рубежом и в РФ, показывают, что при монотерапии эзетимиб в дозе 10 мг/сут. снижает уровень ХС ЛНП на 17-19%, повышает содержание ХС ЛВП на ~ 1,5%. Однако, основная сфера применения эзетимиба - комбинированная терапия с невысокими дозами различных статинов.
Клинические исследования, проведенные в т.ч. в России (Исследование Двух Столиц), показали, что добавление 10 мг/сут. эзетимиба к любому из статинов в любой дозе дает дополнительное снижение уровня ХС ЛНП на 25-30% по сравнению с монотерапией статинами. Терапия симвастатином в дозе 10 мг/сут. в комбинации с эзетимибом в дозе 10 мг/сут. позволяет снизить содержание ХС ЛНП так же, как монотерапия симвастатином в дозе 80 мг/сут. Очевидно, что комбинация статинов с эзетимибом открывает новые возможности в достижении целевых уровней ХС ЛНП и снижении побочных явлений, наблюдаемых при монотерапии статинами в высоких
Назначение и дозировка. Эзетимиб назначается в таблетках в дозе 10 мг/сут. один раз вне зависимости от приема пищи и времени суток. Монотерапия эзетимибом используется редко ввиду низкой эффективности в снижении ХС и ТГ. Эзетимиб рекомендуется комбинировать со статина-ми, которые назначают в подобных случаях в начальных дозах (10-20 мг/сут.). Препараты можно назначать одновременно или порознь.
Побочные эффекты. Эзетимиб хорошо переносится, редко его прием может сопровождаться болями в спине, артралгией, слабостью, повышением активности сывороточных трансаминаз. Эзетимиб нельзя назначать и комбинировать со статинами у больных с уровнем активности печеночных ферментов в 3 раза, превышающим ВГН и при острых заболеваниях печени. Одновременный прием циклоспорина может существенно повысить концентрацию эзетимиба в плазме, поэтому такое сочетание не рекомендуется.
Секвестранты желчных кислот (ионно-обменные смолы)
СЖК используют в качестве гиполипи-демических средств ~ 30 лет. В клинических исследованиях была доказана их эффективность по снижению частоты ССО. Вероятно, с появлением статинов, обладающих более выраженным гиполипидемическим эффектом, СЖК исчезли с аптечных прилавков России. Однако в большинстве стран Европы и в США СЖК в настоящее время назначают в качестве дополнительных средств к основной терапии статинами больным с СГХС. СЖК не всасываются в кровь и лишены системного действия, поэтому они могут быть препаратами выбора, например у беременных или детей с СГХС.
Механизм действия. СЖК, являясь сложными полимерными соединениями, связывают желчные кислоты, содержащие ХС, в просвете тонкого кишечника и усиливают их экскрецию с фекалиями. В результате уменьшения всасываемости желчных кислот в печеночных клетках развивается дефицит ХС, для компенсации которого увеличивается количество мембранных рецепторов к ЛНП, обеспечивающих дополнительный клиренс ХС ЛНП из плазмы крови. СЖК назначают больным с Па типом ГЛП. Представителями смол являются холестирамин, колестипол и
Назначение и дозировка. Холестирамин назначают в дозе 8-24 г/сут., колестипол — в дозе 5-30 г/сут. в виде порошка, который растворяют в жидкости (чай, кисель), колесевелам - в дозе 3,750 мг/сут. в виде таблеток (в одной таблетке содержится 625 мг). СЖК снижают уровень ОХС и ХС ЛНП на 15-30% и повышают концентрацию ХС ЛВП на 5%. Они противопоказаны при III и PV типах ГЛП, в виду того, что повышают уровень ТГ.
Побочные эффекты. СЖК в 50% случаев вызывают запоры, метеоризм и диспепсию; многие больные отказываются их принимать из-за неприятных вкусовых ощущений. СЖК могут снизить всасываемость других препаратов при их совместном назначении, поэтому их принимают за 1-2 ч до или 4 ч спустя после приема других лекарств.
Производные фиброевой кислоты (фибраты)
К фибратам относятся клофибрат, гем-фиброзил, безафибрат, ципрофибрат и фенофибрат. Из перечисленных препаратов клофибрат не используется из-за высокой частоты осложнений, в частности, холели-тиаза.
Механизм действия. Фибраты являются агонистами подкласса ядерных рецепторов - PPARs-a,внутриклеточных компонентов, содержащих набор ферментов, активация которых интенсифицирует процессы в ядре клетки, регулирующие синтез апобелков, окисление ЖК. Реализация этих механизмов активизирует постгепариновую и печеночные липопротеидлипазы, ферменты, регулирующие гидролиз ХМ, ЛОНП, ЛПП. Терапия фибратами сопровождается достоверным повышением концентрации ХС ЛВП вследствие усиления синтеза апо A-I.
Назначение и дозировка. Фибраты назначают в следующих дозах: гемфиброзил — 600 мг 2 раза в сутки (в настоящее время сро200 мг 2-3 раза в сутки (в РФ отсутствует), ципрофибрат (Липанор®) — 100 мг 1-2 раза в сутки, фенофибрат (Трайкор 145, Липантил® 200 М) - 145, 200 мг 1 раз в сутки, соответственно. Фибраты лучше принимать с утренним приемом пищи, т. к. синтез липопротеидов, богатых ТГ, происходит более интенсивно в утренние часы.
Фибраты снижают содержание ТГ на 30-50%, ХС ЛНП на 10-15% и повышают уровень ХС ЛВП на 10-20%. Следовательно, основные показания для назначения фибратов - изолированная ГТГ (ГЛП IV типа) в сочетании с низким уровнем ХС ЛВП. Если у больного уровень ТГ > 5,6 ммоль/л (500 мг/дл), то у него существует реальная опасность развития острого панкреатита, и первоочередная задача врача заключается в его предупреждении. Фибраты в такой ситуации наряду с НК, являются препаратами выбора.
Существуют данные, что фибраты обладают плейотропными свойствами, в частности, они подавляют агрегацию тромбоцитов, улучшают функцию эндотелия, снижают уровень фибриногена.
В случаях комбинированной ГЛП (типы lib, III) возможна комбинация фибратов со статинами (флувастатин, симвастатин).
Сочетанная терапия обеспечивает эффективное снижение ХС ЛНП, ТГ и более выраженное повышение ХС ЛВП (синерги-ческий эффект фибратов и статинов).
Побочные эффекты. Фибраты хорошо переносятся, однако у 5-10% больных возможны побочные эффекты в виде болей в животе, запоров, диареи, метеоризма, а также сыпи, зуда, головных болей, бессонницы. Как правило, эти симптомы не тяжелые и не требуют прекращения лечения. Фибраты лучше принимать с утренним приемом пищи, т. к. синтез липопротеидов, богатых ТГ, происходит более интенсивно в утренние часы.
Фибраты снижают содержание ТГ на 30-50%, ХС ЛНП на 10-15% и повышают уровень ХС ЛВП на 10-20%. Следовательно, основные показания для назначения фибратов - изолированная ГТГ (ГЛП IV типа) в сочетании с низким уровнем ХС ЛВП. Если у больного уровень ТГ > 5,6 ммоль/л (500 мг/дл), то у него существует реальная опасность развития острого панкреатита, и первоочередная задача врача заключается в его предупреждении. Фибраты в такой ситуации наряду с НК, являются препаратами выбора.
Существуют данные, что фибраты обладают плейотропными свойствами, в частности, они подавляют агрегацию тромбоцитов, улучшают функцию эндотелия, снижают уровень фибриногена.
В случаях комбинированной ГЛП (типы lib, III) возможна комбинация фибратов со статинами (флувастатин, симвастатин).
Сочетанная терапия обеспечивает эффективное снижение ХС ЛНП, ТГ и более выраженное повышение ХС ЛВП (синергический эффект фибратов и статинов).
При сочетании фибратов со статинами возрастает риск развития миопатии. При необходимости такого сочетания нужно" контролировать показатели печеночных ферментов и КФК не реже 1 раза в месяц. Есть сообщения о редких случаях повышения уровня креатинина, развития панкреатита, тромбоэмболии мелких ветвей легочной артерии у больных СД, находящихся на длительном лечении фенофибратом.
НИКОТИНОВАЯ КИСЛОТА
Назначение и дозировка. НК назначают в дозе 2-4 г/сут. (в 2-3 приема), что ведет к снижению уровня ХС ЛНП на 10-20%, ТГ на 20-30%, повышению концентрации ХС ЛВП на 15-20%. В РФ зарегистрирована пролонгированная форма НК - Эндурацин, в которой активное вещество фиксировано на восковидной матрице, что обеспечивает медленное высвобождение активной субстанции и постепенное нарастание концентрации препарата в крови. Эндурацин назначают в дозе по 0,5 г 3 раза в сутки. Эндурацин не оказывает такого выраженного.действия на липиды крови, как кристаллическая форма НК. Основное показание для применения НК - комбинированная ГЛП (тип lib), а также ГТГ в сочетании с низким содержанием ХС ЛВП.
Побочные эффекты НК. Прием НК часто сопровождается побочными явлениями в виде гиперемии лица и верхней половины туловища с чувством жара и приливов. Реакция обусловлена активным высвобождением простагландинов под влиянием препарата. Побочные эффекты НК можно ослабить постепенным титрованием дозы и назначением 250 мг аспирина за полчаса до ее приема. Принимать НК рекомендуется одновременно с приемом пищи. При приеме Эндурацина побочные реакции возникают реже. Из других побочных явлений возможны боли в животе, на которые жалуются до 5% больных, и которые могут быть связаны с обострением гастрита. Очень редко при приеме НК развивается печеночная недостаточность, которая проявляется внезапным падением уровня ОХС, выраженным повышением печеночных ферментов и клиникой печеночной комы. Лучшая профилактика этого осложнения - периодический контроль ферментов АЛТ, ACT. Не рекомендуется без перерыва переходить с приема кристаллической формы НК на прием формы замедленного высвобождения и наоборот. Особую осторожность следует соблюдать при комбинировании НК со статинами или фибратами. У 5-10% больных подагрой возможно обострение основного заболевания, у них следует избегать применения любых форм НК. Назначение НК не рекомендуется больным СД и с МС из-за возможного развития гипергликемии или повышения толерантности к глюкозе.
ω 3 полиненасыщенные жирные кислоты
в дозе 3-4 г/сут. используют для лечения ГТГ (ГУ-Утипы ГЛП). В 1999г были опубликованы результаты многоцентрового исследования GISSI-Prevenzione (Gruppo Italiano per lo Studio della Soprawivenza nell'Infarto miocardico Prevenzione), в котором сравнивали высоко-очищенные со-3 ПНЖК, содержащие 84% ЭПК и ДГК, витамин Е и плацебо у больных, с недавно перенесенным ИМ. В исследование были включены > 11 тыс. больных, перенесших ИМ. Результаты исследования показали, что терапия со-3 ПНЖК сопровождалась снижением общей смертности на 20%, сердечно-сосудистой смертности на 30% и риска ВС на 45%. Концентрация ТГ при этом существенно не изменялась. В настоящее время один из препаратов (Ома-кор), содержащий 84% высокоочищенных со-3 ПНЖК, зарегистрирован в России.
Основное показание для препаратов со-3 ПНЖК - вторичная профилактика сердечно-сосудистой смерти и ВС у пациентов, перенесших ИМ, в дополнение к стандартной терапии: статинами, ИАПФ, аспирином, Р-АБ.
Для коррекции ГТГ со-3 ПНЖК необходимо назначать в лозе 2-4 г/сут. Монотерапия ГТГ препаратами ®-3 ПНЖК с точки зрения соотношения стоимость/эффективность лечения не является оптимальной; длительная терапия чревата повышенным риском диареи и желудочных кровотечений.
Комбинированная терапия нарушений липидного обмена позволяет решить задачи, которые не под силу монотерапии. Каждое из гиполипидемических средств влияет преимущественно на определенное звено метаболизма липидов и липопротеидов. Статины и комбинация статинов с эзе-тимибом преимущественно снижают ХС ЛНП, мало влияют на концентрацию ТГ и умеренно повышают содержание ХС ЛВП. Фибраты снижают уровень ТГ и повышают ХС ЛВП, почти не оказывая влияния на ХС ЛНП. НК действует умеренно на все звенья метаболизма липидов, однако ее применение ограничено из-за высокой частоты побочных эффектов.
В настоящее время наметилась отчетливая тенденция к более широкому назначению комбинированной гиполипидемической терапии. Созданы фиксированные комбинации различных препаратов. В РФ в 2008гбудет зарегистрирован комбинированный препарат «Инеджи», который содержит фиксированные дозы симвастатина (10, 20, 40, 80 мг) и эзетимиба (10 мг К комбинации статинов с фибратами все чаще прибегают у больных СД 2 типа и с МС при выраженной ГТГ. Основная идея такой комбинации состоит в том, что статины более эффективно предупреждают развитие макрососудистых осложнений- ИМ, стенокардия, МИ, а фибраты предупреждают развитие диабетической микроангиопатии: диабетическая ретинопатия, диабетическая стопа.
Результаты клинических испытаний гиполипидемических препаратов позволяют прогнозировать, что снижение уровня ХС ЛПН на 55-60% за счет применения высоких доз статинов или комбинации статинов с эзетимибом может привести к двукратному уменьшению числа коронарных событий у больных с высоким риском смерти от ССЗ.
Еще раз необходимо подчеркнуть, что комбинированная терапия требует более тщательного наблюдения за больными и более частого анализа активности печеночных ферментов и КФК.
Экстракорпоральные методы лечения
В случаях, когда гиполипидемическая медикаментозная терапия не достаточно эффективна и/или не может быть назначена, прибегают к инвазивному лечению ДЛП, которое проводят в специализированных клиниках. К инвазивной терапии ДЛП относятся методы терапевтического афереза - плазмаферез и ЛНП аферез. ЛНП аферез - это совокупность экстракорпоральных методов лечения, таких как каскадная плаз-мофильтрация, плазма и гемосорбция на ионообменных или иммунных сорбентах. ЛНП аферез показан больным гомозиготной и тяжелой формой гетерозиготной наследственной ГХС, больным резистентным к лекарственной гилолипидемической терапии, а также пациентам с тяжелой ГЛП, перенесшим операцию реваскуляризации миокарда или ангиопластику с целью предотвращения образования рестенозов, связанных с повторным образованием лштидных бляшек. В РФ в ряде клиник осуществляется процедура иммуносорбции Лп (а) при его выраженной концентрации и высокого риска смерти от ССЗ.