РЕФЕРАТ
Тема: Диагностика опухолей спинного мозга
на ранних стадиях..
Выполнил: Панасенков С.Ю.
Актуальность темы:В современных условиях возможности методов визуализации в патологии нервной системы позволяют увидеть развитие процесса (в данном случае опухоли), с высокой разрешающей способностью. Т.е. когда клинические проявления могут быть минимально выраженными, либо отсутствовать.
Поэтому чрезвычайно важной задачей для врача-невропатолога, нейрохирурга ведущего амбулаторный прием больных становиться онкологическая настороженность, обоснованная клинически.
Введение
Клиническая картина, вызываемая опухолью спинного мозга, находится в зависимости:
- от уровня расположения опухоли по длиннику спинного мозга.
- локализации (интра- или экстрамедуллярной)
- при экстрамедуллярной локализации — прилежит ли она к задней, заднебоковой или передней поверхности мозга.
- скорости роста
- размера резервного пространства позвоночного канала.
Тем не менее, помимо топических признаков можно выделить, так называемые общие симптомы свойственные в той или иной степени всем опухолям спинного мозга. К числу таких симптомов относятся: синдром поперечного, прогрессивно развивающегося поражения спинного мозга или корешков конского хвоста, механическая блокада субарахноидального пространства, белково-клеточная диссоциация в цереброспинальной жидкости. (2)
Статистика (1,2,3)
Большинство заболеваний приходится на средний и зрелый возраст — от 30 до 50 лет. Дети заболевают значительно реже, чем взрослые.
Экстрамедуллярные опухоли встречаются в 4 раза чаще интрамедуллярных. Среди всех внутрипозвоночных опухолей экстрамедуллярные субдуральные составляют 65,4%,интрамедуллярные 20 %, экстрадуральные (эпидуральные)— 15%. Опухоли типа «песочных часов» являются особыми топографоанатомическими вариантами экстрадуральных новообразований. Они могут быть экстрадурально-экстравертебральными или экстраинтрадуральными.
|
|
К довольно часто встречающимся внутрипозвоночным новообразованиям относятся опухоли конского хвоста (15%). Опухоли «крестцовой елочки», исходным местом возникновения которых являются корешки, оболочки и экстрадуральная часть конечной нити, расположенные каудальнее дурального мешка в нижних отделах крестцового канала, очень редки — не более 1 %.
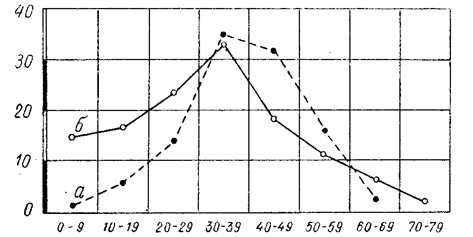
Рис. 1. Распределение по возрасту больных опухолью спинного мозга.(1)
а — повозрастное распределение,населения, б — повозрастное распределение больных опухолью спинного мозга.
Локализация опухолей по длиннику спинного мозга (1)
| Положение опухолей | Количество опухолей в различных сегментах спинного мозга | ||||
| СI-СIII | СIV-ThI | ТhII ThIX | ThX-LI | LII-SI | |
| Экстрамедуллярные Интрамедуллярные | 1* | ||||
| Общее число... |
*• Опухоль конечной нити спинного мозга — filum terminale,
Клиника начальных стадий заболевания.
В 80 % случаев – боль единственный симптом на протяжении многих лет у больных с опухолями позвоночника и спинного мозга. Только когда наступает декомпенсация функции спинного мозга – с трудом слушаются руки, слабеют ноги – больной обращается к доктору.
Болевой синдром служит основанием для ошибочных диагностических выводов чаще, чем какие-либо другие клинические проявления опухолей спинного мозга. Наиболее распространенные диагностические ошибки — предположения о сухом плеврите, холецистите, заболеваниях сердца, аппендиците. Главной причиной столь грубых диагностических ошибок, приводящих в единичных случаях к производству лапаротомии, является невнимание к особенностям болевых ощущений и их детализации. Иногда просто не учитывается локализация боли соответственно району иннервации определенного корешка, характер боли — ощущение опоясывания или сдавления, зависимость ее от положения тела, время возникновения (более характерны ночные боли). Эти ошибки тем более досадны, что уже в корешковой стадии при объективном исследовании почти всегда можно обнаружить гиперестезию в зоне иннервации пораженных корешков, наиболее отчетливую при сжимании кожи в складку, и слабо намеченные проводниковые нарушения книзу от очага, характерно также выпадение брюшных рефлексов при локализации опухоли в грудном отделе позвоночника.
|
|
Для экстрамедуллярных опухолей характерны три стадии: 1) корешковая, 2) броун-секаровского синдрома и 3) парапареза (параплегии). Такое подразделение в значительной части случаев схематично, поскольку не все эти стадии, могут быть установлены отчетливо.
1) Корешковая стадия характеризуется в первую очередь интенсивными болями, особенности которых в типичных случаях могут служить основанием для предположения о компрессионном процессе. Наибольшей силы болевые ощущения достигают при опухолях конского хвоста; при опухолях шейной локализации они почти столь же значительны. Новообразования на уровне грудного отдела не так редко протекают с весьма умеренными корешковыми болями или даже с полным отсутствием их. Частота наблюдений без симптомов (1) раздражения корешков по отношению ко всем наблюдениям экстрамедуллярных опухолей равна 10—18%. В основном сюда относятся опухоли вентральной и вентролатеральной локализации. Опухоли, исходный рост которых не связан с задним корешком, например менингиомы, а также новообразования более мягкой консистенции, оказывающие меньшее давление на корешковые волокна, также протекают нередко без выраженного болевого синдрома (липомы). Напротив, при бластоматозном росте инфильтрирующего типа (рак оболочек, саркомы) радикулярные боли всегда резки.
|
|
2) Броун-секаровская стадия характеризуется наличием на стороне опухоли центрального пареза, нарушения мышечно-суставного чувства, тактильной, вибрационной, двумерной чувствительности, утратой способности распознавать письменные знаки при нанесении их на кожу. Контралатерально определяется гипестезия болевой, температурной, в меньшей степени, тактильной чувствительности. Проводниковые парестезии — чаще на стороне очага, что свидетельствует об обусловленности их раздражением преимущественно одноименного заднего столба спинного мозга. Также характерно и то,что в редких случаях синдром половинного поражения бывает выражен в «классическом» виде. 3) Стадия поражения всего поперечника спинного мозга, как правило, наиболее длительна. Локальная неврологическая симптоматика в этом периоде зависит от расположения очага по длиннику и от отношения его к поверхности спинного мозга.Средняя продолжительность клинического течения при экстрамедуллярных опухолях 2—3 года, но во многих случаях, к примеру, при опухолях конского хвоста, она зачастую значительно больше, иногда до 10 и более лет.
Интрамедуллярные опухоли, развиваясь в сером веществе, по мере своего роста начинают изнутри давить на белое вещество с содержащимися в нем проводниками и вызывают ту же картину поперечного синдрома.
Для опухоли данной локализации характерно прогрессирующее развитие синдрома поперечного поражения мозга, длящееся до наступления параплегии от нескольких месяцев (при злокачественных опухолях) до 1/2—3 лет и больше (при доброкачественных).
Однако интрамедуллярные опухоли имеют свои клинические особенности, что позволяет уже на стадии предварительного диагноза заподозрить именно данную локализацию процесса.. Болевой синдром- жалобы на боли, в проекции возможной локализации опухоли нередки и у больных внутримозговыми опухолями. Но при последних больной испытывает не ощущение стягивания, а тупое чувство, которое он характеризует определениями «ноющая» или «ломящая», реже «грызущая боль». Топография этих ощущений несколько другая: не чувство опоясывания или боли вдоль оси конечности, а ощущения на более ограниченном участке, например лишь в проксимальном отделе руки при опухолях шейного отдела спинного мозга. Указанные особенности ощущений обусловлены раздражением чувствительных нервных элементов, содержащихся в заднем роге и в прилегающей к нему лиссауеровской зоне.
Синдром Броун—Секара, четко выраженный, веско говорит за сдавление спинного мозга, то же — и в отношении тех редких случаев, когда констатируют выраженное преобладание симптоматики, указывающей на поражения половины спинного мозга, противоположной очагу. Однако элементы этого синдрома могут быть отмечены иногда и при внутримозговой локализации опухоли.
Большое значение для дифференциального диагноза между экстра- и интрамедуллярной локализацией опухоли имеет наблюдение над динамикой проводниковых нарушений чувствительности. При экстрамедуллярной компрессии, как парестезии, так и выпадение чувствительности появляются сначала в дистальных отделах нижних конечностей, и только на протяжении более или менее длительного времени граница парагипестезии повышается, достигая постепенно уровня, соответствующего локализации очага (закон эксцентричного расположения длинных проводников в спинном мозгу). Напротив, если исходное место роста опухоли — серое вещество спинного мозга, анестезия распространяется в нисходящем направлении. Другой весьма существенной особенностью динамики проводникового расстройства чувствительности, характерной для интрамедуллярных новообразований, является сравнительно быстрое повышение верхнего его уровня. Нарушения в двигательной сфере также представляют некоторые различия. А именно, у больных с внутримозговыми опухолями сегментарные парезы конечностей, обусловленные поражением клеток передних рогов спинного мозга, как правило, более диффузны, чем парезы корешкового происхождения.
Прогрессирующее течение процесса не всегда характерно, как исключение можно представить ремиссии, в основе которых лежат главным образом перифокальные реактивные изменения типа кистозного или слипчивого арахноидита, возникающего обычно непосредственно выше бластоматозного очага. Ремитирующее течение может быть обусловлено и дегенеративными изменениями - некрозом в ткани самой опухоли, главным образом при невриноме. В наибольшей степени длительные и значительные временные улучшения свойственны клинике опухолей конского хвоста.
Внезапное начало болезни — более редкая особенность клинического течения спинальной опухоли. Этом отношении важна провоцирующая роль неблагоприятных добавочных факторов: перегревания, ушибов спины, иногда незначительных (возможность смещения опухолевого узла), физического перенапряжения (острое повышение давления в спинальном субарахноидальном пространстве). Этих условий оказывается достаточно, чтобы новообразование, начавшее свой рост задолго до воздействия вредоносного фактора, смогло внезапно проявиться массивными неврологическими симптомами спинальной компрессии.
Механическая блокада субарахноидального пространства, белково-клеточная диссоциация в цереброспинальной жидкости также являются специфичными для опухолевого процесса, хотя в настоящее время уступают свои позиции высокоинформативным современным неинвазивным методам КТ и МРТ.
Частичный блок субарахноидального пространства.
- Проба Квекенштедта (сдавление яремных вен в течение 10—15 сек)—вместо быстрого, по истечении 1—2 сек, повышения ликворного давления примерно в 2.5—3 раза подъем водяного столба манометра более медленный и максимальные цифры меньше. После прекращения сдавления вен давление быстро падает до цифр несколько больших, чем исходные. Иногда, после эвакуации лишь нескольких миллиметров жидкости, истечение ее быстро прекращается. В случаях же полной блокады компрессия яремпых вен вовсе не влияет на уровень ликворного давления.
- Проба Стуккея (проба «брюшных вен»)давление цереброспинальной жидкости повышается в еще большей степени, чем в норме, но подъем его замедлен, а после прекращения пробы оно падает до уровня ниже первоначального. В противоположность пробе шейных вен, проба брюшных вен (проба Стуккея) даст ускорение вытекания спинномозговой жидкости и в случае блокады субарахноидального пространства(2.)
- Проба Пуссепа результаты аналогичны таковым при пробе Квекенштедта, но они не так показательны, поскольку степень повышения ликворного давления при первой из этих проб и в норме значительно меньше.
Изменения состава цереброспинальной жидкости при спинальных опухолях выражаются в белково-клеточной диссоциации. Степень гиперальбуминоза может быть столь велика, что ликвор свертывается тотчас после его получения (феномен спонтанной коагуляции Фруан—Нонне). Чем каудальнее локализуется опухоль, тем, увеличение содержания белка в нем больше.
В зависимости от степени, а главное — от длительности блокады субарахноидального пространства общее количество белка повышается от 0,4 до 5—8°/оо, а иногда и выше—до 15—20°/оо. Ксантохромия цереброспинальной жидкости встречается у больных опухолями спинного мозга в 40—50% наблюдений. Она также наиболее отчетлива при расположении новообразования в нижних отделах спинального субарахноидального пространства. Атипичные клетки (опухолевые) обнаруживаются в редких случаях, в основном при метастатическом раке мягких мозговых оболочек и при метастазах медуллобластомы в ликворные пути.
Обычно степень выраженности механической блокады при субдурально-экстрамедуллярных опухолях больше, чем при эпидуральных. Новообразования сравнительно мягкой консистенции прилегают интимнее к поверхности спинного мозга и потому чаще приводят к полному разобщению субарахнондального пространства. По той же причине при кистозно-перерожденных опухолях, — это в первую очередь относится к невриноме, которая более склонна к кнстозной дегенерации, чем менингиома, — блокада подпаутинных пространств возникает сравнительно реже.