Всю систему для вливания и канюлю заранее заполняют раствором. Подложив под вену пинцет с раскрытыми браншами, вскрывают ее просвет на достаточном протяжении и, убедившись, что стенка вены вскрыта полностью, вводят иглу в ее просвет. Завязав кетгутовую нить вокруг иглы в виде бантика, концы нити выводят через верхний участок раны. Иглу соединяют с системой. Резиновую трубку подвязывают швами-фиксаторами или укрепляют полосками пластыря и кожный разрез зашивают.
Иглу извлекают следующим образом: обрезают нити-фиксаторы или снимают полоски пластыря. Узел кетгутовой нити распускают, не снимая кожных швов, иглу извлекают и затягиванием кетгутовой лигатуры перевязывают верхний конец вены, а концы кетгутовой нити обрезают. Если края раны не смыкаются, накладывают дополнительный кожный шов.
В настоящее время вместо иглы в просвет вены чаще вводят стеклянную канюлю или пластмассовый катетер, который значительно меньше травмирует стенку вены и реже тромбируется. Перед введением венозный катетер необходимо заполнить жидкостью.
При внутривенном переливании растворов возможны осложнения, поэтому при наложенной капельной системе для внутривенного вливания больной должен находиться под непрерывным наблюдением. Наиболее часто происходит выпадение иглы из вены. Для предупреждения этого осложнения руку фиксируют в шине, а иглу, введенную в вену, укрепляют полоской липкого пластыря. При выпадении иглы из вены жидкость может поступать в подкожную клетчатку, что легко заметить по появлению мягкой припухлости в области вкола. В таких случаях приходится начать вливание в другую вену. Вторым осложнением может быть тромбирование иглы или вены, что выявляется прекращением тока по системе. При каждом прекращении поступления капель в капельницу надо проверить, не слишком ли туго завинчен зажим выше капельницы, нет ли перегиба трубки или неправильного стояния иглы. Если наступил тромбоз вены, вливание необходимо прекратить.
ГЛАВА IX,
НАБЛЮДЕНИЕ И УХОД ЗА БОЛЬНЫМИ С НАРУШЕНИЕМ ФУНКЦИИ ОРГАНОВ ДЫХАНИЯ
Основными симптомами при заболеваниях органов дыхания являются одышка, кашель, выделение мокроты, боли в грудной клетке, повышение температуры.
Одышка — нарушение частоты и глубины дыхания — является одним из ранних симптомов заболеваний органов дыхания. Количество дыхательных движений грудной клетки в мин называется частотой дыхания. У здорового человека она колеблется от 16 до 20 в минуту. Чтобы подсчитать частоту дыхания, надо положить руку на грудную клетку больного или на верхнюю часть живота и считать минуту или полминуты. Чтобы больные умышленно не задерживали дыхания, их следует незаметно отвлекать.
При появлении одышки у больного медицинская сестра тут же должна сообщить врачу и принять срочные меры для облегчения дыхания: придать больному возвышенное положение, подложив подголовник или несколько подушек под спину или приподняв верхнюю часть функциональной кровати, освободить больного от тяжелого одеяла и стесняющей одежды, обеспечить максимальный приток свежего воздуха, открыв форточку или окно, а также дать больному кислородную подушку.
Кашель — защитно-рефлекторный акт, вследствие которого организм освобождается от инородных частиц или мокроты, скопившейся в бронхах.
Кашлевой толчок состоит из внезапного и резкого выдоха при закрытой голосовой щели. Кашель может быть сухим и влажным, т. е. с выделением мокроты.
Мокрота — патологический секрет легких и дыхательных путей (бронхи, трахея и гортань), выделяющийся при кашле или отхаркивании. Различают мокроту слизистую, серозную, гнойную, слизисто-гной-ную, серозно-гнойную и кровянистую, Медицинская сестра должна следить за выделением больным мокроты: ее количеством, цветом, запахом, примесями. Если в мокроте появляются прожилки крови, необходимо собрать ее в баночку и показать врачу.
При наличии полости в легких у больного выделяется большое количество мокроты. Для лучшего от-хождения ее необходимо найти наиболее удобное положение больного — это так называемый дренаж положением. При одностороннем процессе это положение больного на здоровом боку. Дренаж положением проводится 2—3 раза в день по 20—30 мин. Медицинская сестра должна следить, чтобы больной регулярно проводил эту процедуру. Сплевывать мокроту больной должен в плевательницу — сосуд из темного стекла с завинчивающейся крышкой. Для суточного измерения мокроту из карманной плевательницы переливают в сосуд из светлого прозрачного стекла с крышкой и делениями и хранят в темном прохладном месте. Для исследования в лабораторию направляют либо утреннюю мокроту, полученную после сна, либо все суточное количество. Для исследования мокроты на чувствительность к антибиотикам больной утром должен сделать несколько плевков в стерильную чашку Петри. На сосуде с мокротой должна быть этикетка с указанием фамилии, имени и отчества больного и цели исследования.
Медицинская сестра должна следить, чтобы карманные плевательницы или банки для мокроты всегда были чистыми. Для этого ежедневно нужно хорошо промывать их теплой водой и кипятить 30 мин в 2% растворе натрия гидрокарбоната. На дно плевательницы наливают 5% раствор карболовой кислоты, 2% раствор калия перманганата или 3% раствор хлорамина. При обеззараживании общих плевательниц мокроту заливают дезинфицирующим раствором хлорамина, осветленным раствором хлорной извести, а затем содержимое спускают в канализационную сеть.
В противотуберкулезных медицинских учреждениях мокроту в плевательнице смешивают с опилками или торфом и сжигают в специальных печах.
При сухом, раздражающем и изнуряющем больного кашле применяют успокаивающие средства по назначению врача.
При уходе за больными с кашлем медицинская сестра до прихода врача должна придать больному удобное (сидячее или полусидячее) положение, при котором уменьшается кашель, дать теплое питье, желательно теплое молоко с содой или пополам с боржомом. Более радикальные меры борьбы с кашлем применяются по назначению врача. Значительно облегчают состояние больного и уменьшают кашель горчичники, банки на грудную клетку. Больных следует тепло укрывать, чтобы они не переохлаждались.
Появление крови в мокроте в виде прожилок или большого количества алой крови указывает на легочное кровотечение.
Кровохарканье, даже незначительное, опасно, так как нельзя быть уверенным, что оно не перейдет в угрожающее жизни больного легочное кровотечение, требующее неотложных мероприятий. Иногда трудно определить имеется ли у больного легочное кровотечение или желудочное, а для оказания срочной помощи больному требуется немедленное решение этого вопроса.
При легочных кровотечениях кровь появляется при покашливании, она алого цвета, пенистая, имеет щелочную реакцию.
Желудочное кровотечение сопровождается рвотными движениями, тошнотой; кровь перемешана с пищей, темная, кислой реакции, иногда свернувшаяся.
Больного надо успокоить, создать ему полный психический и физический покой, запретить разговаривать и курить. В постели следует придать больному возвышенное, сидячее или полусидячее положение, со всех сторон обложив подушками. Пищу надо давать в холодном виде, полужидкую, легкоусвояемую, содержащую витамины. Питье только холодное. Если известно, из какого легкого кровотечение, на эту сторону грудной клетки кладут пузырь со льдом. При появлении во время кровохарканья кашля необходимо приостановить его всеми доступными средствами, так как кашель усиливает кровохарканье и ухудшает состояние больного. Необходимо помнить, что при кровохарканьи и легочном кровотечении банки, горчичники, грелки на грудную клетку строго противопоказаны. Если больной не в состоянии самостоятельно ополоснуть рот, сестра берет стерильную салфетку, наматывает на шпатель и осторожно протирает полость рта, удаляя остатки кровянистой мокроты.
По назначению врача медицинская сестра выполняет манипуляции по прекращению кровохарканья: вводит внутривенно 10 мл 10% раствора кальция хлорида очень осторожно, чтобы не попасть под кожу и не вызвать омертвение ткани, его можно заменить натрия хлоридом; внутримышечно — викасол, внутривенно — аскорбиновую кислоту; в тяжелых случаях прибегают к переливанию крови.
Сестра должна неотлучно находиться у постели больного до полного прекращения кровохарканья. Необходимо следить за состоянием сердечно-сосудистой системы, так как возможны явления коллапса. Медицинская сестра считает пульс, измеряет артериальное давление и всегда должна иметь наготове стерильный шприц с иглами для введения необходимых лекарств.
Одним из симптомов заболеваний органов дыхания являются боли в грудной клетке, которые обычно связаны с раздражением плевры. Положение больного на стороне поражения ограничивает движения плевры и тем самым уменьшает боль. Показаны горчичники, банки, теплые компрессы, перцовый пластырь, смазывания кожи настойкой йода и т. д. По назначению врача дают больным обезболивающие препараты.
Заболевания органов дыхания очень часто сопровождаются лихорадкой и ознобом. При этом необходимо согреть больного, обложить его грелками, хорошо укутать, напоить горячим сладким крепким чаем. При значительном повышении температуры тела на голову можно положить пузырь со льдом. Снижение температуры нередко сопровождается обильным потоотделением. В таких случаях больного следует протереть сухим полотенцем, сменить белье и следить, чтобы он ни одной минуты не находился в мокром белье. Сестра должна регулярно считать пульс, измерять артериальное давление, следить за дыханием и при малейшем ухудшении срочно вызвать врача.
КИСЛОРОДОТЕРАПИЯ
Ингаляционные методы введения кислорода. Кислородная терапия (лечение кислородом) получает все более широкое распространение при оказании экстренной помощи при различных нарушениях дыхания: асфиксии (удушье), отравлении газами и веществами, расстраивающими деятельность дыхательного центра, при отеке легких и повреждениях грудной клетки.
Перед применением кислорода надо убедиться в проходимости дыхательных путей, отсутствии скопления в них мокроты или рвотных масс. После кисло-родотерапии улучшается самочувствие больного, уменьшается цианоз, дыхание становится более редким и глубоким, прекращается одышка, улучшаются сердечная деятельность и сон. Однако избыточного насыщения организма кислородом следует избегать, так как в высоких концентрациях (свыше 70%) применяемый в течение длительного времени он оказывает отрицательное влияние на деятельность сердечно-сосудистой системы и дыхание.
Для введения кислорода больному ингаляционным путем пользуются следующей аппаратурой: баллоном с кислородом, снабженным редуктором, кислородной подушкой, резиновой трубкой с краном и мундштуком. Набирать кислород можно следующим образом: сняв мундштук, соединяют резиновую трубку с редуктором кислородного баллона, медленно открывают вентиль и газ наполняет подушку. Когда подушка заполнится, закрывают вентиль редуктора, кран подушки и надевают мундштук. Обертывают его влажной марлей для увлажнения кислорода и предупреждения сухости во рту и подают больному (рис. 50). Мундштук не следует плотно приставлять ко рту; его держат на расстоянии 4—5 см от рта больного и постепенно открывают кран на резиновой трубке. Кислород в силу повышенного давления выходит из подушки и при вдохе попадает в дыхательные пути. Скорость поступления кислорода регулируется краном на трубке и надавливанием на подушку с ее угла, пока кислород не выделится полностью. Обычно больные хорошо переносят подачу 4—5 л кислорода в минуту.

Рис. 50. Наполнение кислородной подушки.
а — кислородная подушка, баллоны с кислородом; б — подача кислорода больному.
Подушки хватает на 4—7 мин, а затем ее заменяют запасной или вновь наполняют кислородом. Увлажнение кислорода при этом способе введения недостаточно, и он сушит слизистые оболочки рта и носа.
Потеря кислорода из подушки в окружающий воздух может быть уменьшена заменой воронки катетером, который вводят в нижний носовой ход.
Кислородный баллон и централизованная подача кислорода. Применение кислорода непосредственно из баллона значительно облегчает процедуру и позволяет проводить кислородотерапию непрерывно в течение длительного времени. Баллоны с медицинским кислородом имеют емкость 40 л и содержат газообразный кислород (всего 6000 л) под давлением 150 ат. Ввиду того что кислород может применяться под давлением не более 2—3 ат, к баллону присоединяют специальный прибор — редуктор для понижения давления. Редуктор имеет две камеры и два манометра, из которых ближайший к баллону показывает давление в нем. По этому манометру судят о количестве кислорода в баллоне. Второй манометр, соединенный с камерой низкого давления, показывает давление кислорода, подаваемого больному. Оно устанавливается регулирующим винтом в пределах 1—3 ат. Наиболее удобна подача кислорода в палаты по централизованной системе.
При пользовании кислородным баллоном необходимо помнить, что сжатый газообразный кислород при соприкосновении с маслами, жирами, нефтью активно вступает в соединения с ними, вызывая воспламенение и взрыв. Курить в помещении, где хранятся баллоны, категорически запрещается. Не разрешается хранить промасленную ветошь в одном помещении с кислородными баллонами. У лиц, имеющих доступ к установкам, руки, одежда, инструменты не должны быть испачканы жиром и красками. Баллон следует предохранять от толчков и ударов. Хранят его в вертикальном положении, прикрепив к стенке в прохладном месте. На верхнем конце баллона прикрепляют манометр, показывающий давление в нем. При открытии вентиля баллона не рекомендуется становиться лицом против него, ибо попадание сильной струи кислорода на слизистую оболочку глаз может вызвать ожог и повредить зрение.

Рис. 51. Централизованная подача кислорода.
В противопожарных целях в каждом отделении, где имеются кислородные баллоны, должны быть огнетушители.
Кислород можно подвести с помощью резиновой трубки и маски от баллона или от централизованной системы подачи кислорода (рис. 51). Введение кислорода с помощью маски может осуществляться по открытой, полузакрытой и закрытой системам. При открытой системе маска неплотно прилежит к лицу больного и вдыхаемая газовая смесь представляет собой лишь обогащенный кислородом атмосферный воздух (около 30% кислорода). Выдох происходит свободно в окружающую среду. При таком способе дозировка кислорода неточная и эффективность наименьшая.
При ингаляции кислорода по полузакрытому методу лишь часть выдыхаемой газовой смеси поступает в окружающую атмосферу. Более экономичное использование кислорода достигается включением в систему смесительной камеры —дыхательного мешка.
Чтобы избежать постоянного переполнения мешка, он снабжен клапаном сброса, через который удаляется избыточный объем дыхательных газов. Маска надевается на лицо больного плотно, чтобы не было утечки газа, и удерживается резиновыми лямками. Дыхание происходит чистым кислородом с возвращением в камеру около Уз выдыхаемого воздуха. Увлажнение кислорода при этой системе может не производиться. Время от времени необходимо опорожнять дыхательную камеру от конденсированных водяных паров.
К недостаткам этого метода относятся возможное увеличение концентрации углекислоты во вдыхаемой смеси, дополнительное сопротивление дыханию, создаваемое действием клапана и дыхательного мешка, что может иметь отрицательное значение при заболеваниях легких и сердца. Избыточного скопления углекислоты можно избежать, применяя поток кислорода не менее 8 л/мин. Включение в эту систему расхо-дометра (дебитометр) позволяет достаточно точно контролировать поступление кислорода, что значительно облегчает кислородотерапию. Для введения кислорода через нос используют урологические катетеры № 8—12. На конце катетера должно быть сделано не менее двух отверстий, что позволяет избежать его сужения. Перед введением в носовую полость стерильный катетер смазывают обезболивающей мазью (1% раствор дикаина в глицерине) или каким-либо стерильным маслом. Глубина введения равна расстоянию от козелка уха до крыла носа, что будет соответствовать нахождению катетера у края мягкого неба. В таком виде кислородотерапия может проводиться не более 12 ч, затем необходимо сменить катетер и провести его через другой носовой ход.
Преимущество этого метода —его простота. Метод пригоден при наличии активного дыхания через нос. У возбужденных больных, маленьких детей, при заболевании слизистой оболочки носа и отсутствии носового дыхания этот метод противопоказан.
Недостатком метода является опасность нахождения кислородного баллона в палате, поэтому в современных новых больницах кислород подается по системе металлических трубок, а баллоны находятся вне палат.
Кислородная палатка применяется в тех случаях, когда больной не может переносить маску и катетер или находится в бессознательном состоянии. Оптимальная температура (20°) достигается автоматическим включением охлаждающей системы или прохождением кислорода через сосуд со льдом. Поглощение углекислоты производится с помощью натронной извести или проницаемой для этого газа покрышки.
Концентрация кислорода и углекислоты под тентом зависит от размеров палатки и объема подаваемого кислорода. При подаче кислорода около 15 л/мин концентрация его достигает 50—60%, а углекислоты не превышает 1—15%. Увлажнения кислорода не требуется, однако необходимо следить за температурой, концентрацией кислорода и углекислоты.: Основной недостаток этого метода кислородотера-пии — необходимость постоянного контроля герметичности системы и перерывы в подаче кислорода на время приема пищи, осмотра больного и лечебных процедур.
Подкожное введение кислорода. При ряде заболеваний, вызывающих нарушение поступления кислорода к тканям, применяется введение кислорода. Для этого можно использовать наполненные кислородом резиновые баллоны и шприц Жане. Подушку соединяют со стерильной резиновой трубкой стерильной иглой или через тройник с двумя трубками и иглами. Для проверки проходимости игл удаляют из системы воздух, продувая ее кислородом, а на трубку накладывают зажим. Место введения иглы — передняя поверхность бедра. Предварительно кожу хорошо протирают спиртом и смазывают настойкой йода, после чего вводят иглу в подкожную клетчатку. Необходима абсолютная уверенность, что игла не попала в кровеносный сосуд, о чем судят по появлению из нее капли крови. При ранении сосуда иглу извлекают и вводят кислород только после повторного укола в другом участке конечности. Введение медленное. Всего одномоментно вводят в одну конечность от 300 до 1500 см3 воздуха. Курс лечения—15 или 20 введений через день. После процедуры больной должен находиться в постели не менее 3 ч.
При появлении у больного сердцебиения, шума в ушах, головокружения, болей за грудиной введение кислорода следует прекратить.
В плевральной полости у здорового человека всегда имеется небольшое количество плевральной жидкости.
При воспалении плевры в плевральной полости скапливается большое количество жидкости и развивается экссудативный плеврит. Для удаления жидкости из плевральной полости производят плевральную пункцию.
ПЛЕВРАЛЬНАЯ ПУНКЦИЯ
Плевральную пункцию производят с диагностической и лечебной целями. Для диагностической пункции обычно пользуются 20-граммовым шприцем, который соединяют с иглой (длина ее 7—10 см, диаметр 1—1,2 мм) с круто скошенным острием через резиновую трубочку; один конец ее надет на муфту иглы, а в другой вставляют канюлю для соединения с иглой и конусом шприца. На соединительную резиновую трубку накладывают зажим Мора, чтобы во время пункции воздух не попал в плевральную полость. Для лабораторного исследования приготовляют 2—3 стерильные пробирки. Пункцию производят с соблюдением всех правил асептики и готовятся к ней, как к операции. Стерилизуют инструменты, тщательно моют руки с мылом проточной водой, а затем смазывают ногтевые фаланги настойкой йода. Кожу больного хорошо протирают спиртом, а место пункции смазывают настойкой йода. Положение больного должно быть удобным. Он сидит на стуле лицом к его спинке, наклонив голову и скрестив руки на груди, спиной к источнику света.
Для местного обезболивания 4—6 мл 0,5% раствора новокаина вводят под кожу в нижележащие ткани. Указательным пальцем левой руки нащупывают то ребро, выше которого будет сделан прокол. Правой рукой берут шприц с иглой и, держа, как писчее перо, делают прокол, фиксируя левой рукой кожу. Иглу вкалывают в межреберье под контролем пальца коротким нажимом через наружные мягкие ткани, после чего осторожно продвигают иглу дальше. В момент проникновения иглы в плевральную полость создается ощущение внезапного уменьшения сопротивления. Тогда шприц надо перехватить левой рукой, а правой постепенно оттягивать поршень, втягивая в него жидкость. Если жидкость в шприц не пошла, иглу следует продвинуть дальше вглубь или оттянуть к себе (рис. 52).
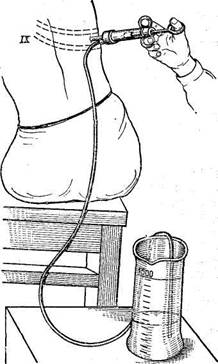
Рис. 52. Плевральная пункция.
Плевральную жидкость выливают в специальные пробирки. Предварительно края их проводят над пламенем и закрывают стерильной пробкой. На пробирке должна быть этикетка с указанием фамилии, имени, отчества больного и цели исследования. После взятия жидкости из плевры иглу извлекают быстрым движением, не изменяя ее положения. Место прокола смазывают настойкой йода и заклеивают лейкопластырем. Медицинская сестра должна следить за общим состоянием больного во время пункции, а после окончания ее — проводить в палату, где он должен находиться в постели не менее 2 ч.
С лечебной целью делают пункцию при значительном скоплении жидкости в плевральной полости. Для этого пользуются аппаратом Потена (плевроас-пиратор). Он представляет собой градуированный сосуд емкостью 1—2 л с резиновой пробкой, через которую проходит металлическая трубка. Снаружи она делится на два колена, каждое из которых снабжено металлическим краном, закрывающим в случае необходимости просвет соответствующего колена. Одно колено служит для отсасывания воздуха из сосуда, в силу чего в нем создается отрицательное давление. Другое колено соединено резиновой трубкой с иглой. К прибору приложены две резиновые трубки с канюлями на каждом конце насоса. Трубки делают из плотной резины, чтобы просвет не менялся при выкачивании из банки воздуха. Металлический насос имеет два носика — прямой и боковой. Через боковой носик воздух поступает только в насос, а через прямой—только из насоса. Проверить назначение каждого носика можно следующим способом. Зажав один носик указательным пальцем левой руки, несколько раз пропускают воздух через насос. Если палец при этом испытывает давление, значит воздух идет из насоса. Если палец присасывается к носику, то он предназначен для отсасывания воздуха. Перед употреблением аппарат стерилизуют, кроме резиновых частей.
Чтобы собрать прибор, сначала вставляют пробку с трубками в горловину банки и закрепляют винтом. Оба крана должны быть закрыты. Одну из металлических трубок соединяют резиновой трубкой с высасывающим носиком насоса. Открыв кран соответствующей трубки, выкачивают насосом воздух из банки. Затем кран снова закрывают, после чего прибор готов к употреблению. В силу отрицательного давления в приборе жидкость начинает засасываться в банку. Когда ток жидкости замедляется или прекращается, перекрывают кран трубки, соединенной с иглой, открывают другой и откачивают воздух из банки. Снова включают прибор на отсасывание до тех пор, пока не наберут нужного количества жидкости. После употребления прибор тщательно промывают и, чтобы не заржавели металлические части, высушивают их спиртом или эфиром. Более простой способ извлечения жидкости из плевральной полости предложил русский ученый А. А. Леонов. Модель его представляет собой удлиненный цилиндр с суженными концами с обеих сторон. На верхний конец надевают резиновую трубку, другим концом соединяемую с иглой, на нижний конец — трубку, которую опускают в какой-нибудь сосуд. Предварительно цилиндр наполняют водой и на нижнюю трубку надевают зажим. Когда игла введена в полость плевры, открывают зажим; вода вытекает из цилиндра в сосуд в силу собственной тяжести, а в цилиндр начинает поступать плевральная жидкость. По количеству воды, вытекавшей из цилиндра, судят о количестве жидкости, выпущенной из плевральной полости. Аппарат необходимо ставить ниже грудной клетки.
Очень грубой ошибкой, опасной для жизни больного, является соединение трубки не с боковой канюлей насоса, а с прямой, что дает не откачивание жидкости, а нагнетание воздуха в полость плевры.
ОБЩИЙ УХОД ЗА БОЛЬНЫМИ С ЗАБОЛЕВАНИЯМИ ОРГАНОВ ДЫХАНИЯ
Больные с заболеваниями органов дыхания должны находиться в светлых, просторных хорошо вентилируемых палатах. Медицинская сестра обязана следить, чтобы младший медицинский персонал ежедневно производил влажную уборку помещения. Кровать должна быть удобной, с немного приподнятым головным концом.
Желательно, чтобы в палату была подведена стационарная установка кислорода, а при отсутствии ее сестра должна обеспечить пост достаточным количеством кислородных подушек. Медицинская сестра следит за состоянием кожи больных и принимает меры для профилактики пролежней. Очень важно вызвать у больного хороший аппетит, чему способствуют красивая сервировка, любимые блюда небольшими порциями, в теплом виде и т. д.
Больные, которым назначены сульфаниламидные препараты (этазол, сульфадиметоксин и др.), должны получать их регулярно, через определенные промежутки времени, например через 4 ч. Медицинская сестра по указанию врача будит для этого больного и в ночное время.
В особом внимании нуждаются больные с легочным кровотечением. Медицинская сестра должна внимательно следить за их общим состоянием, пульсом, артериальным давлением, своевременно и точно выполнять все назначения врача.
Большое внимание следует уделять больным с бронхиальной астмой, где спазм бронхов может привести к удушью. Больные задыхаются, синеют, мечутся, стараются облегчить свое состояние.
Сестра, оказывая первую доврачебную помощь, должна удобно усадить больного в постели, с приподнятым изголовьем, дать приток свежего воздуха, не переохлаждая больного, давать дышать кислород.
Хороший эффект оказывает постановка банок, горчичников на грудную клетку, а также горчичные ножные ванны. Затем медицинская сестра выполняет все назначения врача.
ГЛАВА X.
НАБЛЮДЕНИЕ И УХОД ЗА БОЛЬНЫМИ С НАРУШЕНИЕМ ФУНКЦИЙ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ
К наиболее тяжелым заболеваниям внутренних органов относятся болезни сердца и кровеносных сосудов, нередко приводящие к внезапной смерти. Поэтому роль медицинской сестры в уходе за такими больными очень велика и ответственна. Медицинская сестра обязана не только обеспечить хороший уход и аккуратно выполнять назначения врача, а также уметь определять пульс, артериальное давление, первые признаки надвигающейся катастрофы, быть готовой всегда оказать неотложную доврачебную помощь.
Пульсом называются толчкообразные, ритмичные колебания стенок сосудов, вызванные движением крови, выбрасываемой сердцем. Частота пульса в норме колеблется от 60 до 80 в минуту. Пульс мбжет варьировать в широких пределах и зависит от возраста, пола, температуры окружающей среды и тела, а также физического напряжения. Наиболее частый пульс отмечается во внутриутробном периоде и первые годы жизни. В возрасте от 25 до 60 лет пульс остается стабильным. У женщин пульс чаще, чем у мужчин. Чем интенсивнее мышечная работа, тем чаще пульс.
Исследуют пульс в местах, где артерии расположены поверхностно и доступны непосредственному ощупыванию. Общепринятое место прощупывания пульса — лучевая артерия. Можно прощупать пульс на височных артериях, на сонной и бедренной артериях (рис. 53). Основным методом исследования пульса является ощупывание, которое производят обычно на ладонной поверхности предплечья у основания I пальца, на лучевой артерии. Рука больного должна лежать свободно, чтобы напряжение мышц и сухожилий не мешало пальпации.
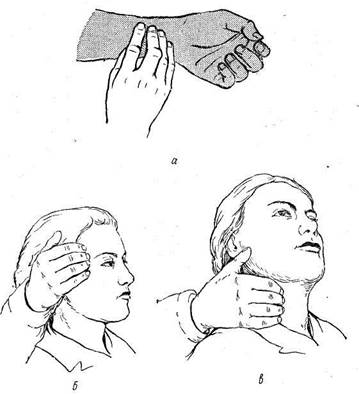
Рис. 53. Определение пульса.
а — на лучевой артерии; б — на височной артерии; 8 — на сонной артерии.
Пульс на правой руке исследуют левой и наоборот; руку больного захватывают большим пальцем снаружи и снизу, а IV, III и II пальцы кладут сверху. Нащупав пульсирующую артерию указанными тремя пальцами, с умеренной силой прижимают ее к внутренней стороне лучевой кости. Не следует сильно прижимать артерию, так как под давлением пульсовая волна может исчезнуть. Нельзя прощупывать пульс своим I пальцем, так как в нем проходит пульсирующая артерия, что может ввести в заблуждение исследующего. Если пульс на лучевой артерии почему-либо не прощупывается, то исследуют пульс на височной или сонной артерии.
Характер пульса зависит от деятельности сердца и состояния артерий. Изменения пульса легко возникают при психическом возбуждении, во время работы, при" колебаниях окружающей температуры, при введении в организм различных возбуждающих веществ (алкоголь, лекарственные средства).
При исследовании пульса обращают внимание на его частоту, ритм, наполнение и напряжение. Считают пульс обычно полминуты или минуту. Запись пульса в историю болезни производят ежедневно. Учащение пульса называется тахикардией, урежение — бра-дикардией. Как при тахикардии, так и при бра-дикардии необходимо внимательно наблюдать за больным во избежание всевозможных осложнений.