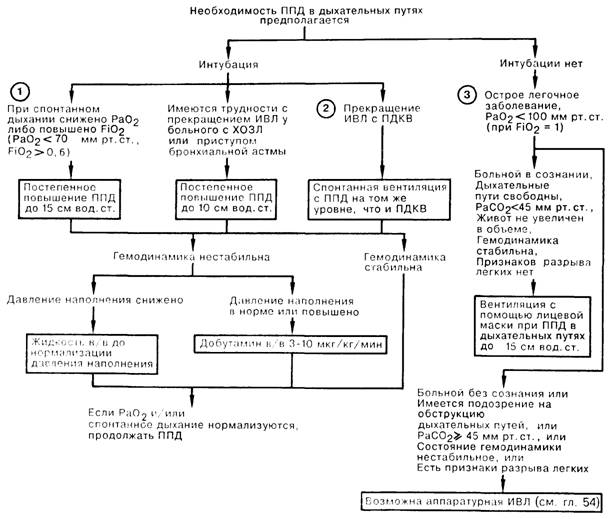
Дыхание с постоянным положительным давлением в дыхательных путях (ППД) является методикой, в которой спонтанное дыхание сочетается с поддержанием давления в дыхательных путях на установленном положительном уровне в течение всего дыхательного цикла. Эту методику следует отличать от положительного давления в дыхательных путях на выдохе (ПДДВ), когда давление в дыхательных путях становится положительным во время выдоха, но снижается или даже бывает отрицательным во время вдоха. Основным преимуществом ППД является повторное расправление ранее закрытых отделов легких, что не только приводит к улучшению оксигенации артериальной крови, но и способствует лечению поражений заболеваний легких, например таких как ателектазы. Дополнительным благоприятным эффектом ППД является поддержание проходимости дыхательных путей. Сохранение спонтанной вентиляции уменьшает риск возникновения осложнений, возможных при более высоких уровнях давления в дыхательных путях, которые возникают на фоне ИВЛ и ПДКВ.
1. При развитии острого легочного поражения со снижением оксигенации у интубированного больного ППД может восстановить РаО2 и позволить снижение FiO2 до безопасных значений (менее 0,6). При возникновении сложностей в прекращении ИВЛ у больных с ХНЗЛ либо приступом бронхиальной астмы ППД может помочь перейти на спонтанное дыхание. Несмотря на то что чрезмерное раздувание наблюдается и у больных с ХНЗЛ и у больных с астмой, было показано, что ППД снижает у них работу дыхания, частоту дыхательных движений, а также облегчает спонтанное дыхание.
2. При прекращении ИВЛ с ПДКВ обычно отключают респиратор и переводят больного на дыхание с ППД. Некоторые врачи экстубируют больного в то время, когда он еще дышит против положительного давления на том основании, что все больные с установленной в трахее трубкой теряют «физиологическое ПДКВ», которое, как считается, создается в норме гортанью. Хотя этот феномен достоверно установлен у новорожденных, данные обследования взрослых противоречивы. Считается, что определение способности к спонтанной вентиляции при давлении в дыхательных путях около 0 до экстубации является безопасным и надежным методом прогнозирования состояния больного после экстубации.
3. Использование ППД у неинтубированных больных осложняется риском возможности аспирации желудочного содержимого в результате регургитации или рвоты, а также сложностью добиться плотного, но не грубого прилегания лицевой маски. Избежать этого можно, создавая отрицательное давление вокруг грудной клетки при помощи кирасного респиратора или устройства типа «железные легкие». Отказ от интубации трахеи может способствовать сохранению естественных защитных механизмов дыхательных путей, а также поможет избежать введения травматичного инородного тела, что особенно важно для больного с иммунодефицитом. Если больной находится в сознании и при этом может использовать лицевую маску, а также если риск аспирации невелик, то следует начать вентиляцию с ППД. При этом увеличение давления должно происходить ступенчато по 2,5-5.0 см вод. ст. под динамическим контролем шунта. Иногда, особенно при гиповолемии, встречается снижение сердечного выброса; если давление заполнения снижено, коррекцию проводят в/в введением жидкости. При ухудшении функции легких у больных с ХНЗЛ можно ожидать благоприятного эффекта ППД на фоне интенсивного консервативного лечения; эта тактика позволяет избежать интубации трахеи.
Глава 60
ФИБРОБРОНХОСКОПИЯ
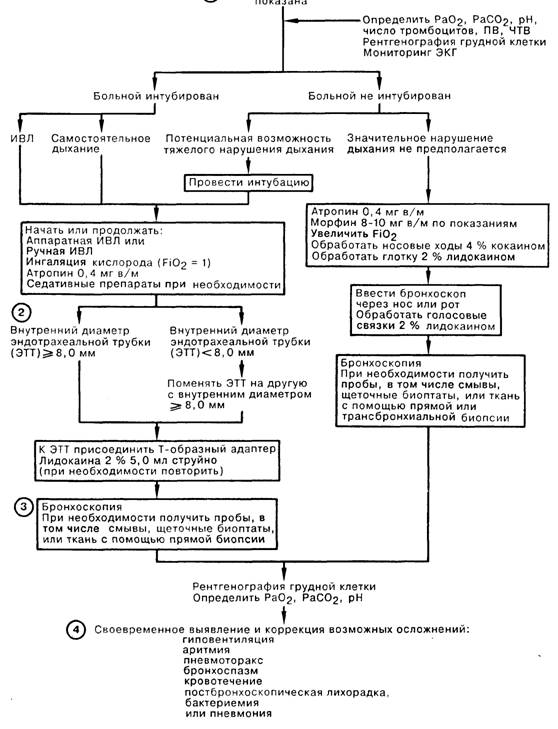
1. Общепринятым показанием к фибробронхоскопии (ФБС) у больных в отделении интенсивной терапии (ОИТ) является лечение сегментарного или долевого коллапса легкого, хотя у больных с долевым ателектазом вследствие закупорки бронха слизистой пробкой проведение ФБС не имеет преимуществ перед глубоким дыханием, покашливанием и перкуссией грудной клетки. Методом выбора ФБС может быть при лечении больных, с которыми невозможно вступить в контакт, больных с хроническим ателектазом легочной ткани, а также при неэффективности обычной дыхательной терапии. ФБС позволяет выявить присутствие инородных тел, в частности аспирированного желудочного содержимого, скрыто протекающее злокачественное новообразование, явившееся причиной коллапса. Трудности с поддержанием проходимости дыхательных путей разрешаются благодаря проведению бронхоскопа через или рядом с эндотрахеальной трубкой (ЭТТ). Причиной обструкции ЭТТ может быть засохший секрет или перераздувание манжетки. Чтобы обследовать слизистую трахею под манжеткой, следует подтянуть интубационную трубку на несколько сантиметров назад. При скоплении секрета в трахее, параличе или отеке голосовых связок у больного может наступить полная обструкция трахеи, если трахеостомическая канюля также оказывается непроходимой; эти нарушения легко выявляются бронхоскопией над трахеостомическим отверстием. Иногда бронхоскопия позволяет осуществить сложную интубацию, при этом ЭТТ проводится по введенному бронхоскопу в трахею. Причиной неожиданного кровохарканья может быть травма слизистой ЭТТ либо эндобронхиальным катетером при отсасывании секрета, а также другие, не специфические для больных в ОИТ, состояния. Массивное кровохарканье служит показанием для проведения бронхоскопии с помощью жесткого бронхоскопа ввиду необходимости интенсивного отсасывания и поддержания проходимости дыхательных путей. Бронхоскопию проводят также в диагностических целях при обнаружении в легких инфильтратов или образований.
2. Важное значение имеет размер ЭТТ, так как фибробронхоскоп занимает большую часть поперечного сечения небольшой интубационной трубки и может сильно повышать сопротивление газотоку. Обычно используемый у взрослых больных бронхоскоп приводит к обтурации 50% просвета трубки с внутренним диаметром (ВД) 8 мм, вызывая возрастание пикового давления в дыхательных путях, а также может способствовать возникновению высокого давления в конце выдоха, чрезмерного раздувания и баротравмы легких. ФБС можно проводить через ЭТТ с ВД не менее 8 мм. При необходимости ФБС может быть введен в трахею рядом с ЭТТ. Во избежание чрезмерного раздувания следует прекратить проведение ИВЛ с ПДКВ на время бронхоскопии. Интубированному больному при спонтанном дыхании следует провести аппаратную или ручную вентиляцию с помощью дыхательного мешка.
3. Можно выполнить обычную или щеточную биопсию дыхательных путей крупного калибра; для получения проб из дистальных отделов легких проводят бронхоальвеолярный лаваж, для чего герметично вводят в дистальный бронх бронхоскоп и производят струйную инсталляцию изотонического раствора с последующей эвакуацией жидкости. Результаты посевов бактериальной флоры, полученной при бронхоскопии даже с защищенной щеточкой, с трудом могут быть интерпретированы из-за контаминации самого бронхоскопа. Тем не менее диагностическое значение имеет обнаружение Pneumocystis carinii, Mycobacterium tuberculosis и других патогенных микроорганизмов. При наличии быстро увеличивающегося и мешающего дыханию легочного инфильтрата диагностическим методом выбора является открытая биопсия легкого. Больному, нуждающемуся в проведении ИВЛ с положительным давлением, нельзя выполнять трансбронхиальную биопсию ввиду высокого риска возникновения пневмоторакса.
4. Опасность при проведении ФБС, в особенности у больного во время ИВЛ, заключается в гиповентиляции вследствие разгерметизации и утечки воздуха вокруг фиброскопа, избыточном отсасывании, а также превышении верхней границы давления, на которую установлен клапан респиратора. Следует проводить постоянный контроль объема выдыхаемого воздуха. Предупредить возникновение гипоксемии можно с помощью ингаляции 100% кислорода. Причиной баротравмы может быть чрезмерное раздувание вследствие ФБС. Высокое давление на выдохе снижает венозный возврат и сердечный выброс. Следует предусмотреть возможность возникновения аритмии; наготове должнь быть средства, чтобы купировать это осложнение. На весь период процедуры больного следует подключить к кардиомонитору. Распознать бронхоспазм можно по закрытию на выдохе дыхательных путей, а также по повышению пикового давления в дыхательных путях. В этой ситуации следует прекратить введение фибробронхоскопа и ввести больному бронходилататоры. Кровотечение может произойти вследствие обычной или щеточной биопсии легкого. Больному с установленной коагулопатией перед любой биопсией следует провести инфузию тромбоцитов, свежезамороженной плазмы либо специфическую заместительную терапию.
После бронхоскопии часто возникает лихорадка, однако это состояние редко связано с бактериемией или бактериальной пневмонией.
Глава 61
ЖЕЛТУХА
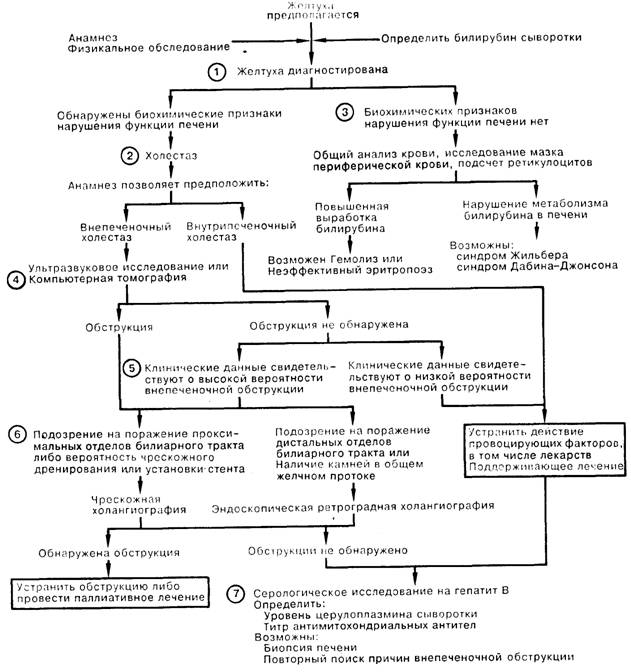
1. Характерным признаком желтухи является необычно яркий желтый оттенок склер, слизистых покровов кожи или мочи в связи с повышением содержания билирубина в сыворотке крови более 50 мкмоль/л (> 3 мг%). О наличии холестаза свидетельствуют некоторые клинические и биохимические показатели; они включают кожный зуд, темный цвет мочи (указывает на конъюгированную гипербилирубинемию), а также обесцвеченный стул. Биохимические показатели функции печени (повышение активности трансаминаз и щелочной фосфатазы сыворотки) подтверждают наличие холестаза. Среди других показателей следует назвать увеличение содержания в сыворотке желчных кислот, повышение активности гаммаглутамилтрансферазы, 5'-нуклеотидазы, а также лейцинаминопептидазы. Последние тесты особенно полезны в дифференциальной диагностике (поражение печени или костей) причин повышения активности щелочной фосфатазы. Определение фракций прямого или непрямого билирубина имеет ограниченное диагностическое значение.
2. При наличии холестаза необходимо быстро исключить внепеченочную обструкцию желчевыводящих путей, так как неотложная декомпрессия последних приобретает самостоятельное значение. Даже при подозрении на внутрипеченочный холестаз показано обследование желчных путей с помощью неинвазивных методов исследования. Наличие лихорадки, озноба, боли в животе, а также перенесенное оперативное вмешательство на желчных путях позволяют предположить внепеченочную обструкцию билиарного тракта.
3. Если не обнаружены биохимические сдвиги при лабораторном исследовании функции печени, следует выполнить общий анализ крови, подсчет ретикулоцитов, исследование мазка периферической крови; результаты позволяют заподозрить либо гемолиз и неэффективный эритропоэз (дефицит витамина В12 или фолиевой кислоты), либо селективный дефект транспорта билирубина (болезнь Жильбера, приводящая к неконъюгированной гипербилирубинемии; синдром Дабина—Джонсона, при котором встречается конъюгированная гипербилирубинемия).
4. При подозрении на внепеченочную обструкцию можно рекомендовать проведение обследования с помощью неинвазивных визуализирующих методик, предпочтительнее — ультразвукового исследования, как наименее дорогого и не создающего в отличие от компьютерной томографии лучевой нагрузки. Компьютерная томография чаще всего является методом выбора для определения уровня обструкции; однако следует учитывать, что ни одна из методик не обладает абсолютной информативностью для обнаружения обыкновенных желчных камней. В некоторых случаях (например, при рецидивирующей желтухе у больного после холецистэктомии) имеет смысл сразу приступить к прямой визуализации желчевыводящих путей, не прибегая к неинвазивным методам исследования билиарного тракта.
5. Ложноотрицательные результаты исследований встречаются у больных с циррозом, склерозирующим холангитом или холедохолитиазом. Если имеется подозрение на одно из этих расстройств или у врача есть основания подозревать обструкцию, следует провести прямую визуализацию протоков.
6. Выбор между чрескожной или эндоскопической ретроградной холангиопанкреатографией (ЭРХП) нередко зависит от относительной доступности каждой из этих процедур. Обе методики высокоспецифичны, чувствительны и безопасны (менее 5% осложнений) при выполнении опытным персоналом. При одинаковой доступности этих процедур предпочтение отдается ЭРХП в отсутствие дилатированных желчных протоков или подозрений на наличие желчных камней; ЭРХП также выполняют, если в ходе процедуры может потребоваться проведение эндоскопической сфинктеротомии. При необходимости наружного дренирования желчных путей и/или чрескожной дилатации для прямой холангиографии следует предпочесть чрескожный доступ.
7. Из лабораторных методов исследования для дифференциальной диагностики внутрипеченочного холестаза наибольшее значение имеют серологические тесты на наличие гепатита В, определение уровня сывороточного церулоплазмина (обычно снижен при болезни Вильсона), а также определение титра антимитохондриальных антител (положительный результат у более чем 85% больных с первичным циррозом печени на определенной стадии заболевания). Биопсия печени не показана в ходе рутинного обследования по поводу желтухи, но может быть полезна при дифференциальной диагностике в более сложных случаях внутрипечсночного холестаза. Если диагноз остается неясен, следует провести повторный анализ имеющихся данных для выявления возможной внутрипеченочной обструкции.
Глава 62.
ПЕЧЕНОЧНАЯ НЕДОСТАТОЧНОСТЬ
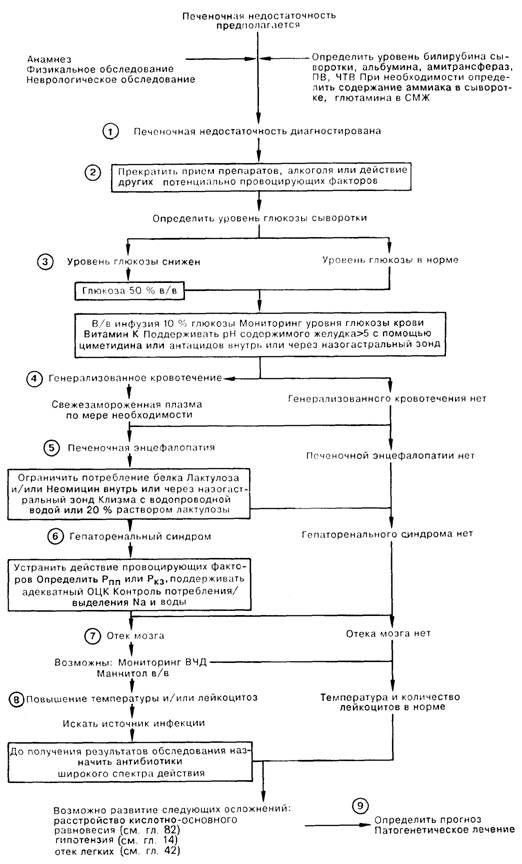
1. Печеночная недостаточность может наступить в результате хронического или острого заболевания печени [молниеносная печеночная недостаточность (МПН), как правило, развивается вследствие вирусного гепатита или действия гепатотоксинов и лекарственных препаратов]. Характерными чертами этого состояния являются признаки повреждения паренхимы печени (повышение уровня трансаминаз в сыворотке), признаки печеночной недостаточности (увеличение протромбинового времени, гипогликемия, гипербилирубинемия, гипоальбуминемия), а также гепатаргия (угнетение сознания, астериксис, повышение аммиака крови и уровня глутамина в СМЖ). Гепатаргию следует дифференцировать от состояний со спутанным сознанием вследствие травмы, инфекционного заболевания, отравления лекарственными препаратами, а также от метаболических расстройств, возникших на фоне заболевания печени. Некоторые расстройства (пункты 3,4,7) при МПН возникают чаще, чем при хронической печеночной недостаточности, и часто развиваются быстро и одновременно; лечение в ОИТ показано каждому больному с МПН.
2. Не существует специфической терапии при печеночной недостаточности; однако ясно, что следует прекратить прием потенциально токсичных препаратов и алкоголя. Провоцирующие факторы могут вызвать развитие осложнений, особенно у больных с хронической печеночной недостаточностью; устранение подобных факторов является важной составной частью лечения.
3. МПН часто осложняется гипогликемией. Всем больным показаны в/в инфузии 10% глюкозы; необходим постоянный динамический контроль уровня глюкозы крови, так как для поддержания нормогликемии может потребоваться инфузия более концентрированных растворов глюкозы.
4. В печени синтезируются многие факторы свертывания, поэтому у больных с печеночной недостаточностью, особенно МПН, могут наблюдаться глубокие расстройства коагуляции. Показано введение витамина К, хотя это редко приводит к ликвидации коагулопатии. ПВ и ПТВ являются хорошими индикаторами функции печени; следует регулярно определять эти показатели. Заместительная терапия факторами свертывания свежезамороженной плазмы требуется лишь при наличии значительного кровотечения. При МПН чаще всего встречаются желудочно-кишечные кровотечения, нередко вследствие стрессового гастрита, поэтому в качестве профилактической меры следует поддерживать внутрижелудочный рН выше 5 путем в/в введения циметидина или ежечасным введением антацидов через назогастральный зонд.
5. Лечение гепатаргии требует устранения усугубляющих факторов (белка, дегидратации, седативных препаратов, гипокалиемии), ограничения или прекращения приема белка (следует вводить ежедневно 1400 калорий в углеводах), введения лактулозы и/или неомицина (перорально или через назогастральный зонд), а также клизм с водой или 20% лактулозой в клизме либо назначения слабительных.
6. Гепаторенальный синдром (ГРС) со снижением экскреции соли и воды нередко встречается при хронической или острой печеночной недостаточности. Усугубляющими факторами является введение нестероидных противовоспалительных препаратов, дегидратация, а также повышение диуреза. Развернутый синдром выражается олигурией, снижением натрия мочи менее 10 ммоль/л, а также азотемией у больного с адекватной гидратацией. Поддерживающее лечение заключается в мониторинге водно-электролитного баланса больного (для того чтобы отличить выраженное снижение ОЦК от ГРС требуется определение давления в правом предсердии, Рппр, либо легочного капиллярного давления заклинивания Ркз), а также в поддержании соответствия поступления натрия и воды их потере. Диализ используется редко, так как почечная недостаточность сама по себе редко бывает основной причиной смерти этих больных.
7. Отек мозга с его заклиниванием нередко осложняет МПН. Некоторым больным требуется мониторинг внутричерепного давления с в/в введением маннита при увеличении давления свыше 30 мм рт. ст.
8. Больные с печеночной недостаточностью весьма чувствительны к бактериальным инфекциям, возможно, частично вследствие дефицита комплемента; поэтому необходим тщательный уход за легкими и кожей, а также безусловная стерильность используемых катетеров. Появление лихорадки или лейкоцитоза должно стимулировать интенсивный поиск очага инфекции и немедленное лечение.
9. Кратковременный прогноз МПН неудовлетворительный; общая смертность достигает 50-80%; тщательный уход и интенсивное поддерживающее лечение повышают выживаемость. Нередко возможен кратковременный успех при лечении осложнений хронической печеночной недостаточности. Долговременный прогноз считается отличным для больных, переживших МПН, так как полная регенерация печени происходит без остаточного ее повреждения; в то же время прогноз неутешителен у больных с хроническим печеночным заболеванием.
Глава 63
ГЕПАТИТ
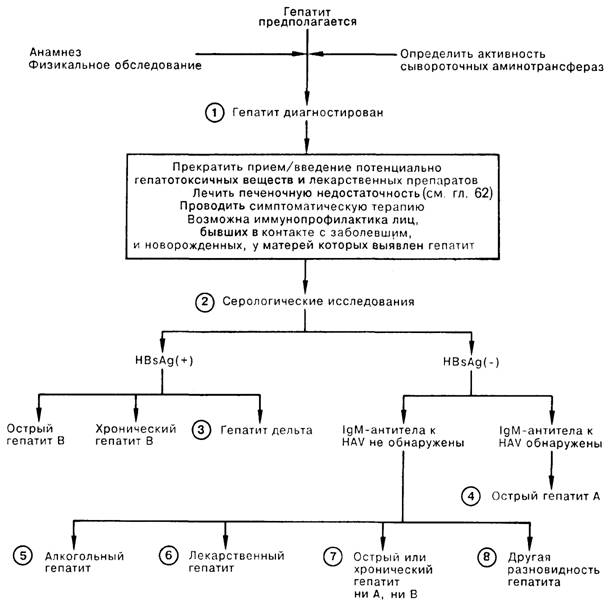
1. Подозрение на гепатит обычно возникает при появлении у больного желтухи или при обнаружении повышенной активности трансаминаз в сыворотке крови (обычно в 5—10 раз больше нормы). В число биохимических анализов при первичном обследовании входят: определение активности трансаминаз (АлАТ и АсАТ), содержания билирубина сыворотки, электролитов сыворотки, глюкозы крови, а также общий анализ крови и ПВ. Тяжесть гепатита определяют по клиническим признакам (значительная тошнота, рвота, энцефалопатия), а также по результатам лабораторных методов исследования (гипогликемия, ПВ более 20 с). Следует прекратить введение потенциально гепатотоксических лекарственных веществ и начать симптоматическое лечение. Иммунопрофилактика показана для лиц, бывших в тесном контакте с заболевшим, а также для новорожденных, у матерей которых обнаружен поверхностный антиген вируса гепатита В (HBsAg).
2. Ключ к этиологии гепатита может быть получен при анализе данных анамнеза и физикального обследования. Наиболее частой является вирусная этиология: в анамнезе могут быть поездка в развивающиеся страны (гепатит А), гемотрансфузии (ни А ни В, реже В), в/в введение наркотиков (В, ни А ни В, либо дельта), гомосексуализм (все виды), работа в дневном госпитале (А). Причиной поражения печени могут также быть прием лекарств и алкоголь. Распознать хроническое заболевание печени помогает обнаружение звездчатой гемангиомы (вариант телеангиэктазии), эритемы ладоней, гинекомастии или атрофии яичек. Скрининговое серологическое исследование включает определение HBS-антигена и антител класса IgM против вируса гепатита А (IgM анти-HAV). При подозрении на хроническое заболевание печени следует определить антитела класса IgG против антигена вируса гепатита В (анти-НВс), так как некоторые больные с хронической инфекцией вирусом гепатита В могут быть HBsAg(-), но анти-НВс(+).
3. Инфекция вирусом гепатита дельта встречается исключительно у лиц, одновременно инфицированных вирусом гепатита В; проявляется либо в форме острого, нередко клинически тяжелого гепатита, возникающего на фоне хронического гепатита В, либо в форме острого, часто молниеносного гепатита, представляющего собой симультанную инфекцию вирусом гепатита В и возбудителем гепатита дельта.
4. Антитела анти-HAV класса IgM встречаются при остром гепатите А; антитела анти-HAV класса IgG лишь указывают на перенесенную инфекцию.
5. Признаками острого алкогольного гепатита обычно являются желтуха, лихорадка, умеренная гепатомегалия, лейкоцитоз, а также активность АсАТ менее 300 МЕ/л, которая в то же время превышает активность сывороточной АлАТ. Для того чтобы отличить алкогольный гепатит от других заболеваний печени, может потребоваться биопсия печени.
6. В числе препаратов, обладающих гепатотоксичсским эффектом, следует назвать фторотан, альфа-метилдофа, изониазид, дифенин, препараты фенотиазинового ряда, а также парацетамол при его передозировке. Если этиология заболевания печени не выяснена, следует подозревать токсическое действие любого препарата, который принимал больной.
7. Диагноз гепатита ни А ни В ставится методом исключения; возбудителем(ями) его могут быть вирус гепатита ни А ни В, а также иногда вирус Эпстайна—Барр или цитомегаловирус. Большая часть посттрансфузионных гепатитов относится к типу ни А ни В; характерным исходом инфекции является хроническое заболевание печени.
Интерпретация серологических тестов при гепатите1
| Тип гепатита | Анти- HAV (все ан титела) | Анти- HAV (IgM) | HBsAg | Анти- НВс (все ан тичела) | Анти- НВс (IgM) | Анти- HBs2 | HBeAg3 | Анти дельта (IgM)4 |
| Острый А | + | + | Н.о.5 | Н.о. | Н.о. | Н.о. | Н.о. | Н.о. |
| Острый В | Н.о. | Н.о. | + | + | + | — | +/— | — |
| Хронический В | Н.о. | Н.о. | +/— | + | +/— | — | +/— | — |
| Острый дельта + хронический В | Н.о. | Н.о. | + | + | +/— | — | +/— | + |
| Острый дельта + острый В | Н.о. | Н.о. | + | + | + | — | +/— | + |
| Острый или хронический ни А ни В | Н.о. | — | — | — | — | Н.о. | — | — |
1 Комбинация серологических вариантов встречается при одновременном инфицировании разными вирусами или при возникновении одной инфекции на фоне существовавшей прежде.
2 Анти-HBsAg-антитела обычно встречаются либо у пациентов, полностью выздоровевших после инфицирования вирусом гепатита В, либо у лиц, иммунизированных вакциной против гепатита В. Низкие титры этих антител иногда обнаруживаются одновременно с HBsAg.
3 Определение HBeAg, а также HBV-ДНК в сыворотке крови служит критерием активной репликации вируса и возможности передачи инфекции.
4 Тесты для определения дель гагепатита пока не вошли в широкую клиническую практику.
5 Н.о. - не относится к данному типу вирусного гепатита.
Глава 64
КРОВОТЕЧЕНИЕ ИЗ ВЕРХНЕГО ОТДЕЛА ПИЩЕВАРИТЕЛЬНОГО ТРАКТА
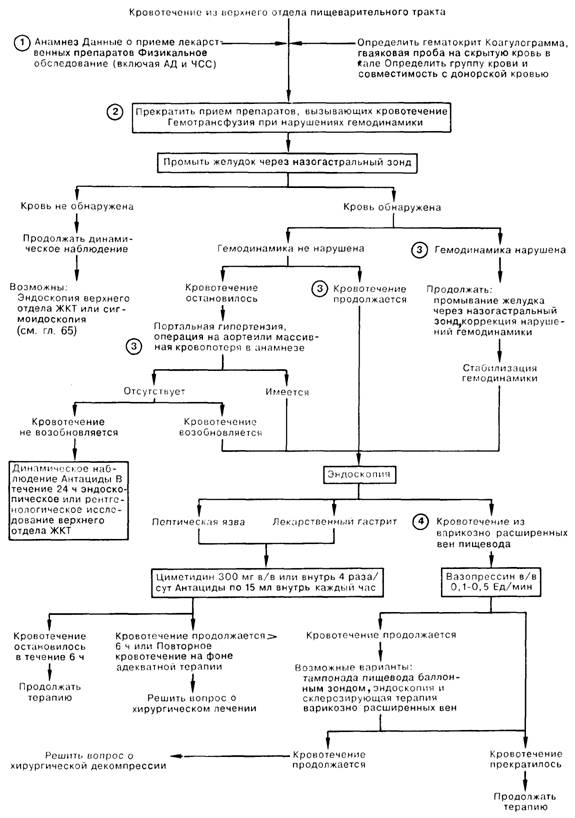
1. Кровотечение из верхнего отдела ЖКТ представляет собой распространенное в медицинской практике состояние, при котором встречается значительное количество осложнений (в связи с гемотрансфузиями, ишемией миокарда и мозга), а летальность достигает 10%. При подозрении на кровотечение необходимо принять активные меры по обеспечению стабильности гемодинамических параметров и быстро установить место кровотечения. Примерно у 75% больных это состояние связано с пептической язвой или лекарственным гастритом (вследствие приема алкоголя или противовоспалительных препаратов). Тщательный расспрос больного помогает конкретной диагностике при выявлении таких факторов, как абдоминальная боль, прием лекарственных препаратов, оперативное вмешательство на аорте либо заболевание печени. Физикальное обследование должно быть направлено в первую очередь на выявление портальной гипертензии ввиду высокой вероятности кровотечения из варикозно-расширенных вен, так как кровотечение приводит к утяжелению состояния больных и требует специализированного лечения.
2. Определить состояние гемодинамики больного можно при помощи постуральных функциональных проб, наблюдения за динамикой гематокрита, а также благодаря своевременному выявлению гипоперфузии жизненно важных органов (например, ишемия миокарда или мозга).Как правило, при наличии кровотечения проводят коагулологическое исследование, определение группы крови больного, а также пробу на групповую совместимость с донорской кровью. У больных с гипотензией и/или признаками серьезной дисфункции жизненно важных органов проведение реанимационных мероприятий требует возмещения дефицита ОЦК кровью и плазмозамещающими растворами до начала более специализированных диагностических мероприятий. Следует ввести назогастральный зонд для повторного промывания физиологическим раствором; эта процедура не останавливает кровотечение, но позволяет оценить его активность, а также отмыть желудок от крови для проведения эндоскопического исследования. Не следует слишком полагаться на сомнительные результаты назога-стрального промывания желудка, так как отсутствие крови в аспирате не исключает кровотечения, если источник последнего расположен дистальнее закрытого привратника, а также учитывая, что незначительное количество крови и дающего положительную гваяковую пробу материала может быть получено вследствие повреждения слизистой при введении зонда.
3. Нет доказательств, что применение антацидов или циметидина способствует остановке острого кровотечения. Эндоскопия является наиболее эффективным средством для определения источника кровотечения; ее проводят лишь после реанимационных мероприятий; во время процедуры следует обратить особое внимание на свободную проходимость дыхательных путей. Больные со стабильной гемодинамикой и быстро остановившимся кровотечением не нуждаются в экстренной эндоскопии; им проводят либо эндоскопическое либо рентгенологическое исследование верхнего отдела ЖКТ в течение 24 ч от момента прекращения кровотечения. При подозрении на кровотечение из нижнего отдела ЖКТ следует избегать введения бария. Экстренная эндоскопия показана следующим больным: 1) при портальной гипертензии, в связи со специфической лечебной тактикой при кровотечении из варикозно-расширенных вен пищевода; 2) при протезах аорты ввиду важности своевременного выявления аортокишечного свища; 3) при массивном или повторном кровотечении на фоне кровоостанавливающей терапии, когда рассматривается вопрос о необходимости оперативного вмешательства.
4. У большинства больных кровотечение останавливается и без лечебного вмешательства; отсюда трудности в оценке эффективности стандартной терапии. Больным с пептической язвой и/или лекарственным гастритом следует прекратить прием всех потенциально опасных препаратов. Положительный эффект антацидов или циметидина отмечается примерно у 70% этих больных. Возможность хирургическою вмешательства следует рассматривать в том случае, если больному потребовалось перелить свыше 1500 мл крови в течение 24 ч или при повторном кровотечении на фоне адекватной терапии. У больных с кровотечением из варикозно-расширенных вен в качестве первичной лекарственной терапии с переменным успехом используется Pittressin (препарат вазопрессина)*. Упорное кровотечение служит показанием для тампонады баллонным зондом и/или эндоскопии со склерозирующей терапией варикозных вен; эти процедуры проводятся опытными специалистами. Подобная тактика при кровотечениях эффективна у 50-90% больных. Хирургическая декомпрессия портальной системы является эффективным средством, однако сопровождается высокой операционной смертностью и значительным риском послеоперационных осложнений.
* Можно использовать отечественный препарат питуитрин для инъекции.—Примеч. ред.
Глава 65
КРОВОТЕЧЕНИЕ ИЗ НИЖНЕГО ОТДЕЛА ПИЩЕВАРИТЕЛЬНОГО ТРАКТА
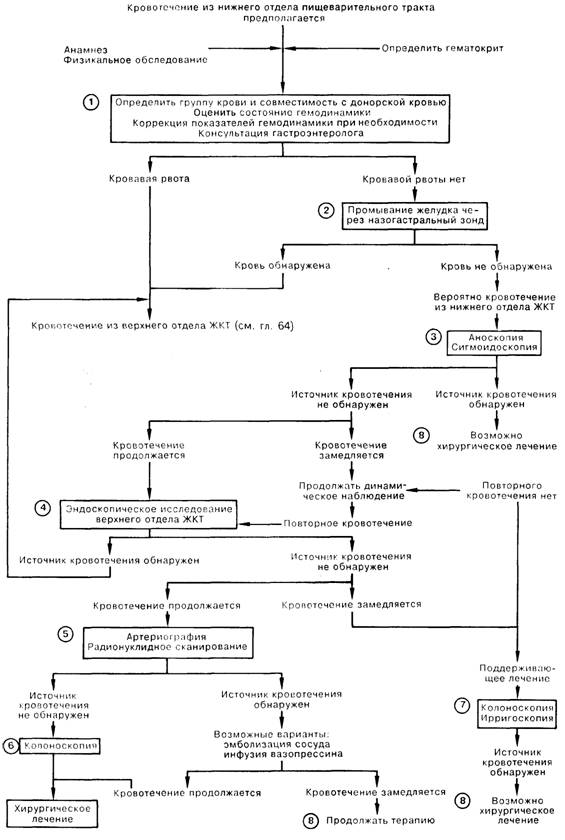
1. При кровотечении из нижнего отдела пищеварительного тракта следует быстро оценить величину кровопотери (клинические признаки, постуральные изменения) и определить, имеется ли дисфункция жизненно важных органов (например, ишемия миокарда), а также начать коррекцию имеющихся нарушений. Анамнез и физикальное обследование помогают различить кровотечение из верхнего (гематемезис, указания на боль в эпигастрии после еды либо язвенную болезнь, прием нестероидных противовоспалительных препаратов) и нижних (гематохезия — свежая кровь в кале, указания на колит или недавние изменения характера пищеварения) отделов желудочно-кишечного тракта (ЖКТ).
2. Отсутствие крови в аспирате, полученном с помощью назогастрального зонда, не является однозначным признаком кровотечения из нижнего отделаЖКТ; кровотечение может быть перемежающимся; кровь может не попадать ретроградно через привратник в желудок. Следы крови в аспирате говорят о вероятной локализации источника кровотечения в верхнем отделе ЖКТ.
3. Необходимо проведение аноскопии и жесткой сигмоидоскопии для выявления новообразований дистального отдела толстой кишки, геморроя или колита. Удовлетворительной альтернативой является гибкая сигмоидоскопия.
4. Примерно у 10% больных, которым выполняют артериографию по поводу подозреваемого кровотечения из нижнего отделаЖКТ, источник кровотечения на самом деле расположен в верхнем отделе пищеварительного тракта; именно поэтому желательно выполнение эндоскопического исследования верхнего отдела ЖКТ.
5. При артериографии можно локализовать источник со скоростью кровотечения не менее 0,5 мл/мин; в 25 50% исследований не удается обнаружить место кровотечения, в основном из-за его прекращения. Первую инъекцию контрастного вещества делают в верхнюю брыжеечную артерию (тонкий кишечник и правая половина толстой кишки), за исключением тех случаев, когда имеется подозрение на кровотечение из верхнего отдела ЖКТ (инъекция в чревный ствол) или из нисходящего отдела толстой кишки (инъекция в нижнюю брыжеечную артерию). У больных с портальной гипертензиеи чрезвычайно важно получить снимки венозной фазы артериографии для выявления варикозно расширенных вен кишечника. Если удается локализовать источник артериального кровотечения, можно оставить катетер в артерии, а затем попытаться остановить кровотечение эмболизацией сосуда или инфузией раствора вазопрессина. Диагностическим методом выбора является сканирование с введением меченного 99mТе серного коллоида (сканирование пула крови) или меченных пертехнетатом (99mТс) эритроцитов. Ввиду более высокой чувствительности сканографии (при инъекции меченых эритроцитов удается выявить кровотечения от 0,1 мл/мин) в некоторых клиниках артериографию проводят лишь после радионуклидного исследования.
6. Примерно у 2/3 больных с активным кровотечением колоноскопия позволяет выявить его источник. Иногда у больного с активным кровотечением предпочтительнее выполнить артериографию, чем эндоскопическое исследование; в этой ситуации колоноскопию проводят при невозможности локализовать кровотечение с помощью артериографии и возникновении необходимости в экстренном оперативном вмешательстве. Для лечения кровотечений из сосудистых эктазий или других патологически измененных сосудов в некоторых клиниках используют лазерную коагуляцию под колоноскопическим контролем, а также электрокаутеризацию.
7. Ирригоскопия не используется в обследовании больных с активным кровотечением, так как не всегда возможно выявить источник кровотечения, а введенный барий затрудняет последующее проведение артериографического или эндоскопического исследования. При обследовании больных с недавно остановившимся желудочно-кишечным кровотечением ирригоскопия с двойным контрастом и колоноскопия взаимно дополняют друг друга. До 40% патологических изменений, которые не удалось выявить при ирригоскопии, обнаруживаются с помощью колоноскопии; иногда ирригоскопия позволяет выявить источник кровотечения, не замеченный при колоноскопии. При этом ирригоскопию обычно проводят до начала колоноскопии. Если источник кровотечения не обнаружен при помощи этих двух методов исследования, следует обратить внимание на целесообразность обследования верхнего отдела ЖКТ и/или элективной артериографии для выявления сосудистых аномалий.
8. Среди заболеваний, часто приводящих к кровотечениям из нижнего отдела ЖКТ, встречаются новообразования, приобретенные и врожденные сосудистые аномалии, артериально-кишечные свищи, дивертикулез толстой кишки, инфекционные заболевания кишечника, ишемическая болезнь кишечника, меккелев дивертикул, геморрой, а также некоторые другие расстройства. Примерно в 75% случаев кровотечения из нижнего отдела ЖКТ прекращаются самостоятельно.
Глава 66
ОСТРАЯ БОЛЬ В ЖИВОТЕ
1. В большинстве случаев причину острой боли в животе можно определить при помощи тщательно и полно собранного анамнеза, физикального обследования, а также нескольких простых лабораторных тестов. Некоторым больным требуется проведение дополнительных методов исследования: определение электролитов сыворотки, кальция, билирубина; тестов функции печени, рентгенографии грудной клетки;ЭКГ.
2. Необязательно проводить рентгенологическое исследование брюшной полости каждому больному с абдоминальной болью; в некоторых случаях, например при разрыве аневризмы аорты или эктопической беременности, это исследование лишь приведет к бесполезной отсрочке требуемого лечения. Снимки следует делать при наличии определенных показаний, а также при неясном диагнозе.
3. При подозрении на аневризму аорты, а также при заведомо известном диагнозе аневризмы наиболее вероятной причиной боли следует считать угрожающий разрыв аневризмы. Дальнейшие реанимационные и диагностические мероприятия следует проводить в операционной.
4. Если диагноз неясен, но состояние больного не ухудшается, показано наблюдение. Не следует начинать антибиотикотерапию до установления диагноза; анальгетики используют при выраженном болевом синдроме. Обезболивание иногда позволяет провести более тщательное физикальное обследование, так как больной становится более спокойным. Вышеупомянутый период наблюдения включает частые и полные повторные обследования больного. Следует учитывать, что источник боли в животе не всегда расположен в брюшной полости; это касается отраженной боли (пневмония, окклюзия коронарных артерий, рад<