ультразвуком). Операция завершается наложением повязки с мазью на гидрофильной основе, протеолитическим ферментом, раствором антисептика или гипертоническим раствором хлорида натрия. Последующее лечение ведется в соответствии с принципами лечения гнойных ран.
Реже, при небольших размерах карбункула, может быть выполнено радикальное иссечение его в пределах здоровых тканей. Такая операция возможна при соблюдении двух условий: отсутствии выраженного перифо-кального воспаления и прогнозируемой возможности завершения операции наложением первичного шва. Обязательным является приточно-отсасываю-щее дренирование ушитой раны.
При карбункуле лица необходимы постельный режим и питание только жидкой пищей, больному запрещают разговаривать. Консервативное лечение соответствует принципам лечения фурункула лица. Местное, в том числе хирургическое, лечение карбункула лица не имеет особенностей по сравнению с лечением карбункула других локализаций.
Выраженность общих проявлений инфекции, особенно злокачественное течение карбункула, является показанием к назначению интенсивной терапии.
Антибактериальная терапия проводится в соответствии с характером возбудителей. При фурункулах и карбункулах основным возбудителем является S. aureus. Участие в ассоциациях со стафилококком кишечной палочки, протея, стрептококка придает гнойно-некротическому процессу более тяжелое течение. Важными факторами, определяющими развитие карбункула как тяжелой формы гнойно-некротического поражения кожи и подкожной клетчатки, являются высокая вирулентность, патогеность и инва-зивность микрофлоры.
Обычно назначают оксациллин, амоксициллин/клавуланат и/или цефалоспори-ны I поколения (при неосложненном фурункулезе — цефалексин, при инфекции среднего и тяжелого течения и карбункуле — цефазолин). При рецидивирующих фурункулах течение непрерывное в течение 1—2 мес.
Одновременно с антибиотиками парентерально вводят протеолитические ферменты (трипсин, химотрипсин по 10—20 мг на протяжении 7—10 сут внутримышечно). В раннем послеоперационном периоде, до момента очищения раны, показана пассивная неспецифическая (переливание свежей крови, плазмы) и специфическая (гипериммунная антистафилококковая плазма, антистафилококковый у-глобулин, антистафилококковый иммуноглобулин) иммунотерапия.
Тщательное проведение инсулинотерапии у больных, страдающих сахарным диабетом, улучшает течение карбункула, уменьшая развитие инфильтрата и некроза.
Прогноз при своевременном лечении карбункула благоприятный. Возможность неблагоприятного исхода более вероятна у истощенных, ослабленных больных пожилого возраста, при сахарном диабете, а также при карбункуле лица.
17.2.3. Гидраденит
Гидраденит (hidradenitis; греч. hidros — пот + aden — железа + itis;) — гнойное воспаление апокриновых потовых желез. У детей и стариков гидраденит не встречается, так как апокриновые железы развиты только в период половой зрелости. Возбудители проникают в железы через их выводные протоки или лимфогенным путем из поверхностных повреждений кожи. Образующийся воспалительный инфильтрат содержит много стафилококков и состоит из полинуклеаров, лимфоцитов; позднее присоединяются
|
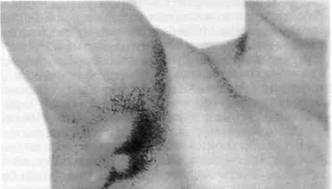
Рис. 17.3. Гидраденит: обширный плотный инфильтрат в подмышечной впадине с неровной бугристой поверхностью.
эозинофилы, плазмо-циты. В дальнейшем наступает гнойное расплавление паренхимы и соединительной ткани железы, потовая железа разрушается и формируется абсцесс.
Возникновению гид-раденита способствуют гипергидроз, опрелость, дерматит, экзема, ссадины. Имеют значение эндокринные нарушения, в особенности сахарный диабет. Чаще гидраденит развивается в подмышечной впадине {рис. 17.3); реже он встречается на коже половых органов, в перианальной области, а также в окружности пупка, у женщин в зоне сосков. Такая локализация соответствует местам естественного распространения апокриновых потовых желез, которые в подмышечной впадине имеют весьма большие размеры и извилистые протоки.
Клиническая картина. Заболевание начинается с появления в толще кожи и верхних слоях подкожно-жировой клетчатки плотного болезненного узелка диаметром 0,5—1 см. В ближайшие дни уплотнение постепенно увеличивается и достигает 1—2 см в диаметре, приподнимаясь над окружающей кожей в виде полушаровидного образования. Кожа над узелком становится багрово-красной. С расплавлением инфильтрата появляется флюктуация, а после лизиса эпидермиса через образующееся небольшое отверстие начинает выделяться сливкообразный гной. По мере очищения гнойной полости в неосложненных случаях заживление завершается через 10— 15 дней образованием рубца.
При вовлечении в гнойно-воспалительный процесс нескольких потовых желез образуется обширный плотный болезненный бугристый инфильтрат, на поверхности которого определяются абсцессы и гнойные свищи в различной стадии развития («сучье вымя»). Общие проявления инфекции (головная боль, недомогание, повышение температуры тела, лейкоцитоз, увеличение СОЭ и др.) наблюдаются не у всех больных. Без лечения гидраденит принимает затяжное, рецидивирующее течение, продолжаясь иногда неделями и даже месяцами. К возможным осложнениям гидраденита относятся лимфангит, лимфаденит, флегмона, сепсис.
Диагностика гидраденита несложна. От лимфаденита он отличается поверхностным расположением инфильтрата и более острым течением. Отличие гидраденита от фурункула состоит в отсутствии первичной фолликулярной пустулы, некротического стержня, а также в полушаровидной форме припухлости. При дифференциальной диагностике необходимо помнить о туберкулезе, лимфогранулематозе и лимфосаркоме лимфатических узлов.
Лечение начинают с обработки кожи пораженной области (осторожная стрижка волос, обтирание кожи 2—3 % раствором формалина или 5 %
спиртовым раствором танина для уменьшения потливости). На стадии ин-фильтративного воспаления применяют УФО, «сухое тепло» (УВЧ-терапия, соллюкс, лампа Минина). Не следует смазывать подмышечную впадину настойкой йода — это чревато развитием острого дерматита. Согревающие компрессы и повязки с мазями на жировой основе противопоказаны, так как способствуют распространению инфекции. Для предотвращения инфицирования близлежащих потовых желез показана обработка кожи в области поражения 2 % раствором борного или 10 % раствором камфорного спирта а также другими дубящими веществами. Повязку с раствором антисептика рекомендуется накладывать в виде наклейки.
В стадии гнойно-некротического расплавления, т. е. при абсцедирова-нии гидраденита, показано хирургическое вмешательство. Под местным обезболиванием или внутривенным наркозом производят вскрытие абсцесса небольшим разрезом с последующим лечением гнойной раны по общим правилам. Если не выражена перифокальная инфильтрация тканей, возможно иссечение гидраденита с наложением первичного шва и активным дренированием раны. В особо упорных случаях иногда прибегают к радикальному оперативному иссечению «единым блоком» всех очагов воспаления и измененных окружающих тканей.
При рецидивирующем течении гидраденита наряду с местным лечением ран с успехом применяют рентгенотерапию, которая в начальной стадии инфильтрации ведет к быстрому купированию процесса, а в более поздние сроки — к ускорению образования абсцесса. Общее лечение включает общегигиенические мероприятия (лучше душ), назначение молочно-расти-тельной диеты, витаминов. При развитии осложнений, выраженных общих проявлениях инфекции назначают антибиотики. При рецидивирующем гидрадените показана специфическая иммунотерапия (стафилококковый анатоксин, аутовакцина, противостафилококковый у-глобулин или иммуноглобулин), общеукрепляющие средства.
Профилактика гидраденита заключается в соблюдении гигиены кожи, предупреждении и своевременной обработке микротравм при бритье.
Рожа
Рожа (erysipelas) — инфекционное заболевание, характеризующееся четко отграниченным острым воспалением всех слоев собственно кожи (реже — слизистой оболочки), лихорадкой, явлениями общей интоксикации.
Источником инфекции является человек, больной каким-либо стрептококковым заболеванием (ангиной, скарлатиной, рожей, стрептококковым фарингитом), а также здоровый носитель стрептококка. Контагиозность больных рожей невелика. Инфекция может передаваться через руки, перевязочный материал, инструментарий. В доасептический период развития хирургии рожа была одним из основных осложнений раневого процесса.
Внедрение возбудителя в кожу происходит из экзогенных или эндогенных источников. Входными воротами при экзогенном инфицировании являются различные микротравмы (ссадины, царапины, потертости), тогда говорят о первичной роже. Экзогенное инфицирование через рану, распространение стрептококка в кожу, непосредственно прилегающую к какому-либо гнойному очагу (фурункулу, карбункулу), приводит к развитию вторичной рожи, являющейся осложнением основного заболевания.
Из эндогенного источника (очага скрытой инфекции) стрептококк может быть занесен в кожу гематогенным путем. В развитии болезни играет
роль предрасположенность организма: аллергическое состояние, сенсибилизация к стрептококку. Патогенез развития первичной рожи как эндогенной инфекции предполагает следующие звенья: сенсибилизация к стрептококку вследствие латентной инфекции (носительства); нарушение гистоге-матического барьера под воздействием какого-либо фактора, снижающего неспецифическую резистентность организма (переохлаждение, интеркур-рентная инфекция) с транзиторной бактериемией; гематогенное внедрение стрептококка в кожу, при этом локализация очага воспаления определяется микротравмой или другими причинами, приводящими к нарушению трофики (ушиб, лимфостаз, хроническая венозная недостаточность, болезни кожи).
Вторичная рожа иногда также может развиваться гематогенным путем, локализуясь в областях, отдаленных от первичного гнойного очага. Чаще развитие вторичной рожи в отдалении от первичного гнойного очага обусловлено лимфогенным распространением инфекции.
Клиническая картина. С началом болезни в зоне инвазии инфекта развивается серозное воспаление ретикулярного слоя кожи, склонное к распространению по ходу лимфатических сосудов до подкожной клетчатки. Серозный экссудат содержит в основном нейтрофилы. В тканях, капиллярах и особенно в лимфатических сосудах содержится большое количество стрептококков. По мере распространения воспаление охватывает все слои кожи, сопровождаясь десквамацией и паракератозом эпидермиса. Описанные изменения характерны для эритематозной рожи.
При более тяжелом течении воспаления большое количество экссудата отслаивает эпидермис с образованием пузырей (булл), содержащих прозрачный, желтоватый экссудат, являющийся по сути чистой культурой стрептококка (буллезная рожа). В редких случаях экссудат приобретает геморрагический характер вследствие повышенной ломкости капилляров, пропотевания эритроцитов. По мере стихания воспаления количество экссудата постепенно уменьшается, отслоившийся эпидермис отторгается, и кожный покров восстанавливается за счет регенерации сосочкового слоя. При неблагоприятном течении рожи экссудат пузырей приобретает гнойный характер вследствие увеличения количества нейтрофилов либо присоединения вторичной инфекции при спонтанном вскрытии булл. Восстановление эпидермиса в этом случае задерживается, вследствие лизиса росткового слоя эпидермиса возможно формирование длительно незаживающих язв. Распространение гнойного экссудата на подкожную клетчатку означает развитие подкожной флегмоны. Такое течение болезни называется многими авторами флегмонозной рожей, однако правильнее считать его не отдельной формой рожи, а ее осложнением, ибо речь идет о поражении не только собственно кожи.
У ослабленных, истощенных больных, при наличии тяжелых нейротро-фических нарушений экссудат и токсины высоковирулентных стрептококков нарушают кровообращение кожи, что приводит к обширным некрозам (гангренозная, или некротическая, рожа).
Разрешение рожи нередко сопровождается остаточными явлениями: нарушением крово- и лимфообращения вследствие склероза лимфатических сосудов, нарушениями трофики кожи. Иммунитета после рожи не возникает, более того, у больных сохраняется или усиливается сенсибилизация к стрептококку. Рецидивная рожа возникает в период от нескольких дней до 2 лет после предыдущего заболевания, как правило, без предшествующей травмы, при воздействии разнообразных факторов общего и местного (например, переохлаждение) характера, снижающих уровень неспецифической
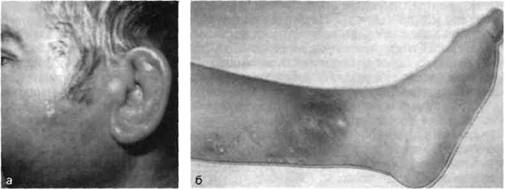
Рис. 17.4. Рожа, эритематозная форма.
а — кожа ушной раковины резко отечна и гиперемирована; б — отек, локальная гиперемия и инфильтрация кожи дистальной части голени.
резистентности организма. При возникновении рожи более чем через 2 года после предыдущего заболевания говорят о повторной роже, которая нередко имеет другую локализацию.
Инкубационный период длится в среднем 3—4 сут (от 12 ч до 5 сут). Продромальные явления (недомогание, слабость, головная боль) наблюдаются редко.
Заболевание в большинстве случаев начинается остро, с резко выраженных симптомов эндогенной интоксикации: быстрого повышения температуры тела до 39—41 °С с потрясающим ознобом, слабости, сильной головной боли, мышечных болей, тошноты, иногда рвоты. Исчезает аппетит, появляется бессонница; в тяжелых случаях возможны бред, судороги, менин-геальные симптомы. Отмечаются тахикардия, тахипноэ. У большинства больных определяется гепатолиенальный синдром. Температурная кривая в большинстве случаев постоянного типа, реже — ремиттирующего. При исследовании крови отмечаются умеренная нормохромная анемия, нейтро-фильный лейкоцитоз, эозинопения. Снижается суточный диурез, в моче определяется белок, при тяжелой интоксикации — гиалиновые и зернистые цилиндры, лейкоциты, эритроциты.
Спустя 12—24 ч от начала болезни появляются местные признаки: вначале жгучая боль, ощущение жара и напряжения, а затем эритема (пятно гиперемии) и отек пораженной области, быстро увеличивающиеся в размере. Эритема обычно равномерная, с четкими зазубренными в виде языков границами («географическая карта»), приподнимается над уровнем непораженной кожи. На участках, где кожа малоподвижна, плотно соединена с подлежащими тканями, гиперемия выражена слабо. Болезненность более интенсивна по периферии пятна. Местная температура повышена. По мере распространения процесса интенсивность гиперемии в центре поражения постепенно уменьшается. Перечисленные симптомы характерны для эрите-матозной формы рожи (рис. 17.4).
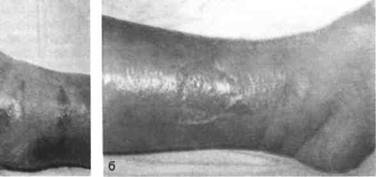
При эритематозно-буллезной роже на фоне описанной выше эритемы видны пузыри различной величины, заполненные серозным, геморрагическим или гнойным экссудатом (рис. 17.5).
Пузыри нередко вскрываются спонтанно, и пораженная поверхность кожи покрывается подсыхающим экссудатом, струпом. Буллезная рожа обыч-
|
..
\
а
Рис. 17.5. Рожа, эритематозно-буллезная форма.
а — стопа и дистальная часть голени отечны, эпидермис на большом протяжении отслоен, под ним видны участки некротизированной дермы; б — кожа дистального отдела голени и части стопы гиперемирована, отечна, со вскрывшимися буллезными элементами и отслоенным эпидермисом.
но длится до 2 нед. По выздоровлении отечность и краснота кожи исчезают, возможно обильное шелушение. К остаточным явлениям относят пигментацию и пастозность кожи, поредение волос.
Эритематозно-геморрагическая форма рожи характеризуется появлением геморрагии на фоне эритемы, фибринозно-геморрагического выпота и пузыря. Наличие пузырей характерно для буллезно-геморрагической формы рожи {рис. 17.6).
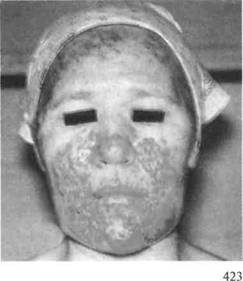
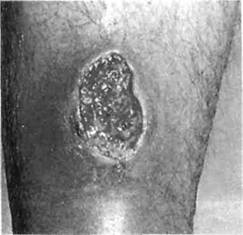
Для некротической формы рожи характерно появление на площади эритемы багрово-синих либо черных участков различной формы, соответствующих очагам омертвения кожи и подкожной клетчатки (рис. 17.7).
|
Последующее отторжение погибшего эпидермиса обусловливает появление геморрагического экссудата, вследствие присоединения вторичной инфекции развивается флегмона подлежащих тканей с тяжелой интоксикацией и высоким риском генерализации инфекционного процесса.
Некоторые особенности клинических проявлений рожи связаны с локализацией очага воспаления. Рожистое воспаление на лице сопровождается значительным отеком, особенно век. При роже волосистой части головы гиперемия выражена слабо или может отсутствовать, выявляются лишь припухлость кожи, ее болезненность и симптомы интоксика-
Рис. 17.6. Рожа, буллезно-геморрагиче-ская форма: многочисленные буллезные элементы на коже лица, содержащие геморрагический экссудат.
J
|
Рис. 17.7. Рожа, некротическая форма.
ции. Локализуясь на туловище, рожа носит особо распространенный характер и протекает с тяжелой интоксикацией, нередко бывает ползучей либо мигрирующей. Под ползучей рожей понимают постепенное распространение («расползание») ее по поверхности кожи. Мигрирующей (блуждающей) рожей называют последовательное поражение различных участков кожи, отстоящих друг от друга на каком-либо расстоянии. Процесс «блуждания» рожи может продолжаться несколько недель и весьма истощает больных. При локализации на конечностях отмечаются преимущественно эритематозная и буллезная формы рожи с выраженными общими явлениями; с первых часов болезни появляются боли по ходу вен и лимфатических сосудов, что может привести к ошибочному диагнозу острого тромбофлебита. Рожистое воспаление мошонки и полового члена сопровождается выраженным отеком тканей, нередко — нарушением кровообращения и обширным некрозом кожи.
Рожистое воспаление слизистых оболочек (губ, зева, глотки) в настоящее время встречается редко. Местные симптомы рожи слизистых оболочек такие же, как и при поражении кожи: яркая отграниченная эритема, отечность, болезненность, возможно развитие пузырей.
Рецидивная рожа обычно протекает легче первичного заболевания: менее выражены симптомы интоксикации, эритема неяркая, крайне редко наблюдается гангренозная форма.
Осложнения рожи обусловлены дальнейшим развитием аутоиммунного процесса (общие для всех стрептококкозов — ревматизм, миокардит, гломе-рулонефрит) либо диссеминацией инфекции (флегмона подлежащей клетчатки, бурсит, тендовагинит, артрит, тромбофлебит, лимфангит и лимфаденит, сепсис). Следует помнить об опасности вторичного менингита при роже лица и волосистой части головы.
Диагностика рожи в типичных случаях нетрудна и основывается на характерных клинических признаках. Диагностика затруднена у резко ослабленных больных (отсутствие гиперемии), при роже волосистой части головы (эритема маскируется волосяным покровом), при «закрашивании» эритемы мазями (ихтиол) в процессе самолечения. В этих случаях диагностировать рожу позволяет обнаружение по периферии поражения кожи приподнятого резко болезненного воспалительного валика, наличие тяжелой интоксикации.
Дифференциальный диагноз рожи проводят с инфекционными эритемами, дерматитами, флегмоной, лимфангитом, эризипелоидом, в отдельных случаях — с сибирской язвой, обычным солнечным ожогом. Рожа отличается от эритем и дерматитов внезапным появлением общих симптомов с последующим развитием характерного пятна («географическая карта»), имеющего четко различаемый валик на границе со здоровой кожей. Кроме того, при роже отмечаются выраженная болезненность по периферии поражен-
ной кожи и тенденция к распространению очага, не свойственные эритемам и дерматитам. Дифференциация рожи с флегмоной также основывается на клинических признаках: при флегмоне болезненность, отек и краснота максимальны в центре очага поражения, воспалительный инфильтрат расположен глубже (в подкожной или межмышечной клетчатке) и плотнее рожистого инфильтрата, краснота неравномерна и не имеет четких границ. Выявление воспалительного инфильтрата в подкожной клетчатке, особенно с неравномерным размягчением его, при наличии четко отграниченной эритемы кожи позволяют диагностировать эритематозную рожу, осложнившуюся флегмоной. Лимфангиты отличаются от рожи гиперемией в виде полос или сетки соответственно характеру поражаемых лимфатических сосудов.
Лечение. При роже показана срочная госпитализация в хирургический стационар. Необходимы постельный либо палатный режим, иммобилизация пораженной конечности, высококалорийная мол очно-растительная диета с большим содержанием витаминов. Основой лечения является антибактериальная терапия.
Чаще всего рожу вызывают S. pyogenes, но встречаются и стрептококки групп В, С и D. Исследования последних лет показали возможность длительного персистирования стрептококков в стенках склерозированных лимфатических капилляров на месте очага воспаления. Эти факторы обусловливают высокую склонность болезни к рецидивированию.
При инфекции средней тяжести взрослым и детям старше 10 лет назначают фе-ноксиметилпенициллин, при тяжелом течении — бензилпенициллин, при аллергии на пен и циллины — эритромицин. Продолжительность лечения не менее 14 сут. В острых случаях быстрый эффект дает бензилпенициллин; спустя 36—48 ч его заменяют пероральными препаратами. При частых рецидивах рожи профилактически вводят бензатин бензилпенициллина по 2,4 млн ЕД 1 раз в 3—4 нед.
При часто рецидивирующей роже, остаточных явлениях после первого курса антибиотиков в течение 10 сут рекомендуют введение продигиозана (3 инъекции по 50—100 мкг с интервалом 3 дня) либо тималина, тимогена (по 10 мг через день) с целью иммуномодуляции и активации L-форм стрептококка. Затем проводят повторный курс антибактериальной терапии (6—7 сут), отдавая предпочтение тетра-циклинам либо макролидам. Такая схема имеет целью снижение частоты рецидивов рожи. Часто рецидивирующая рожа является показанием к проведению гормонотерапии (преднизолон по 30 мг в сутки, до 420 мг на курс) на фоне проводимой анти-биотикотерапии. Местное лечение проводят в соответствии с формой рожи.
При эритематозной роже применяют УФО зоны поражения в эритем-ной дозе (3—4 биодозы), обычно 4—5 сеансов; повязки не накладывают. При буллезной роже необходимо вскрыть пузыри, удалить отслоившийся эпидермис, после чего наложить влажно-высыхающую повязку с раствором антисептика; УФО в субэритемной дозе применяют при отсутствии гнойного экссудата. При некротической роже УФО не показано; требуется оперативное вмешательство, обычно в объеме некрэктомии; последующее местное лечение проводят в соответствии с принципами лечения гнойных ран.
При всех формах рожи противопоказаны повязки, тем более компрессы, с мазями на жировой основе. При выраженных симптомах интоксикации назначают инфузионную терапию, направленную на детоксикацию, коррекцию водно-электролитных и белковых нарушений, поддержание функций жизненно важных органов. Развитие осложнений рожи требует соответствующей коррекции лечебной программы. Исход рожи зависит от тяжести процесса, состояния больного, сопутствующих заболеваний, своевременно-
сти и правильности лечения. Летальность обычно связана с декомпенсацией имевшихся у больного нарушений функции жизненно важных систем (сердечно-сосудистая, печеночно-почечная). Прогноз значительно хуже при гангренозной роже и развитии осложнений.
Рецидивы рожи отмечаются у каждого 4-го больного. Каждый рецидив, усугубляя лимфостаз, может привести к образованию стойких отеков и даже к слоновости. Профилактика первичной рожи заключается в предупреждении и своевременной обработке микротравм, потертостей и строгом соблюдении правил личной гигиены. В предупреждении внутригоспитальной инфекции ведущая роль принадлежит строгому соблюдению правил асептики.
Профилактика рецидивов рожи, кроме указанных выше схем антибиоти-котерапии, предусматривает санацию очагов инфекции, повышение неспецифической резистентности организма.
17.2.5. Эризипелоид
Эризипелоид (рожа свиней, ползучая эритема) — острое медленно развивающееся инфекционное поражение кожи, вызываемое грамположитель-ной палочкой свиной рожи, обитающей в почве и разрушенном органическом субстрате. Относится к профессиональным заболеваниям и обычно возникает в результате проникающего ранения при ручной обработке продуктов животного происхождения — как съедобных (мясо, птица, рыба, устрицы), так и несъедобных (продукты переработки, кости, раковины моллюсков). После попадания на кожу в слое дермы развивается интенсивное воспаление. Микроорганизмы сосредоточиваются в глубоких слоях вокруг капилляров. На пальцах обычно появляется фиолетово-красное равномерное повреждение с неровными контурами. Отмечаются зуд и местное повышение температуры, но без лимфангита и лимфаденита. Может осложняться эндокардитом, артритом.
Основным возбудителем эризипелоида является Е. rhusiopathiae (повсеместно распространенная грамположительная сапрофитная палочка). Для подтверждения диагноза эризипелотриксозного артрита или эндокардита нужно выделить культуру из синовиальной жидкости или крови. Назначают бензилпенициллин или имипенем.
17.2.6. Абсцесс
Абсцесс (лат. abscessus — нарыв; син.: гнойник, апостема) — отграниченное скопление гноя в тканях или органах. Абсцессы локализуются чаще в подкожной клетчатке, реже — в клетчаточных пространствах. Образование абсцессов отмечается при гнойно-деструктивных поражениях легких, печени, головного мозга, предстательной железы и других паренхиматозных органов. Следует отметить, что гнойный процесс в стенке полого органа (желудка, кишки, бронха) протекает, как правило, по типу флегмонозного, и образование абсцесса в этих случаях нехарактерно.
Причиной подавляющего большинства абсцессов является внедрение микроорганизмов. Возбудители проникают в ткани вследствие повреждения кожи (микротравма, ранение, инъекция), инвазии в окружающие ткани из первичного очага — фурункула, лимфаденита, гидраденита. В этих случаях абсцесс развивается в области первичного инфицирования, и наи-
более частыми возбудителями являются стафилококки и стрептококки. Возникновение абсцесса на определенном удалении от первичного очага обусловлено гематогенным или лимфогенным метастазированием инфекции, и возбудитель абсцесса, как правило, идентичен микрофлоре первичного гнойного процесса. В развитии абсцессов некоторых паренхиматозных органов имеет значение нарушение дренажной функции их протоковой системы, и задерживающийся секрет играет роль питательной среды для микроорганизмов, проникающих в эту область гематогенным путем либо из сообщающихся с протоковой системой мест естественного обитания. В последнем случае абсцесс вызывается, как правило, эндогенной микрофлорой и является полимикробным заболеванием.
В редких случаях абсцесс возникает вследствие попадания в ткани веществ, вызывающих их некроз (например, керосина, скипидара), и является вначале «асептическим» процессом. Однако чаще наблюдается присоединение вторичной инфекции.
Возникновению абсцесса способствуют различные местные (ушиб, гематома) и общие факторы (гиповитаминоз, переохлаждение, кровопотеря), снижающие уровень неспецифической резистентности и в конечном итоге — уровень обсемененности тканей, достаточный для развития инфекционного процесса.
Клиническая картина. В начальной стадии воспаления происходит инфильтрация тканей серозным экссудатом и лейкоцитами. Затем под влиянием лейкоцитных и микробных ферментов ткани расплавляются, и образуется полость, заполненная гнойным экссудатом, т. е. абсцесс. Стенками абсцесса являются некротизированные ткани, фибрин, «лейкоцитарный вал». По мере развития демаркационных процессов вокруг гнойной полости формируется грануляционная ткань, являющаяся основой пиогенной мембраны. Последующее течение болезни обусловлено взаимоотношениями инвазивности и патогенности микрофлоры с уровнем резистентности организма. При достаточной степени защитной реакции организма пиогенная мембрана обеспечивает долговременное отграничение гнойной полости, и в результате созревания грануляционной ткани образуется второй, наружный, слой пиогенной мембраны, представленный зрелой соединительной тканью; абсцесс приобретает хроническое течение. Хронический абсцесс может подвергнуться инкапсуляции, т. е. вокруг него формируется плотная рубцовая капсула. Это сравнительно редкий вариант благоприятного течения. Чаще пиогенная мембрана формируется не полностью, имеет дефекты, и гнойный процесс распространяется на окружающие ткани, а микроорганизмы и их токсины в большом количестве поступают в лимфатическое или кровеносное русло. В этих случаях абсцесс осложняется флегмонозным поражением окружающих тканей, лимфаденитом, тромбофлебитом, артритом либо развивается генерализованная форма инфекции — сепсис.