Гнойное расплавление окружающих тканей может привести к спонтанному опорожнению абсцесса на поверхность тела, в просвет близлежащего полого органа или полости. Если образующийся путь оттока гнойного экссудата (свищ) обеспечивает хорошее дренирование абсцесса, а пиогенная мембрана еще не имеет соединительнотканного слоя, то вследствие очищения и рубцевания полости может наступить выздоровление. Однако чаще дренирования через образовавшийся узкий свищ недостаточно, сохраняются гнойное воспаление и расплавление тканей и рассчитывать на заживление не приходится.
Клиническая картина абсцесса складывается из местных и общих проявлений инфекционного воспаления. Местные признаки зависят от глубины
расположения гнойной полости от поверхности тела. При подкожной локализации абсцесса имеются типичные симптомы воспаления: покраснение кожи, припухлость, болезненность при пальпации, местное повышение температуры; в той или иной степени нарушается функция (ограничиваются движения). Характерным симптомом абсцесса является флюктуация, или зыбление: при толчкообразной пальпации колебания, передаваемые через жидкость (гной), ощущаются на противоположной поверхности. Чем глубже от кожи расположен абсцесс, тем менее выражены местные признаки воспаления. При подфасциальном, межмышечном, поднадкостничном абсцессе может совершенно отсутствовать гиперемия, припухлость незначительна и имеет разлитой характер. Флюктуация, как правило, не определяется, так как колебания жидкости не ощутимы через слой мышц. Для абсцессов внутренних органов указанные местные признаки воспаления совершенно нехарактерны; их эквивалентом в клинической картине являются симптомы сдавления и нарушения функции соответствующих органов, систем.
|
|
Общие проявления инфекционного процесса при абсцессах составляют синдром эндогенной интоксикации. Больные жалуются на общую слабость, снижение аппетита, нарушение сна, головную боль. Выявляются тахикардия, повышение температуры тела, нередко со значительными колебаниями в течение суток (более 1,5 °С) и ознобом. Выраженность симптомов интоксикации прямо зависит от величины абсцесса и вирулентности микрофлоры. При глубоком расположении гнойной полости общие симптомы воспаления нередко выходят на первый план.
Диагноз абсцесса основывается в первую очередь на клинических данных. Обнаружение флюктуации на фоне местных и общих симптомов воспаления является исчерпывающим для диагностики поверхностных, подкожных абсцессов. При глубокой локализации гнойного очага, когда симптом флюктуации, как правило, отсутствует, необходимы рентгенологические, ультразвуковые исследования с целью выявления отграниченного скопления жидкости (гноя). Значение диагностической пункции невелико, так как, во-первых, при поверхностных абсцессах она не требуется, во-вторых, пункция глубоких абсцессов «вслепую» может дать ложноотрицатель-ный результат (игла не проникает в гнойную полость). Кроме того, диагностическая пункция, как инвазивный метод исследования, может привести к осложнениям (инфицирование тканей, повреждение сосуда, нерва, париетальной серозной оболочки, внутреннего органа).
Лечение. Диагноз абсцесса независимо от его локализации означает необходимость срочного оперативного вмешательства. Целями операции являются эвакуация гнойного экссудата, санация и дренирование гнойной полости. Поверхностный (подкожный) абсцесс вскрывают линейным разрезом, длина которого соответствует диаметру гнойной полости. После удаления гноя рану исследуют с целью выявления гнойных затеков. Обнаруженные в полости абсцесса тканевые перемычки разделяют; для опорожнения гнойных затеков бывает необходим дополнительный разрез. Удаляют тканевые секвестры, иссекают некротизированные ткани, рану промывают раствором антисептика. Операция завершается, как правило, наложением повязки с водорастворимой мазью либо раствором антисептика. Такое вмешательство — вскрытие и хирургическая обработка абсцесса — может быть выполнено под инфильтрационной анестезией. При выраженном перифокальном отеке и гиперемии тканей, развитии регионарного лимфангита, лимфаденита предпочтительна проводниковая анестезия или общее обезболивание (внутривенный наркоз). Глубоко расположенные абсцессы вскрывают не-
|
|
большим разрезом, по возможности в проекции нижнего полюса гнойной полости, через который эвакуируют гной и пальцем исследуют гнойную полость, разделяют тканевые перемычки. При большом размере гнойной полости или обнаружении гнойных затеков расширяют разрез либо выполняют другой в проекции затека или противоположного полюса абсцесса. По возможности производят некрэктомию, после чего рану дренируют одним или несколькими перфорированными трубками, через которые налаживают приточно-отсасывающее дренирование.
|
|
При хронических абсцессах санация гнойной полости включает также иссечение стенки абсцесса, представленной Рубцовыми тканями. В некоторых случаях абсцесс иссекают единым блоком с окружающими тканями (резекция пораженного органа) без вскрытия гнойной полости; такая операция заканчивается наложением швов на рану с обязательным приточно-отсасывающим дренированием. В послеоперационном периоде проводят лечение с учетом фазности раневого процесса. Общее лечение включает применение антибиотиков, дезинтоксикационную и иммунотерапию.
17.2.7. Флегмона
Флегмона (греч. phlegmone — жар, воспаление) — разлитое гнойное воспаление клетчатки и клетчаточного пространства. В зависимости от локализации воспаления различают флегмоны поверхностные (подкожные, или эпифасциальные) и глубокие; среди последних выделяют межмышечные (субфасциальные) и флегмоны клетчаточных пространств. Флегмоны некоторых локализаций имеют свои названия, например воспаление околопочечной клетчатки — паранефрит, околокишечной клетчатки — параколит, околопрямокишечной клетчатки — парапроктит, клетчатки средостения — медиастинит. По характеру экссудата выделяют серозную, гнойную, гнилостную флегмоны; в случаях преобладания некротических процессов говорят о некротической флегмоне. Чаще флегмона локализуется в подкожной клетчатке, что связано с большой частотой травмы (в том числе микротравмы) и возможностью инфицирования.
Флегмона может быть самостоятельным заболеванием — первичная флегмона, или осложнением имеющейся хирургической инфекции — панариция, карбункула, абсцесса, лимфаденита, гнойного артрита, остеомиелита — вторичная флегмона.
Микробы проникают в клетчатку при повреждении (в том числе микротравме) кожи, слизистых оболочек. Глубокие (субфасциальные) флегмоны чаще развиваются вследствие ранений, инъекций. Воспаление клетчаточных пространств обусловлено обычно нарушением целости слизистых оболочек близлежащих органов в результате травм, воспалительно-дегенеративных или опухолевых заболеваний. Реже встречается гематогенное инфицирование клетчатки.
Наиболее частыми возбудителями первичных поверхностных флегмон являются гноеродные микроорганизмы — стафилококки, стрептококки.
Этиология флегмон, развивающихся вследствие повреждения слизистых оболочек, во многом обусловлена микрофлорой близлежащих полых органов. Так, например, из гнойных очагов, локализующихся в околопрямокишечной клетчатке, постоянно высеваются ассоциации грамотрицательных колиформных бактерий и анаэробов. При флегмонах шеи и средостения часто обнаруживают неклостридиальные анаэробы, для которых полость рта является местом их естественного обитания.
Флегмонозное воспаление может развиваться при случайном, а иногда преднамеренном введении в клетчатку некоторых лекарственных (хлорид кальция) и химических (скипидар, бензин) веществ, вызывающих некроз тканей. Инфекционный процесс в этих случаях развивается вторично.
Воспалительный процесс в клетчатке не имеет выраженной тенденции к отграничению и характеризуется наклонностью к дальнейшему распространению по протяжению рыхлой клетчатки с образованием гнойных затеков. Это связано с относительно малым количеством кровеносных сосудов и соединительнотканных элементов в клетчатке, что обусловливает ее слабую сопротивляемость инфекции.
Клиническая картина. На первом этапе развития флегмоны воспалительный экссудат распространяется в пределах фасциального футляра, клетча-точного пространства. Серозная инфильтрация тканей сопровождается повышением внутритканевого давления, которое, сдавливая сосуды, ухудшает перфузию клетчатки. Ишемия усугубляется вследствие тромбоза мелких кровеносных сосудов, развивающегося под воздействием некоторых бактериальных токсинов. Флегмонозное воспаление распространяется как по ходу подкожной клетчатки, так и вглубь, проникая в другие фасциальные футляры по паравазальной клетчатке, что ведет к возникновению вторичной, подфасциальной флегмоны. В ишемизированных тканях микроорганизмы находят благоприятные условия для своего развития, и ко 2—4-му дню заболевания экссудат приобретает гнойный, а иногда гнилостный характер, что усугубляет степень поражения тканей. Обычно наблюдается гнойное пропитывание клетчатки. Абсцедирование флегмоны (образование гнойной полости) может происходить при гноеродной микрофлоре и нехарактерно для гнилостных, некротических и анаэробных форм флегмоноз-ного воспаления. Микробные токсины и продукты распада тканей в большом количестве попадают в кровеносное русло и обусловливают развитие синдрома эндогенной интоксикации.
Клиническая картина флегмоны вариабельна и зависит от локализации воспалительного очага, вида микрофлоры, характера экссудата. Кроме того, выраженность клинических симптомов обусловлена стадией воспаления. В клинической картине флегмонозного воспаления принято различать местные симптомы воспаления и синдром эндогенной интоксикации. Подкожные (эпифасциальные) флегмоны, вызванные возбудителями гноеродной инфекции, проявляются типичными местными признаками воспаления. Заболевание начинается остро: появляются боль, припухлость в зоне поражения, гиперемия кожи над инфильтратом, не имеющая четких границ, местное повышение температуры. Боль усиливается при движениях, поэтому при локализации флегмоны на конечности наступает сгибание в суставах. Из общих симптомов инфекционного процесса типичны недомогание, слабость, головная боль, повышение температуры тела до 40 °С с ознобом. При исследовании крови обнаруживают нарастающий лейкоцитоз, нейтро-филез, увеличение СОЭ. С развитием гнойно-некротической стадии флегмонозного воспаления местные признаки претерпевают типичные изменения: воспалительный инфильтрат, плотноэластичный в начальной стадии, размягчается, в ряде случаев появляется флюктуация; гиперемия кожи над очагами размягчения и флюктуации сменяется синюшной окраской; боль приобретает тупой постоянный характер, но сила ее может уменьшиться. Нередко выявляются сопутствующие флегмоне регионарный лимфаденит, лимфангит, тромбофлебит. Нарастают общие проявления инфекционно-воспалительного процесса: появляются суточные колебания температуры, превышающие 1,5 °С и сопровождающиеся ознобами; усиливаются одыш-
ка, тахикардия; нередко отмечается тенденция к артериальной гипотензии. В крови нарастает лейкоцитоз, обнаруживается выраженный сдвиг лейкоцитарной формулы влево, появляются юные и незрелые формы нейтрофи-лов. Клиническое течение флегмоны редко бывает благоприятным; часто встречаются злокачественные формы, когда процесс быстро прогрессирует, захватывая обширные участки подкожной, межмышечной клетчатки, и сопровождается тяжелой интоксикацией.
Осложнения флегмон являются следствием диссеминации инфекционного процесса (лимфангит, лимфаденит, тромбофлебит, рожа, вторичные гнойные затеки, сепсис) или гнойно-некротического расплавления окружающих тканей (гнойный артрит, тендовагиниты). Особенно опасным осложнением является гнойный артериит с последующим разъеданием сосудистой стенки и возникновением вторичного аррозивного артериального кровотечения. Некоторые осложнения свойственны особым локализациям флегмоны. Так, флегмона лица, глазницы может осложниться гнойным менингитом, флегмона шеи — отеком голосовой щели и удушьем или распространением процесса в средостение с возникновением вторичного гнойного медиастинита.
Диагноз флегмон основывается в первую очередь на оценке местных признаков воспаления. Диагностика поверхностных флегмон не вызывает особых затруднений. Диагностика гнойно-некротической стадии воспаления (определение показаний к оперативному вмешательству) в большинстве случаев основана на выявлении размягчения инфильтрата и флюктуации, которым сопутствуют изменения лейкоцитарной формулы крови. С учетом давности и динамики заболевания этих критериев обычно бывает достаточно для постановки правильного диагноза. В тех случаях, когда подкожная флегмона возникает вторично (лимфаденит, остеомиелит, гнойный артрит и др.), при постановке диагноза следует выявлять и основное заболевание. Распознавание глубоких флегмон нередко затруднительно даже для опытного хирурга. Резкая и разлитая болезненность, наличие плотного воспалительного инфильтрата в глубине тканей, нарушение функции, высокая температура и другие симптомы интоксикации заставляют заподозрить развитие глубокой флегмоны и являются показанием к госпитализации больного в хирургический стационар. Глубокие флегмоны следует дифференцировать с глубоким тромбофлебитом, гематогенным остеомиелитом, артериальным тромбозом. От сосудистых поражений их отличает значительно большая болезненность при глубокой пальпации тканей в пределах фасциальных границ определенной мышечной группы; на проекции сосудистого пучка особой болезненности не отмечается, сохранена пульсация магистральных артерий. Кроме того, для артериального тромбоза, тромбофлебита нехарактерны высокая лихорадка и выраженные изменения картины крови. Наибольшие трудности возникают при дифференцировании с гематогенным остеомиелитом. Умеренный отек конечности, ограничение движений и болезненность при пальпации тканей, лейкоцитоз и изменения формулы крови встречаются при обоих заболеваниях. Рентгенологические признаки поражения кости при остеомиелите часто отсутствуют в первые 2—3 нед, а болезненная нагрузка по оси конечности выявляется не всегда. В сомнительных случаях рекомендуются диагностическая пункция мягких тканей, пункция костномозгового канала, ультразвуковое исследование с целью обнаружения скопления гноя; допустим разрез для прямой ревизии тканей.
Лечение больных с флегмонами осуществляют только в условиях стационара; амбулаторное лечение недопустимо. Лишь в начальной стадии флег-
моны (стадия серозного воспаления) допустимо консервативное лечение. Оно включает постельный режим, иммобилизацию конечности. Основу консервативной терапии составляет применение антибиотиков. Назначают 1—2 препарата широкого спектра действия в максимальных дозах, используя внутривенное, внутримышечное либо регионарное введение. Показано введение протеолитических ферментов (трипсин или химотрипсин по 5— 10 мл 2 раза в сутки внутримышечно). Местно применяют «сухое тепло» (УВЧ, соллюкс). Одновременно назначают противовоспалительные, сердечные средства, а при явлениях интоксикации — обильное питье, дезинтокси-кационную терапию. Отсутствие положительной динамики болезни в течение 1—2 сут консервативного лечения является показанием к оперативному вмешательству.
На стадии гнойно-некротического воспаления показано неотложное оперативное вмешательство; отсрочка его недопустима. Операцию выполняют под общим обезболиванием (местное обезболивание возможно как исключение при хирургическом лечении ограниченных подкожных флегмон). Производят вскрытие и хирургическую обработку флегмоны. Анатомически обоснованный разрез должен обеспечивать полноценную ревизию тканей в очаге воспаления и проведение адекватной хирургической обработки раны. При обширных флегмонах нередко требуется несколько параллельных разрезов. Хирургическая обработка включает эвакуацию гнойного экссудата, иссечение некротизированных и пропитанных гноем участков клетчатки и фасций, вскрытие и санацию гнойных затеков, дополнительную санацию раны с применением ультразвука, вакуумирования, пульсирующей струи антисептика или с обильным промыванием раствором антисептика. Операция завершается дренированием раны и наложением повязки с мазью на водорастворимой основе, либо с сорбентом, либо с протеолитическим ферментом или раствором антисептика. После адекватной по объему операции обычно быстро снижается температура, улучшается общее состояние, стихают местные симптомы воспаления, что позволяет использовать ранний вторичный шов. В специализированных лечебных учреждениях после вскрытия и хирургической обработки флегмон, вызванных гноеродной микрофлорой, допускается проведение проточно-аспирационного дренирования с наложением первичного шва на операционную рану. Однако при сложной конфигурации гнойной полости, нерадикальной хирургической обработке раны, а также при анаэробной этиологии флегмоны наложение первичного шва категорически запрещается.
Особенностью оперативного вмешательства при флегмоне новорожденных является нанесение множественных разрезов (насечек) не только в зоне поражения, но и обязательно на границе со здоровыми участками, а также захватывая 1,5—2 см здоровой поверхности. Это позволяет уменьшить отек в пограничной зоне и отграничить распространение процесса. Спустя 6—8 ч после операции выполняют перевязку, во время которой оценивают динамику процесса. Если отмечается дальнейшее распространение очага, немедленно вновь наносят множественные мелкие разрезы, также захватывая здоровые участки кожи.
При тяжелой форме прогрессирующей флегмоны, безуспешности оперативного и общего лечения в связи с угрозой для жизни больного показана ампутация конечности.
В послеоперационном периоде обязательно применяют антибиотики; их выбор и сочетание зависят от предполагаемого возбудителя или его точной идентификации. Коррекцию антибиотикотерапии проводят после получения результатов бактериологического исследования. При выраженных яв-
лениях интоксикации назначают инфузионную терапию, проводят детокси-кацию с использованием форсированного диуреза, гемосорбции, плазмафе-реза; по показаниям переливают кровь, ее компоненты, проводят иммунотерапию. Первые после операции перевязки нередко требуют общей анестезии. Во время перевязки необходимо тщательно осмотреть рану, выявить и санировать все гнойные затеки, повторно обработать раневую поверхность ультразвуком, струей антисептика. После полного очищения раны накладывают вторичный шов, а при обширных дефектах кожи выполняют аутодермопластику.
Прогноз зависит от своевременности лечения и степени развития септических явлений. При ограниченной форме подкожной флегмоны прогноз обычно благоприятный. При прогрессирующей флегмоне, тяжелых осложнениях ее и при локализации флегмоны на лице прогноз серьезен.
17.3. Гнойные заболевания клетчаточных пространств 17,3.1. Флегмона шеи
Флегмона шеи нередко развивается в связи с наличием очагов инфекции в кариозных зубах, при ангине, фарингите, ларингите, тиреоидите, гнойных заболеваниях слюнных желез, кожи лица и волосистой части головы, детских инфекционных болезнях, а также при ранении пищевода, глотки, гортани.
Флегмона шеи может локализоваться в любом клетчаточном пространстве ее. Обычно протекает остро, за исключением так называемой деревянистой флегмоны Реклю. Особенности анатомического строения шеи способствуют быстрому распространению гнойного процесса с одного клетча-точного пространства на другие и даже на средостение, в полость черепа, подмышечную ямку, подключичную ямку, на переднюю грудную стенку. Так, гнойный процесс, локализующийся между поверхностной и собственной фасциями, может спуститься ретромамиллярно; процесс, развившийся между висцеральным и париетальным листками внутришейной фасции, — распространиться в загрудинное пространство и средостение, а процесс, локализующийся между висцеральным листком внутришейной фасции и предпозвоночной фасцией, — в заднее средостение. При поражении клетчатки сосудисто-нервного пучка гной распространяется в средостение, а также в подключичную и подмышечную области.
Клиническая картина. Особенности клинического течения флегмон шеи зависят от локализации процесса и определяют выбор метода оперативного вмешательства.
Поверхностная (подкожная) флегмона шеи проявляется гиперемией, болезненностью и отечностью кожи. Повышаются местная температура и температура тела. Гнойный очаг локализуется, как правило, под подкожной мышцей шеи, плотно соединяющейся с кожей. Поверхностную флегмону шеи вскрывают поперечным или продольным разрезом, проведенным до собственной фасции шеи, и дренируют. С целью профилактики воздушной эмболии следует щадить наружную яремную вену, лежащую под кодкожной мышцей.
Флегмона ложа грудино-ключично-сосцевидной мышцы часто возникает вследствие мастоидита. Она проявляется выраженным болевым синдромом и припухлостью (колбасовидным набуханием) в области мышцы. Голова
больного сначала наклонена в сторону поражения, а в дальнейшем при расплавлении мышцы принимает нормальное положение (симптом Войно-Ясенецкого). Фасция, окружающая мышцу, долго препятствует распространению гноя. При разрушении переднего листка фасции гной распространяется под подкожную мышцу шеи, при разрушении заднего листка — в сосудистое и предвисцеральное клетчаточные пространства и далее в средостение. Гнойный очаг вскрывают продольным разрезом над пораженной мышцей, щадя наружную яремную вену.
Флегмона надгрудинного клетчаточного пространства возникает вследствие лимфаденита или остеомиелита рукоятки грудины. Проявляется болезненной припухлостью и сглаженностью контуров в области яремной вырезки грудины, наличием так называемого воспалительного воротника. При разрушении передней стенки надгрудинного клетчаточного пространства гной проникает в подкожную клетчатку. Большую опасность представляет разрушение задней фасциальной стенки, при котором гнойный процесс может проникнуть за грудину и далее в средостение. Гной распространяется также по ходу передних яремных вен под нижние отделы грудино-ключично-сосцевидных мышц и далее в средостение, в надключичную и подмышечную области. Поэтому ранняя операция при такой флегмоне служит профилактикой тяжелейших гнойных осложнений.
Подчелюстная и подбородочная флегмоны проявляются припухлостью и резкой болезненностью в соответствующей области, усиливающейся при открывании рта и жевании, наличием гнилостного запаха изо рта. При флегмоне подчелюстной области процесс может локализоваться в подкожной клетчатке или толще подчелюстной железы и сопровождаться ознобом, резкой интоксикацией, гектической лихорадкой.
Флегмона клетчаточного пространства сосудисто-нервного пучка шеи возникает чаще при ангине. Она проявляется резкой болезненностью по ходу грудино-ключично-сосцевидной мышцы, в области которой определяется плотная припухлость, положительным симптомом Войно-Ясенецкого. Гной скапливается в фасциальном влагалище сосудисто-нервного пучка, откуда он может непосредственно перейти в средостение, а при разрушении фасциальной стенки влагалища — в предвисцеральное и позадивисце-ральное пространства. Разрушая фасциальное влагалище по заднему краю грудино-ключично-сосцевидной мышцы, гной распространяется в надключичную область. Опасными осложнениями этой флегмоны являются аррозия крупных сосудов с профузным кровотечением и тромбоз внутренней яремной вены. Вследствие давления воспалительного инфильтрата на гортань, глотку и пищевод нередко наблюдаются расстройства дыхания и глотания.
При флегмоне предвисцерального пространства гнойный процесс локализуется между трахеей и гортанью сзади грудиноподъязычных и спереди грудинощитовидных мышц. На передней поверхности шеи развивается болезненная припухлость, голова больного несколько запрокинута назад, движения резко болезненны; часто наблюдаются расстройства дыхания и глотания, цианоз лица.
Флегмона позадивисцерального пространства чаще развивается при ранении и закрытых повреждениях пищевода (инструментальные исследования, инородные тела). Возникнув в параэзофагеальной клетчатке, гнойно-некротический процесс в связи с высокой вирулентностью микрофлоры (часто это неклостридиальные анаэробы) быстро распространяется в средостение, нередко осложняясь аррозивным кровотечением из сонной артерии и остеомиелитом позвонков.
Рис. 17.8. Разрезы, применяемые для 1
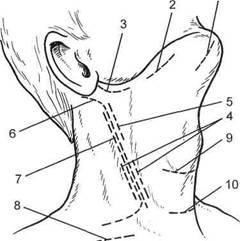
|
вскрытия флегмон шеи [Гостищев В. К.,
1996].
1 — подбородочная флегмона; 2 — подниж-нечелюстная флегмона; 3 — окологлоточный абсцесс; 4, 5 — флегмона сосудистого влагалища в нижнем (4) и верхнем (5) отделах; 6 — разрез по Кютнеру; 7 — разрез по де Кервену; 8 — флегмона бокового треугольника шеи; 9 — предтрахеальная флегмона и гнойный струмит; 10 — надгрудинная меж-апоневротическая флегмона.
Хроническая неспецифическая флегмона шеи (деревянистая флегмона Реклю) наблюдается обычно у ослабленных больных и бывает вызвана слабовирулентной микрофлорой. Клинически она проявляется плотным, деревянистым инфильтратом, иногда занимающим всю шею, который покрыт отечной, синюшной кожей. Наряду с подкожной клетчаткой поражаются и глубокие клетчаточные пространства, что может обусловливать расстройства дыхания и глотания.
Лечение. Хирургическое вмешательство при флегмонах шеи сводится к вскрытию и дренированию гнойников {рис. 17.8).
Вскрытие флегмоны надгрудинного клетчаточного пространства осуществляют продольным разрезом от яремной вырезки грудины до щитовидного хряща. Можно использовать и поперечный доступ между передними краями грудино-ключично-сосцевидных мышц на 2 см выше грудины.
При вскрытии гнойника предвисцерального пространства разрез проводят от щитовидного хряща до яремной вырезки рукоятки грудины. Гнойный процесс из этого клетчаточного пространства легко может проникнуть в средостение, поэтому разрез ведут книзу до здоровых тканей и обеспечивают отток гноя из самой низкой точки гнойника. При флегмонах, обусловленных ранением гортани и трахеи, показана трахеостомия.
При анаэробной флегмоне подкожной клетчатки (анаэробный целлюлит) обычно не наблюдается сплошного поражения клетчатки; периферические гнойные очаги в виде гнезд локализуются на различном удалении от основного очага и могут быть окружены неизмененной клетчаткой. Поэтому при лечении подкожной флегмоны используют множественные разрезы, обеспечивающие вскрытие всех очагов или предупреждающие дальнейшее распространение гнойного процесса. При анаэробной флегмоне более глубоких отделов шеи процесс может распространяться на все клетчаточные пространства шеи. В этом случае наиболее радикальной является операция Дьяконова. Разрез начинают под нижней челюстью на стороне поражения, отступя от нее на 2 см, и ведут по переднему краю грудино-ключично-сосцевидной мышцы; не доходя 2 см до ключицы, разрез поворачивают кзади и проводят параллельно ключице до трапециевидной мышцы. В нижнем отделе доступа пересекают грудино-ключично-сосцевидную мышцу, достигая в конечном итоге широкого вскрытия всех клетчаточных пространств шеи.
Гнойный очаг подчелюстной и подбородочной областей вскрывают разрезом, параллельным нижнему краю нижней челюсти, отступя от него на 2 см книзу и не доходя до переднего края жевательной мышцы, где проходят
лицевые артерия и вена. При подбородочной флегмоне разрез проводят между подбородком и подъязычной костью.
Разрез для вскрытия флегмоны клетчаточного пространства сосудисто-нервного пучка проводят по внутреннему краю грудино-ключично-сосце-видной мышцы от угла нижней челюсти до яремной вырезки рукоятки грудины. В тех случаях, когда гной прорывается в область заднего края груди-но-ключично-сосцевидной мышцы, разрез осуществляют по этому краю мышцы от ключицы до границы верхней и средней трети мышцы, щадя выходящий здесь из-под мышцы добавочный нерв (при повреждении этого нерва отмечается наклон головы больного в здоровую сторону и некоторый поворот в сторону поражения). В сосудистое ложе нередко прорывается гной при гнойном паротите; такой затек должен быть вскрыт.
Вскрытие флегмоны позадивисцерального пространства осуществляют по Разумовскому — разрезом по переднему краю грудино-ключично-сосцевид-ной мышцы.
При оперативном вмешательстве деревянистой флегмоны Реклю производят множественные разрезы с целью вскрытия всех клетчаточных пространств шеи.
17.3.2. Субпекторальная флегмона
Субпекторальная флегмона локализуется под грудными мышцами — большой и малой, где расположены два пространства — субпекторальные поверхностное и глубокое. Нагноительный процесс может развиться как первичное заболевание в случаях ранений и открытых травм, но обычно является следствием распространения инфекции из очагов первичного гнойного поражения; иногда развивается по механизму аденофлегмоны или гнойного затека из подмышечной впадины.
Для клинической картины характерны припухлость в зоне большой грудной мышцы, пальпация которой резко болезненна, сглаженность подключичной ямки, ограничение движений в плечевом суставе. Симптомы флюктуации не определяются по причине значительной толщины мышцы. По той же причине отсутствуют другие признаки инфекционного воспаления — краснота, местное повышение температуры. Больной на стороне поражения приводит плечо к грудной клетке; попытка отведения плеча резко усиливает боль. Даже при сравнительно небольших местных проявлениях наблюдаются высокая температура тела с ознобами, изменение формулы крови, другие явления тяжелой интоксикации организма. При длительно существующих гнойных процессах флегмона мигрирует под лопатку.