А Синдром гнойной интоксикации имеет различную выраженность. В большинстве случаев заболевание начинается с повышения температуры, недомогания, познабливания, ухудшения аппетита. При гнилостной эмпиеме лихорадка часто гектического характера, сопровождается резкими ознобами, потливостью, тяжелым общим состоянием, рвотой. У многих больных гнойная интоксикация проявляется нервно-психическими расстройствами — от головных болей, раздражительности, бессонницы, быстрой утомляемости до психического возбуждения, делириозного состояния, комы.
А Синдром дыхательной недостаточности обусловлен накоплением жидкости в плевральной полости и сдавлением легкого, а также воспалительным или гнойно-деструктивным процессом в легких. У всех больных более или менее выраженная одышка, кашель, нередко с большим количеством мокроты. У пациентов с острой эмпиемой в начале заболевания кашель сухой. При эмпиеме, развившейся как осложнение гнойно-деструктивных заболеваний легких, кашель сопровождается выделением большого количества мокроты с гноем. При наличии бронхоплеврального свища особенно много мокроты откашливается в постуральном положении больного.
При общем осмотре больного отмечаются бледность кожных покровов, одышка, вынужденное полусидячее или на больном боку положение в постели. Иногда больной сдавливает бок рукой, что уменьшает боль при вдохе. Число дыханий увеличивается до 20—25, в тяжелых случаях — до 30—40 в 1 мин.
При осмотре грудной клетки определяется ограничение ее дыхательных движений, больная сторона отстает при дыхании от здоровой или не участвует в дыхании. При скоплении большого количества экссудата в плевральной полости грудная клетка выбухает в задненижних отделах, межреберные промежутки сглажены. При пальпации грудной клетки, межреберных промежутков умеренная болезненность; голосовое дрожание на стороне поражения ослаблено или вовсе не определяется.
Над скоплением жидкости в плевральной полости отмечается притупление перкуторного звука (по линии Эллиса—Дамуазо—Соколова) и ослабление везикулярного дыхания до полного отсутствия дыхательных шумов
(при большом количестве экссудата в полости), усиление бронхофонии. Над зоной поджатого легкого может выслушиваться бронхиальное дыхание, иногда разнокалиберные влажные хрипы, свидетельствующие о воспалительном или гнойно-деструктивном процессе в легких. Если имеется брон-хоплевральный свищ и полость хорошо дренируется через бронх, может выслушиваться амфорическое дыхание.
Рентгенологическое исследование (рентгеноскопия, рентгенография грудной клетки) показывает скопление жидкости в плевральной полости. При отграниченных эмпиемах выявляются тени различной формы в зависимости от скопления гноя, гнойно-фибринозных масс и характера сращений в плевральной полости. Контуры тени изменяются при изменении положения тела, дыхательных движениях. Интенсивность тени изменяется при дыхании — это первый функциональный признак наличия экссудата в полости. При большом количестве жидкости в плевральной полости средостение смещается в здоровую сторону, что особенно заметно при вдохе (второй функциональный признак).
Для оценки характера и распространенности деструктивного процесса в легком показана КТ. При эмпиеме с плеврокожным свищом важную информацию можно получить с помощью фистулографии.
Во время бронхоскопии проводят санацию бронхов, оценивают степень воспалительных изменений слизистой, а по количеству гноя, аспирируемо-го из доли (сегмента), ориентировочно определяют локализацию бронхо-плеврального сообщения.
Торакоскопия позволяет оценить внутреннюю поверхность эмпиемной полости, ее границы, характер плевральных напластований, а также способность подлежащих отделов легкого к расправлению (по подвижности легкого при дыхании). Наличие и локализацию бронхоплевральных свищей определяют по пузырькам воздуха, поступающим через дефекты висцеральной плевры при вдохе. Маленькие свищи можно коагулировать; как правило, торакоскопия заканчивается дренированием полости.
Особое значение в диагностике острой эмпиемы имеет пункция плевры при подозрении на наличие жидкости и исследование пунктата (вид экссудата, число лейкоцитов и лейкоцитарная формула, посев). Точку для пункции выбирают с учетом клинических данных и результатов многоосевой рентгеноскопии. Первое суждение о характере процесса в плевре делают по виду плевральной жидкости: прозрачный слегка опалесцирующий желтоватый экссудат бывает при серозном плеврите; геморрагический экссудат часто свидетельствует о карциноматозе плевры, инфаркт-пневмонии или посттравматическом плеврите; мутный экссудат — об эмпиеме плевры. Грязно-серый гной с резким запахом, иногда с геморрагическим оттенком, чаще наблюдается при гнилостной, а зловонный — при анаэробной эмпиеме плевры. При хронической эмпиеме гной чаще густой, особенно в нижних отделах полости, с множественными хлопьями. Необходимы специальные исследования пунктата: посев на микрофлору и определение ее чувствительности к антибактериальным препаратам, бактериоскопия мазка, па-томорфологические и биохимические исследования.
Лечение
А Общее лечение включает:
• детоксикационную терапию;
• коррекцию белковых, волемических и электролитных расстройств;
• антибактериальную терапию;
• коррекцию иммунных нарушений;
• лечение дыхательной недостаточности;
• общеукрепляющее и симптоматическое лечение.
В зависимости от чувствительности микрофлоры назначают оксациллин по 2,0 г каждые 6 ч или ванкомицин по 1,0 г каждые 12 ч. Если выпот из плевральной полости оказывается «стерильным», назначают антибиотики или их комбинации, обладающие активностью в отношении анаэробов и аэробных грамотрицательных эн-теробактерий: ингибиторозащищенные пенициллины (амоксициллин/клавуланат или ампициллин/сульбактам по 1,0—2,0 г каждые 6—8 ч); цефалоспорины III—IV поколения (цефотаксим по 1,0—2,0 г каждые 4—6 ч или цефепим по 2,0 г каждые 12 ч) + метронидазол по 0,5—1,0 г каждые 8—12 ч; линкосамиды (линкомицин по 0,6—1,2 г каждые 12 ч или клиндамицин по 0,15—0,6 г каждые 6—8 ч + аминогли-козиды II—III поколения (гентамицин по 3—5 мг/кг/сут на 1 введение или амика-цин по 15 мг/кг/сут на 1 введение). Основной путь введения антибиотиков при эмпиеме — внутривенный.
Местное лечение включает:
• постоянную или систематическую эвакуацию гноя;
• борьбу с инфекционным процессом в плевре;
• ликвидацию остаточной плевральной полости.
Д Показаниями к оперативному лечению являются:
• тотальная или распространенная эмпиема с выраженной гнойной интоксикацией;
• эмпиема с деструкцией легкого и бронхоплевральными свищами;
• эмпиема с обширным нагноением раны грудной стенки, остеомиелитом ребер или гнойным хондритом;
• безуспешная пункционная санация эмпиемной полости в течение 5—7 сут.
Первостепенное значение в лечебном процессе придают санации полости эмпиемы. Небольшие по объему полости (200—300 мл) санируют ежедневными пункциями с максимальной эвакуацией воспалительного экссудата и фракционным промыванием растворами антисептиков, ферментативных препаратов и антибиотиков.
Показаниями к дренированию плевральной полости с осуществлением проточно-промывного диализа и активной аспирации является значительный объем гнойной полости (более 300 мл), наличие гнойного экссудата при повторных пункциях, сохраняющаяся общая интоксикация с прогрес-сированием внутриплеврального процесса. Дренирование осуществляют двухпросветными трубками с подключением к аспиратору. В промывочную жидкость вводят антибактериальные препараты (ампициллин, линкомицин) и протеолитические ферменты (стрептаза, террилитин).
Для дренирования и санации эмпиемы плевры все чаще используют видео-торакоскопическую технику. Торакоскопию осуществляют через торакопорт, введенный в четвертое — пятое межреберье по переднеподключичной линии. После обзорной торакоскопии в плевральную полость вводят второй, а при необходимости и третий торакопорт (для инструментария). Вмешательство в плевральной полости зависит от характера поражения ее. Завершающими этапами являются санация и направленное дренирование плевральной полости с формированием проточно-аспирационной системы. Как правило, гнойный процесс в плевральной полости купируется после 3—5 торакоскопии.
Из других методов «закрытого» лечения эмпиемы плевры применяют дренирующие операции через троакар, а при отсутствии его — с помощью длинного кровоостанавливающего зажима или корнцанга.
Санация плевральной полости при открытых (с бронхоплевральным сообщением) эмпиемах имеет ряд особенностей. Дренажную трубку вводят в самый нижний отдел полости, чтобы избежать скопления жидкости ниже дренажной трубки. Промывание полости осуществляют так, чтобы не вызвать аспирационной пневмонии при попадании раствора в легкое через бронхиальный свищ. Для этого объем промывного раствора подбирают индивидуально (не вызывать кашля), а промывание проводят при наклоне больного в сторону поражения.
17.5.3. Перикардит
Перикардит (pericarditis purulenta) — воспаление серозных оболочек околосердечной сумки (перикарда), развивающееся вследствие различных причин.
Гнойный перикардит — заболевание в основном вторичное — развивается как осложнение гнойного медиастинита, абсцесса печени, гнойного плеврита, перитонита, рожи, остеомиелита, флегмон различной локализации. Основной путь распространения инфекции лимфогенный, реже — гематогенный; возможен и контактный путь — с соседних органов. Гнойный перикардит встречается как осложнение внутригрудных операций. Перикардит, возникающий после ранений сердца, перикарда, называют первичным.
Возбудителями гнойного перикардита являются стафилококки, энтеро-бактерии, гонококк, туберкулезная палочка и др.
Острые перикардиты классифицируют по характеру экссудата и его количеству, а также возможности тампонады сердца. Хронические перикардиты делят в зависимости от наличия жидкого выпота в перикардиальной полости на выпотные и слипчивые. В обеих подгруппах выделяют заболевания, протекающие с признаками сдавления сердца или без них.
Воспаление перикарда развивается по общим правилам и начинается с гиперемии, отека, образования внутриперикардиального экссудата, который вначале бывает серозным, а затем становится гнойным. Выпот в перикарде может быть геморрагического характера вследствие микротравмы расширенных сосудов при работе сердца. Количество экссудата может достигать 0,5—1,5 л. В воспалительный процесс вовлекаются эпикард, миокард (вторичный миокардит). Отложение фибрина на эпи- и перикарде приводит к склеиванию их между собой с последующим образованием в этих местах сращений — внутриперикардиальных спаек, массивное развитие которых приводит к облитерации полости перикарда.
Клиническая картина острого перикардита обусловлена нарушениями гемодинамики, имеющими экстракардиальную (тампонада сердца) или мио-кардиальную (изменения самой сердечной мышцы) природу, раздражением нервных окончаний обоих листков околосердечной сумки и общими проявлениями воспалительного процесса (гнойной интоксикацией).
При небольшом количестве воспалительного экссудата в сердечной сорочке явления сдавления сердца незначительны; скопление же больших количеств экссудата приводит к развитию субъективных и объективных признаков. Отмечаются приступы сердцебиения, боли в области сердца, появляются ощущение сдавления сердца, страх. Боли часто иррадиируют в левую руку, подобно боли при стенокардии. Пульс становится мягким, неравномерным, с перебоями. Развиваются одышка, цианоз и набухание вен шеи. При дальнейшем скоплении жидкости в перикарде появляются кашель, затруднение глотания, что связано со сдавлением трахеи и пищевода.
Мучительная одышка заставляет больного искать положение, облегчающее дыхание, и он обычно полусидит, используя при вдохе вспомогательные дыхательные мышцы. В связи с резким затруднением венозного кровообращения отмечаются не только цианоз, но и похолодание верхней части туловища, шеи, головы.
Перкуторно при перикардите выявляется расширение границ сердечной тупости, которая принимает характерную треугольную форму в связи с заполнением экссудатом сердечной сорочки и обоих наддиафрагмальных и передневерхнего ее заворотов.
Аускулыпативно в ранних фазах перикардита отмечается шум трения перикарда, который исчезает после накопления экссудата в перикарде. К этому времени нарастает и становится выраженной глухость сердечных тонов. Сердечный толчок не определяется или смещается кнутри от левой границы сердечной тупости.
Развиваются симптомы общего характера, вызванные гнойной интоксикацией: высокая температура тела, нередко с ознобом, лейкоцитоз с преобладанием нейтрофилов, слабость, отсутствие аппетита.
Тампонада сердца может наступить и при относительно небольшом выпоте (до 400 мл), когда клинические признаки скопления жидкости в перикарде отсутствуют. В основе ее патогенеза лежит быстрое возрастание внут-риперикардиального давления; при постепенном растяжении перикарда существенного повышения внутриперкардиального давления не возникает вследствие эластических свойств околосердечной сумки.
Характерные признаки тампонады сердца — падение артериального и быстрое нарастание венозного кровяного давления. У таких больных наряду с давящими болями в области сердца появляется чувство страха смерти. Иногда больной отмечает боли в эпигастральной области. Для облегчения состояния больной занимает положение сидя с наклоном туловища вперед или полулежа. Кожа бледная, покрыта холодным потом. Нарастает цианоз губ и лица, вены шеи расширены, но не пульсируют. Пульс малый, едва прощупывается, частый, отчетливо парадоксальный, АД систолическое и пульсовое снижено. Печень увеличена, резко болезненна вследствие напряжения глиссоновой капсулы. В результате критического падения сердечного выброса нарушается мозговое кровообращение, и лишь неотложные мероприятия с разгрузкой полости перикарда от выпота позволяют спасти жизнь больного.
Лабораторная и инструментальная диагностика. Результаты лабораторных исследований крови позволяют оценить остроту воспалительного процесса.
Данные простых инструментальных исследований (измерение ВД, запись ФКГ и ЭКГ) дают достаточно оснований для постановки диагноза: шум трения перикарда находит свое отражение на ФКГ в виде среднечас-тотного шума, недостаточно четко связанного с фазами сердечного цикла, изменяющегося в амплитуде и продолжительности.
При рентгенологическом исследовании определяется увеличение размеров сердечной тени в поперечнике больше, чем по оси тела больного, сосудистый пучок укорачивается. Изменяется силуэт сердца: симметричность, сглаживание талии, начальное расширение границ вправо. В целом сердечная тень закруглена и чаще имеет вид не усеченной трапеции или «дома с трубой», а напоминает кисет или напряженный мешок, форма которого приближается к шаровидной.
Применение ультразвуковой эхокардиографии значительно облегчает диагностику и позволяет определить даже 50— 100 мл выпота в околосердечной сумке (симптом «плавающего сердца»).
В настоящее время наряду с ультразвуковой эхокардиографией весьма информативными методами исследования являются КТ и МРТ, позволяющие не только выявить увеличение размеров тени сердца и наличие жидкости в полости перикарда, но и уточнить характер содержимого полости (жидкость или ткань), толщину и плотность сдавливающих оболочек.
Важным методом, подтверждающим диагноз экссудативного перикардита и позволяющим определить характер экссудата, произвести бактериологическое исследование, является пункция перикарда. Пункция позволяет получить экссудат для макроскопического, микроскопического и бактериологического исследования и в случае необходимости полностью удалить жидкость из сердечной сумки.
Диагностическая пункция перикарда в случае получения гноя сразу же превращается в лечебную, т. е. из перикарда полностью отсасывают гной и через ту же иглу вводят антибиотики в 20—30 мл 0,25 % раствора новокаина (необходим учет данных антибиотикограммы!). Пункцию перикарда повторяют через 3—5 сут в зависимости от состояния больного и быстроты накопления гноя. При отсутствии успеха после 3—4 лечебных пункций перикарда прибегают к перикардиотомии.
При значительном скоплении гноя в околосердечной сумке, тяжелой гнойной интоксикации показана экстраплевральная перикардиостомия с последующей санацией сумки. Операционный метод лечения является частью комплексной терапии — антибактериальной, дезинтоксикационной, включающей лечение первичного заболевания, послужившего причиной гнойного перикардита.
17.6. Гнойные заболевания кисти и стопы
Гнойные заболевания кисти — распространенные заболевания в амбулаторной практике, отличающиеся различными клиническими проявлениями, обусловленными локализацией и стадией воспалительного процесса (табл. 17.6).
Таблица 17.6. Классификация гнойных заболеваний кисти

 Поражение ткани и анатомические структуры
Поражение ткани и анатомические структуры
Нозологические формы
 Кожа
Кожа
Подкожная клетчатка Сухожильные влагалища и сумки
Кость Сустав
Гнойные заболевания пальцев
Кожный панариций
Ногтевой панариций: а) паронихия; б) подногте-
вой панариций
Лимфатический панариций. Лимфангит
Эризипелоид
Подкожный панариций
Сухожильный панариций (гнойный тендовагинит
средних (II—III—IV) пальцев
Сухожильный панариций (гнойный тендовагинит
I и II пальцев, лучевой и локтевой тенобурсит
Костный панариций
Суставной панариций
Костно-суставной панариций
Продолжение

 Поражение ткани и анатомические структуры
Поражение ткани и анатомические структуры
Нозологические формы
| Кожа и подкожная клетчатка тыльной поверхности |
Фурункул
Карбункул
Подкожная (надапоневротическая) флегмона
Подапоневротическая флегмона
Гнойные заболевания кисти
| Кожа ладони |
Кожный абсцесс
Комиссуральная флегмона (мозольный абсцесс, намин)
| Подкожная клетчатка ладони Фасциальные пространства ладони |
Межпальцевая флегмона
Флегмона латерального пространства (ложе те-нара)
Флегмона ложа гипотенара Флегмона срединного пространства (над- и под-сухожильная, над- и подапоневротическая Перекрестная — U-образная флегмона
Стадии развития воспалительного процесса: начальная — серозно-инфильтратив-ная; гнойная — гнойно-некротическая
17.6.1. Панариций
Панариций (лат. panaricium) — острое воспаление тканей пальцев, возникающее обычно в результате инфицирования мелких его повреждений. Варианты расположения гнойно-некротического очага при различных видах панариция представлены на рис. 17. IS.
Наиболее распространенный возбудитель панариция — золотистый стафилококк (в монокультуре либо в ассоциации); реже выделяют стрептококк, кишечную палочку, протей. Иногда причиной заболевания служит грибковая инфекция.
Входными воротами инфекции служат различные повреждения, чаще всего микротравмы. Вероятность развития инфекционного процесса повышается при внедрении в ткани инородных тел — заноз, металлических стружек, мелких осколков стекла и др.). Крайне редко инфицирование происходит гематогенным путем.
К факторам, способствующим возникновению гнойных заболеваний кисти, относятся местные, нарушающие гемоциркуляцию и трофику тканей (длительное воздействие на кожу рук холода, повышенной влажности, раздражающих и загрязняющих веществ, вибрации), и общие, понижающие реактивность организма (истощение, гиповитаминоз, сахарный диабет).
Клиническая картина. В ходе диагностики необходимо детально выяснить жалобы и анамнез заболевания. Постоянным признаком является сильная боль пульсирующего характера, резче выраженная в центре гнойного очага и при локализации его на ладонной поверхности пальца, где ткани неподатливы и обильно снабжены нервными окончаниями. Боль усиливается при движениях пальца, находящегося обычно в полусогнутом положении. Как правило, выраженные (в разной мере) припухлость и отечность пальца, гиперемия кожи, наиболее четко определяющиеся на тыльной его поверхности, местное повышение температуры. Общие нарушения в организме больных выражены меньше, чем местные.
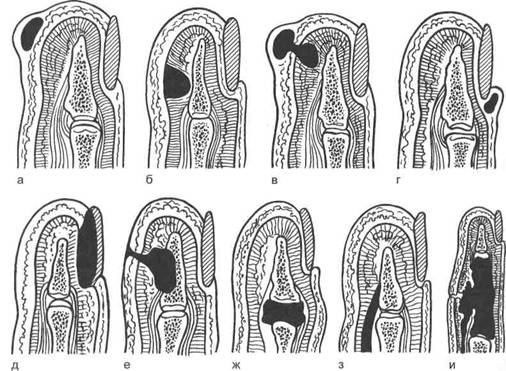
Рис. 17.18. Виды панариция.
а — кожный; б — подкожный; в — в виде «запонки»; г — паронихия; д — подногтевой; е — костный; ж — суставной; з — сухожильный; и — пандактилит.
Для стадии серозного воспаления характерны умеренная боль, чувство жжения и распирания, а переход в гнойно-некротическую стадию сопровождается появлением нестерпимой боли, лишающей больного сна. Так как опускание руки вниз усиливает боль (повышение внутритканевого давления), больные предпочитают удерживать руку в возвышенном положении.
Усиление болевых ощущений свидетельствует о распространении и нарастании воспалительного процесса, их стихание обычно связано со вскрытием гнойного очага (спонтанное, оперативным путем). Место наибольшей болезненности, определенное максимально точно с помощью пуговчатого зонда, в подавляющем большинстве случаев соответствует центру гнойно-воспалительного очага; следует помнить, что при его определении нельзя ориентироваться на красноту или припухлость.
Гиперемия кожи над воспалительным очагом не имеет четкой границы, переходя постепенно в нормальную окраску кожи по мере удаления от фокуса воспаления. Она, как правило, более выражена на тыльной поверхности кисти даже при локализации гнойного очага в тканях ладонной поверхности. При глубоких панарициях (костном, сухожильном) этот симптом менее выражен, но отекает весь палец. Если гнойный процесс локализован в межпальцевых промежутках, то выраженный отек тканей «раздвигает» пястные кости, затрудняя смыкание пальцев.
Повышение температуры в зоне воспаления определяется при пальпации и может быть подтверждено электротермометрией.
Кроме определения локализации и формы гнойного заболевания, важна диагностика стадии воспаления. Для серозной фазы воспаления характерны щадящее положение руки, чувство жжения и распирания в пальце, разлитый отек и яркая гиперемия кожи. Критериями гнойно-некротической стадии являются следующие признаки: длительность заболеваний превышает 2—3 сут, вынужденное оберегающее положение конечности, пульсирующая дергающая боль, ограничение воспалительной припухлости тканей на пальце; появление в центре воспалительного очага зоны побледнения, расширение вен на тыле пораженного пальца и нарушение его функций, развитие регионарных лимфангита, лимфаденита, на рентгенограммах — понижение дифференцированности мягких тканей в зоне очага.
Рентгенологическое исследование менее ценно: понижение дифференцированности мягких тканей в зоне очага выявляется не всегда, а признаки деструкции костной ткани определяются поздно (к концу первой недели от начала заболевания).
Лечение. Основной метод лечения панариция — оперативный. Однако на стадии серозно-инфильтративного воспаления применяют комплекс консервативных мер: тепловые процедуры в виде УВЧ, УФО. Не допускается наложение согревающих компрессов, тем более с мазями на жировой основе! Применяют полуспиртовые повязки либо повязки с антисептиками или антибиотиками с добавлением препаратов, проникающих через кожный барьер (например, диметилсульфоксид). Эффективен электрофорез с трипсином и антибиотиками. После завершения любой консервативной процедуры на стадии серозно-инфильтративного воспаления обязательно наложение гипсовой лонгеты по ладонной поверхности пальца и кисти до средней трети предплечья.
Обратному развитию воспаления более всего способствует внутривенное регионарное (под жгутом) введение антибиотиков, эффективных против стафилококков. В этом случае в выключенном из кровообращения участке конечности депонируется антибиотик за счет связывания его тканевыми белками и создается концентрация, во много раз превосходящая минимальную ингибирующую даже для резистентных штаммов. В связи с этим достаточно введения антибиотиков 1 раз в сутки.
Раствор антибиотика вводят в вену под жгутом, наложенным на нижнюю треть плеча. Еще лучше пользоваться двумя манжетами (от тонометра). Первую манжету накладывают на нижней трети плеча; после измерения АД ее оставляют на месте. Вторую манжету помещают на нижней трети предплечья; поднимают давление в проксимальной манжете до уровня, превышающего диастолическое на 10—15 мм рт. ст. (контурируются вены). Вводят иглу в вену и присоединяют к ней резиновый переходник (для облегчения техники смены шприцев, введения растворов). Перед вливанием антибиотика давление в проксимальной манжете поднимают на 30—40 мм рт. ст. (выключают из кровообращения дистальный отдел конечности). После инфузии появляется мраморное окрашивание кожи выключенного сегмента, свидетельствующее о ретроградном проникновении антибиотика в кожные сосуды. Сразу после окончания вливания давление в дистальной манжете (на предплечье) поднимают до того же уровня, что и в проксимальной (на плече), в которой после этого давление сбрасывают. Таким способом удается выключить из кровообращения минимальный участок конечности, что уменьшает болевую реакцию и сохраняет венозный сосуд для последующих инъекций.
Констатация гнойно-некротической стадии служит абсолютным показанием к хирургическому лечению панариция.
Цели операции:
• эвакуация гнойного экссудата;
• иссечение нежизнеспособных тканей;
• снижение интоксикации и предупреждение генерализации инфекции.
Оперативное вмешательство обычно выполняют в объеме вскрытия, хирургической обработки и дренирования гнойного очага. Это довольно тонкая операция, для выполнения которой необходимы глазные скальпели, пинцеты, крючки, ножницы. Оперативный доступ следует планировать с учетом самого короткого пути для дренирования, функциональных особенностей пораженной зоны, последствий производимых разрезов. На пути к очагу недопустимо вскрывать интактное сухожильное влагалище. Разрезы по ладонной поверхности пальцев впоследствии ограничивают их функцию в связи с образованием грубого чувствительного рубца. Калечащие функциональные последствия возникают после переднебоковых разрезов, проходящих через межфаланговые суставы, а также после разрезов вдоль всего пальца. Оптимальными и наиболее щадящими признаны среднебоковые разрезы (по так называемой нейтральной линии пальца). Этот доступ позволяет без особых затруднений обследовать любую структуру пальца, практически безопасен с точки зрения случайного повреждения нервов и сосудов пальца.
Перед операцией вскрытия панариция целесообразна 15-минутная теплая ванна с дезинфицирующим раствором для всей кисти. Больного укладывают горизонтально, руку на подставке отводят под углом 90°. Подготовка операционного поля включает обработку всей кисти и предплечья и завершается отграничением стерильным бельем. В операции должен участвовать ассистент, чтобы обеспечить полноценное обследование, вскрытие и дренирование глубоких очагов.
А При панарициях ногтевой и средней фаланг применяют проводниковую анестезию по Оберсту—Лукашевичу: у тыльных краев основания пальца вводят по 4—6 мл 1—2 % раствора новокаина (тримекаина, лидокаина), постепенно продвигая иглу по направлению к ладонной поверхности; после окончания инъекции накладывают стерильный жгут (из ниппельной резины), затем выжидают 4—5 мин для полного проявления действия анестетика.
А Операции по поводу панариция проксимальной фаланги, суставного, сухожильного и костного панариция проводят под проводниковой анестезией по Брауну—Усольцевой (раствор анестетика вводят в межпальцевые промежутки с тыльной стороны кисти по линии, соединяющей I пястно-фаланговый сустав с серединой V пястной кости) либо под внутривенной регионарной анестезией, сочетая ее с одновременным введением антибиотика по описанной выше методике.
А При тяжелых панарициях, особенно при повторных вмешательствах, операцию выполняют под проводниковой анестезией плечевого сплетения либо под внутривенным наркозом.
После выполнения операции накладывают гипсовую лонгету в функционально выгодном положении: для кисти — тыльное сгибание в лучезапяст-ном суставе (35°); для I пальца — полное отведение и сгибание в запястно-пястном (25°) и межфаланговом (30°) суставах; для II, III, V пальцев — сгибание под углом соответственно 35°, 60°, 25° (начиная от пястно-фаланго-вого сустава); для IV пальца эти углы составляют 45°, 60°, 25°.