Послеоперационный период. В ближайшее после операции время перевязки выполняют ежедневно; предварительно назначают теплые ванны с мою-
щими средствами, антисептиками. После высушивания кисть и предплечье обрабатывают йодной настойкой.
После исчезновения признаков острого воспаления и прекращения гнойной экссудации рекомендуются мазевые повязки с интервалом 2 сут, показаны небольшие движения в межфаланговых и пястно-фаланговых суставах. В эти же сроки прекращают введение антибиотиков. В комплекс ЛФК постепенно включают активные произвольные движения, пассивную разработку суставов. Предварительно назначают УВЧ, горячие ванны, компрессы. Для восстановления важной отводящей функции большого пальца применяют специальные аппараты.
При кожном панариции гнойный очаг располагается в толще кожи под эпидермисом. Образуется пузырь с серозным, гнойным или геморрагическим содержимым, который может располагаться на ладонной, тыльной поверхности любой из фаланг, иногда занимая почти всю поверхность пальца. Пузырь окружен узким воспалительным валиком. Боль вначале незначительная, но по мере накопления гноя усиливается, становится постоянной, пульсирующей. Иногда очаг гиперемии вокруг пузыря расширяется, присоединяется лимфангит и регионарный лимфаденит, сопровождающийся повышением температуры тела до высоких цифр. Ранее подобное поражение называли лимфатическим панарицием. При кожном панариции гнойный очаг в толще кожи может сообщаться с очагом в подкожной клетчатке — так называемый панариций в форме запонки.
Оперативное пособие сводится к рассечению отслоенного выпотом эпи-дермального пузыря и иссечению отслоившегося эпидермиса. На образующуюся раневую поверхность накладывают повязку с раствором антисептика. При обнаружении свищевого хода, идущего в глубину, необходимо вскрыть запонкообразный подкожный панариций.
|
|
При околоногтевом панариции — паронихии — гнойное воспаление локализуется в толще валика ногтя: в боковом его участке, над корнем ногтя или на всем протяжении валика. Кожа валика краснеет, припухает, из-под валика при надавливании появляются капли гноя.
Довольно сильная боль быстро ведет к утрате трудоспособности. Пальпация воспаленной ткани болезненна. В отдельных случаях гной проникает под ноготь и отслаивает его в проксимальной или боковой части. Операция необходима даже после самостоятельного вскрытия очага, поскольку гнойная полость не может опорожниться полностью через небольшое отверстие в истонченной коже.
При паронихии в зависимости от локализации гнойного фокуса применяют клиновидные, П-образные, парные боковые разрезы тыльной поверхности ногтевой фаланги.
Во всех случаях, когда имеется распространение гноя под ногтевую пластинку не на всем протяжении, а только в боковом или дистальном отделах, одновременно со вскрытием паронихии необходимо резецировать лишь отслоенный гноем край ногтя вплоть до зоны его прочной фиксации к ложу.
При подногтевом панариции гнойный экссудат накапливается под ногтевой пластинкой, отслаивает ее и виден на глаз. При пальпации определяется зыбление ее, и прочным остается лишь место прикрепления ногтя у мат-рикса (в проксимальном отделе). По мере развития воспалительного процесса интенсивность боли нарастает; пальпация ногтя резко болезненна. Лечение оперативное — под местной анестезией иссекают ногтевую пластинку в виде клина, при этом часто обнаруживают инородное тело (занозу), явившуюся причиной панариция. При отслойке ногтя на значительном
|
|
протяжении производят полное его удаление. Регенерация ногтя наступает спустя 2—4 мес.
При подкожном панариции под воздействием инфекции быстрее разрушается жировая и рыхлая соединительная ткань. Плотная, волокнистая, выполняя преимущественно опорную функцию, наиболее устойчива к про-теолитическим ферментам гноя, поэтому гнойный очаг при подкожном панариции формируется преимущественно в глубоком слое.
Оперативное вмешательство проводят под местной проводниковой анестезией, вскрывают гнойник. При овальном или клюшкообразном (полулунном) доступе сохраняется чувствительность кончика пальца. Разрез проводят не дальше 2—3 мм от свободного края ногтя, чтобы не образовался впоследствии раздвоенный палец (так называемая рыбья пасть). Для его профилактики прибегают к вытяжению ладонного лоскута фаланги липким пластырем или к наложению наводящих швов. Подкожный панариций средней и проксимальной фаланг вскрывают двумя ладонно-боковыми разрезами, проведенными через всю длину фаланги. Далее край раны захватывают лапчатым пинцетом и выворачивают наружу. Дольки жировой клетчатки поверхностного слоя поэтапно захватывают кончиком зажима «москит», слегка подтягивают и остроконечными ножницами иссекают у основания.
|
|
Удаление инфицированной клетчатки при панариции должно быть радикальным. С этой целью в глубине раны удаляют только внешне пораженную ткань. На уровне поверхностного слоя в пределах воспалительного очага иссекают всю клетчатку вплоть до дермы кожи независимо от внешнего ее состояния по визуальной оценке. В противном случае в ячеистой структуре клетчатки обычно сохраняются рассеянные гнойные очажки, длительно поддерживающие раневую инфекцию. Именно в этом кроется «секрет» осложнений подкожного панариция костным, сухожильным, суставным.
Костный панариций в большинстве случаев развивается вследствие перехода гнойно-воспалительного процесса с мягких тканей на кость при запущенном и нерадикально леченном подкожном панариции. Первичное поражение кости встречается редко (перенос инфекции из отдаленных воспалительных очагов, травма, достигающая кости). Для поражения кости характерно затяжное течение процесса, боли постоянного характера, тусклые, серые и вялые грануляции, продолжительное отделение гнойного экссудата, иногда содержащего мелкие костные секвестры. Фаланга булавовидно утолщается, становится болезненной, функция кисти нарушается. Рентгенологически костные изменения проявляются достаточно поздно — через 2—3 нед. Оперативное вмешательство проводят под полноценным обезболиванием и при достаточном доступе для тщательной ревизии костных структур. Наилучшие функциональные, косметические результаты получают при радикальной санации очага деструкции (удаление секвестров, размягченных участков кости при максимально бережном отношении к надкостнице как источнику регенерации пораженной фаланги) с наложением первичного шва. После полного удаления некротизированных тканей проводят антибактериальную терапию либо по внутривенной регионарной методике, либо путем внутрикостного лаважа в пораженную фалангу ставят специальную иглу.
Суставной панариций чаще является следствием ранения межфаланговых областей, где суставы покрывает тонкий слой мягких тканей, и воспаление по раневому каналу легко проникает в суставную щель. Реже возникают вторичные (метастатические) суставные панариции с аналогичной симптоматикой. Пораженный сустав веретенообразно утолщается, межфаланговые
борозды сглаживаются, попытки к движениям вызывают сильную боль. Местно определяются отек, гиперемия, повышение температуры; с помощью пункции сустава получают небольшое количество мутного экссудата. При вовлечении в патологический процесс связочного, хрящевого и костного аппарата пальца возникает его патологическая подвижность и крепитация суставных поверхностей; «разболтанность» сустава свидетельствует о значительных изменениях костно-суставного аппарата. Для лечения на ранней стадии показана пункция сустава с введением антибиотиков, в том числе регионарное (под жгутом). Если консервативное лечение в течение 2—3 сут не приносит заметного облегчения, показано оперативное вмешательство.
Лучшие исходы получают при своевременном хирургическом лечении, когда в процесс еще не вовлечены хрящевые и костные структуры. При деструкции суставных концов костей предпринимают их экономную резекцию, но тогда процесс заканчивается анкилозом пораженного сустава.
Костно-суставной панариций, как правило, имеет своим исходом туго-подвижность или анкилоз сустава из-за образования мощных спаек — Рубцовых (фиброзный анкилоз) и костных (костный анкилоз) сращений. При значительном разрушении суставных концов, капсулы и связочного аппарата может развиться патологическая подвижность дистальных отделов пальца («болтающийся палец»).
Рентгенография крайне важна для исключения или подтверждения наличия костного или костно-суставного панариция. При костном панариции уже через 5— 8 сут после начала болезни определяется остеопороз костной фаланги и обнаруживаются мелкие деструктивные очаги, к которым присоединяются мелкие секвестры. По краям пораженной фаланги вырисовывается узкая полоска отслоенного периостита. Очаги деструкции развиваются главным образом у мест прикрепления суставной капсулы, отчего процесс нередко переходит на межфаланговый сустав. Щель его суживается, а в другом суставном конце также появляются очаги разрушения костной ткани.
Оперативное вмешательство при костно-суставном панариции — традиционная резекция сустава с различными видами дренирования или без него — практически не оставляет шансов на восстановление функции пораженной кисти. Ампутации и экзартикуляции пальцев, процент которых достаточно высок, нередко приводят к инвалидизации больного.
Поэтому при костно-суставном панариции лучше использовать методику, разработанную А. П. Чадаевым и соавт. (1996).
После артротомии с помощью острой ложечки осторожно выскабливают полость сустава, удаляя пораженную костную ткань. Полость сустава промывают антисептиками, аспирируют с помощью вакуума содержимое гнойной раны и обрабатывают ультразвуком низкой частоты через раствор антибиотиков. Далее из отдельных проколов кожи проводят через сустав пункционную иглу диаметром 2 мм, а через нее — леску-проводник. Иглу удаляют, а по проводнику дренируют сустав перфорированным микроирригатором (подключичный катетер). Дренаж в межфаланговые суставы устанавливают перпендикулярно оси пальца, а в пястно-фаланговые суставы — под углом и выводят в ближайший межпальцевый промежуток во избежание повреждения важных анатомических структур, в частности сухожильного влагалища. На рану накладывают первичные П-образные швы. Из шовного материала предпочитают синтетические нити на атравматичной игле.
При лечении костно-суставного панариция большое значение для восстановления функции сустава имеет его дистракция. Дозированная дист-ракция в суставе препятствует образованию грубых Рубцовых сращений,
соединительнотканные элементы при этом формируются в продольном направлении и не препятствуют движениям в суставе, образуя в конечном итоге как бы новую капсулу, предотвращает прогрессирование костной деструкции, создает благоприятные условия регенерации суставных концов, позволяет быстро купировать болевой синдром.
Дренаж из сустава удаляют на 7—9-е сутки в зависимости от степени регресса воспалительного процесса, швы снимают в амбулаторных условиях не ранее 11 —12-х суток, так как при ранних движениях в суставе могут разойтись края раны.
Сухожильный панариций в большинстве случаев является следствием неадекватного лечения тендовагинита. Гнойное воспаление распространяется на сухожильное влагалище и сухожилие сгибателей пальцев, в то время как сухожилия разгибателей более устойчивы к инфекции. Общее состояние больного ухудшается — появляются дергающие либо пульсирующие боли вдоль всего пальца, отек сглаживает межфаланговые борозды, палец приобретает вид «сосиски». Палец спонтанно приобретает состояние легкого сгибания, что уменьшает остроту болевых ощущений; попытка к разгибанию вызывает резкую боль. Промедление с операцией опасно, так как сдавленное экссудатом сухожилие лишается кровоснабжения и быстро погибает. Запоздалая операция ликвидирует воспалительный очаг, но сгибательная функция пальца безвозвратно утрачивается. Длительное «выгнаивание» из раны секвестрированных участков вынуждает хирурга прибегать к удалению тусклого безжизненного сухожилия. После такой операции палец выключается из активной функции, превращается в помеху, и больные настаивают на его удалении.
Для оперативного вскрытия сухожильного панариция на средней, проксимальной фалангах применяют одно- или двусторонние разрезы по нейтральной линии пальца на каждой пораженной фаланге.
Слепой мешок проксимального отдела влагалища вскрывают двумя отдельными разрезами на ладони у основания пальца. Если в процесс вовлечено сухожилие по всей длине, оправдано продольное проведение перфорированного дренажа (кпереди от сухожилия во избежание травмы брыже-ечки) для постоянного орошения полости влагалища раствором антибиотиков и протеолитических ферментов. Влагалище сухожилия дренируют резиновой полоской на период не более 2 сут.
Пандактилит — тотальное поражение тканевых структур пальца с клинической картиной, объединяющей признаки всех видов его гнойного воспаления. Течение тяжелое, сопровождается регионарным лимфангитом и лимфаденитом, выраженными признаками общей интоксикации. Причиной поражения в большинстве случаев являются осложнения простых форм панариция, иногда — особая вирулентность микрофлоры, внедряющейся через узкий длинный раневой канал. Боли, постепенно усиливаясь, приобретают мучительный распирающий характер. Отечный палец становится сине-багровым и болезненным при пальпации во всех отделах; малейшие попытки к движениям в суставах вызывают резкую боль. Воспалительный процесс может развиваться по типу влажного или сухого некроза. Из свищей, послеоперационных ран выделяется скудное отделяемое, грануляции приобретают серый безжизненный вид. При недостаточном лечении создаются условия для распространения инфекции на кисть, о чем свидетельствуют усиление боли, распространение отека и гиперемии тканей. Своевременная операция, рациональное дренирование, интенсивная комплексная терапия в ряде случаев приостанавливают гнойное воспаление. Для предупреждения генерализации инфекционного процесса (сепсис
с метастазами) при пандактилите часто приходится прибегать к экзартику-ляции пальца в пястно-фаланговом суставе с удалением головки пястной кости. Эту тактику нельзя распространять на I палец, поскольку даже при полной утрате подвижности I палец сохраняет функциональную пригодность за счет движений пястной кости.
Профилактика. Предупреждению панариция способствуют регулярное мытье рук, в том числе горячей водой, осмотры рук после окончания работ на технических объектах с целью выявления ссадин, царапин, порезов и своевременная их первичная обработка.
17.6.2. Флегмона кисти
Флегмоны кисти имеют различную локализацию (рис. 17.19).
Флегмона возвышения мышц I пальца (тенара) проявляется сильными болями и резким отеком тенара и лучевого края тыльной поверхности кисти. При пальпации выраженная болезненность, напряжение тканей, ограничение подвижности отечных тканей тенара, сглаженность ладонной кожной складки. Нередко гнойный экссудат распространяется по краю первой тыльной межкостной мышцы на дорсальную поверхность кисти. В некоторых случаях наблюдается гнойное расплавление соединительнотканной перегородки, разделяющей щель тенара и срединное ладонное пространство, с образованием флегмоны срединного ладонного пространства.
Для флегмоны возвышения мышц V пальца (гипотенара) характерны умеренно выраженный отек, гиперемия и напряжение тканей, болезненность при пальпации в области гипотенара, усиление боли при движениях V пальца. Явления интоксикации выражены меньше, чем при поражении тенара.
Комиссуральная флегмона «мозольный абсцесс», «намин» локализуется в дистальной части ладони. Входными воротами инфекции являются трещины грубой, омозолелой кожи ладони в области II—IV пястно-фаланговых сочленений. Сопровождается значительной болью, отеком дистальной части обеих поверхностей кисти. Пальцы по соседству с гнойным очагом несколько разведены и согнуты в межфаланговых суставах, разгибание их болезненно из-за натяжения воспаленного ладонного апоневроза. Гной может
|
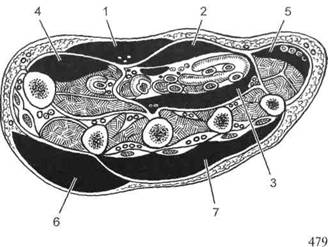
Рис. 17.19. Места
образования флегмон ладонной и тыльной поверхностей кисти. 1,6 — подкожной; 2 —ладонной надсухожильной; 3 — подсухожильной; 4 — тенара; 5 — гипотенара; 7 — подфас-циальной тыла кисти [Гости-щев В. К., 1996].
распространяться через овальные щели апоневроза с ладонной на тыльную поверхность кисти, вовлекать в процесс сухожилия глубокого сгибателя пальца, находящегося в непосредственном близости. Инфекция может распространяться по каналам червеобразных мышц в проксимальном направлении с присоединением воспаления срединного ладонного пространства.
При флегмоне срединного ладонного пространства гнойный экссудат расположен между ладонным апоневрозом и тонкой фасциальной пластинкой, прикрывающей сухожилия сгибателей пальцев, или между фасцией, выстилающей с ладонной стороны межкостные мышцы, и задней поверхностью сухожилий сгибателей пальцев. Заболевание сопровождается выраженными проявлениями интоксикации (повышение температуры тела, головная боль, изменения в периферической крови). При осмотре кисти центральная часть ладони выбухает, кожа напряжена, складки сглажены. Пальпация очага воспаления вызывает сильную боль; определить флюктуацию обычно не удается. Значительно выражен отек тыла кисти, II—V пальцы слегка согнуты в межфаланговых суставах, попытка активного или пассивного разгибания их приводит к натяжению инфильтрированного апоневроза, что усиливает боль. Запущенные флегмоны срединного ладонного пространства осложняются прорывом гноя в щель тенара, а также распространением его по каналам червеобразных мышц на тыл кисти либо проксимально в пространство Пароны—Пирогова.
Перекрестная, или U-образная, флегмона — наиболее тяжелая форма гнойного воспаления кисти. Заболевание является следствием гнойного тендовагинита I или V пальца с распространением экссудата на лучевую или локтевую синовиальную сумку. Это серьезное осложнение может возникать при позднем обращении больного к врачу, нерадикальном хирургическом вмешательстве или развитии вирулентной микрофлоры. Течение U-образных флегмон сопровождается выраженной интоксикацией. Кисть отечна, сине-багрового цвета, пальпация ее крайне болезненна. Пальцы несколько приведены к ладони, активные движения в них отсутствуют. Попытка к пассивному разгибанию значительно усиливает боль. При прорыве гноя в пространство Пароны—Пирогова появляются разлитая болезненность и отек в дистальной части предплечья. Гнойно-воспалительный процесс может распространиться в срединное ладонное пространство, щель тенара или гипотенара. В последующем гной по каналам червеобразных мышц переходит на тыльную поверхность кисти, образуя здесь обширный гнойно-некротический очаг. В отдаленном послеоперационном периоде функция кисти нередко оказывается значительно сниженной.
Подкожная флегмона тыльной поверхности кисти развивается после повреждения кожных покровов. Отек и гиперемия тканей тыла кисти носят разлитой характер, значительно превышая размеры гнойного очага.
Подапоневротическая флегмона тыльной поверхности кисти возникает в результате проникновения инфекции под апоневроз при колотых ранениях. Определяется плотный инфильтрат, который сопровождается отеком и гиперемией тыльной поверхности кисти. При распространении инфекции на тыл кисти по лимфатическим сосудам или по каналам червеобразных мышц к отеку присоединяются гиперемия кожи, разлитая болезненность при пальпации тыла кисти.
Лечение. Выполняют операции в объеме вскрытия и дренирования флегмоны. Обширные некрэктомии опасны потерей функции кисти. Операция должна быть своевременной, проводиться с учетом топографии синовиальных влагалищ ладонной поверхности кисти, с последующей комплексной терапией.
Флегмоны кисти вскрывают линейными разрезами в месте наиболее выраженной припухлости, гиперемии и флюктуации.
Активное дренирование раны как этап завершения операции обеспечивает удаление оставшихся некротизированных тканей и экссудата, позволяет осуществлять длительный антибактериальный лаваж раны и энзимотера-пию. После стихания процесса острого воспаления трубку удаляют и дальнейшее заживление раны происходит под повязкой. В послеоперационном периоде до момента очищения раны перевязки выполняют ежедневно. Им могут предшествовать теплые ванны с моющими средствами, антисептиками. Для туалета раны применяют современные поверхностно-активные антисептики. Непременный элемент перевязки — оценка динамики воспалительного процесса (стабилизация или нарастание явлений гнойного воспаления), решение вопроса о необходимости повторного вмешательства, поэтому перевязку должен выполнять оперировавший хирург. Запрещается перепоручать перевязки среднему медицинскому персоналу.
17.6.3. Диабетическая стопа
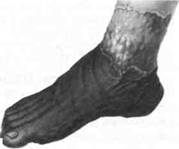
Синдром диабетической стопы является тяжелым осложнением сахарного диабета, связанным с комплексом анатомо-функциональных изменений, приводящих к язвенно-некротическим процессам стопы, вплоть до диабетической гангрены (рис. 17.20).
Диабетическая ангиопатия — специфический генерализованный процесс в артериолах, капиллярах и венулах.
У больных сахарным диабетом встречаются различные гнойные хирургические инфекции: посттравматические гнойные раны, флегмона, абсцесс, карбункул, трофические язвы, сепсис.
В большинстве случаев из раневого экссудата высевается стафилококк, реже — анаэробная неклостридиальная инфекция.
Лечение синдрома диабетической стопы требует решения ряда вопросов.
Предоперационная подготовка включает устранение кетоацидоза и коррекцию углеводного обмена (инсулинотерапия до оптимальных цифр содержания глюкозы в крови 8—10 ммоль/л и не более 1 % в моче), профилактика возможных тромбоэмболических осложнений (гепарин по 1 мл 2— 3 раза в день).
Современный подход к лечению гнойной хирургической инфекции у больных сахарным диабетом основан на следующих положениях:

а _—— б,
Рис. 17.20. Диабетическая гангрена стопы (а), стопы и голени (б).
• гнойный процесс резко отягощает течение основного заболевания;
• течение гнойного процесса у этих больных имеет выраженные особенности: острая бурная фаза воспаления со склонностью к выраженному распространению гнойного процесса по подкожной жировой клетчатке и септическим осложнениям;
• развитие некроза и затяжное течение в фазе регенерации;
• минимальное оперативное вмешательство оказывается недостаточно эффективным.
А Больным, страдающим синдромом диабетической стопы со значимыми окклюзиями магистральных артерий, производят артериально-реконструктив-ные операции, которые позволяют если не сохранить опороспособность стопы, то по крайней мере снизить уровень ампутации. Это имеет большое значение, так как смертность у пациентов, перенесших ампутацию нижней конечности на уровне бедра, значительно выше, чем у перенесших ее на уровне голени.
А При гнойно-некротических осложнениях синдрома диабетической стопы производят ампутацию на уровне голени и выше, а также на уровне пальцев и области середины стопы (трансметатарзальные ампутации предплюсны).
А При инфицированной нейропатической форме синдрома диабетической стопы производят первичное иссечение явно некротических тканей, дренирование. Несмотря на длительное заживление, большинству больных удается сохранить опороспособность стопы.
А При сочетании гангрены пальцев и начинающейся флегмоны стопы показана некрэктомия со вскрытием флегмоны. При быстром распространении инфекционного процесса по сухожильным влагалищам и межплюсневым пространствам широкими разрезами вскрывают все гнойники и удаляют все некротические ткани в сухожильных и межкостальных пространствах.
При обширных флегмонах голени и ее влажной диабетической гангрене крайней мерой является ампутация бедра на уровне его средней трети.
При местном лечении ран учитывают особенности раневого процесса у больных с сахарным диабетом: низкую скорость эпителизации, склонность к генерализации процесса.
Назначают 0,01 % раствор мирамистина для стимулирования фагоцитоза на ранних стадиях лечения и предотвращения его гиперактивации после очищения ран и перехода к фазе регенерации, иммунокорригирующего действия. Тектин улучшает регенеративные процессы в ране: оказывает дубящий эффект, коагулирует белок, лизирует некротические массы.
Применяют сукцинат натрия в дозе 15 мг/кг в течение 10 сут как эндогенный адаптоген, повышающий резистентность тканей, улучшающий окислительные и энергетические процессы в тканях.
Назначают и гипоталамический полипептид окситоцин, обладающий инсулино-подобными свойствами, внутриартериально, 10 МЕ/сут в течение 7—10 сут или орошают им раневую поверхность. Местное применение стимулирует синтез ДНК в адвентициальных клетках и очищение раны при открытом ее ведении, способствует ее первичному заживлению.
Для компенсации углеводного обмена, улучшения кровотока и восстановления функций эндотелия и системы гемостаза применяют три группы препаратов.
А Первая группа (тиенопиридины) показана пациентам с синдромом диабетической стопы, связанным с периферической полинейропатией. Физиологический антиоксидант (тиоктовая кислота) блокирует избыточные свободные радикалы, предотвращает образование конечных продуктов гли-кирования, которые играют ключевую роль в развитии нейропатии.
А Ко второй группе относятся простагландиновые производные (вазо-простан), ингибирующие активацию нейтрофильных гранулоцитов, угнета-
ет высвобождение свободных радикалов, лизосомальных ферментов и медиаторов хемотаксиса. Увеличению кровотока способствуют сильные вазо-дилататорные свойства препарата, что проявляется прямым действием на мышечные клетки сосудистой стенки, купированием болевого синдрома, уменьшением трофических и даже заживлением язв.
А К третьей группе относят гликозаминогликаны (сулодексид), которые способствуют восстановлению функции и антитромботического потенциала стенок микрососудов, воздействуют на реологические свойства крови, повышают фибринолиз, ослабляют метаболические изменения, лежащие в основе поражения сосудов при сахарном диабете.
А В лечении гнойных осложнений диабетической стопы применяют системную ферментотерапию (вобэнзим, флогэнзим).
А В связи с угнетением фагоцитарной активности нейтрофилов, снижением бактерицидной функции лейкоцитов, содержания иммуноглобулинов и компонентов системы комплемента в комплексном лечении больных сахарным диабетом используют средства, нормализующие иммунный статус.
17.7. Гнойные заболевания костей и суставов
Остеомиелит (osteomyelitis, греч. osteon кость + myelos местный мозг + itis) — инфекционно-воспалительный процесс, поражающий все элементы кости — костный мозг, компактную и губчатую кость, надкостницу.
Многообразие форм остеомиелита классифицируют по нескольким общим критериям.
А По этиологии выделяют неспецифический (вызывается гноеродными микробами) и специфический (вызывается возбудителями специфических инфекций — туберкулезный, сифилитический, бруцеллезный) остеомиелит.
А В зависимости от путей проникновения микроорганизмов в кость различают гематогенный остеомиелит (возбудители заносятся по кровеносным сосудам из отдаленных очагов воспаления) и негематогенный остеомиелит (происходит экзогенное инфицирование костной ткани: открытые повреждения и огнестрельные ранения, при распространении инфекционного воспаления на кость с соседних тканей и органов).
А По клиническому течению различают острый и хронический остеомиелит.
А В зависимости от локализации процесса выделяют остеомиелит трубчатых костей (эпифизарный, метаэпифизарный, диафизарный, тотальный) и остеомиелит плоских костей (тазовых, позвоночника, лопатки, черепа, грудины).
А По морфологическим изменениям различают диффузную, очаговую и диффузно-очаговую формы остеомиелита.
Существует и классификация осложнений остеомиелита.
А К местным осложнениям относят патологический перелом, деформацию конечности, аррозивное кровотечение, распространение гнойного воспаления по кости, образование гнойных очагов в мягких тканях, развитие артритов, патологического вывиха, ложных суставов, контрактур в смежных суставах; поражение сосудисто-нервных образований; реинфекция с нагноением постнекрэктомической костной полости.
А К общим — воспалительные осложнения со стороны внутренних органов (пневмония, гепатит, паранефрит), сепсис; обострение или прогрессиро-вание сопутствующих заболеваний (развитие диабетической комы, печеночно-почечная недостаточность на фоне амилоидоза); развитие токсико-аллергиче-ских, системных нарушений (анемия, ДВС-синдром, капилляротоксикоз).