Несмотря на то что гипертензия встречается часто, гипертензивные неотложные состояния относительно редки благодаря главным образом прогрессу в тактике поддерживающей медикаментозной терапии. Лечение гипертензивного состояния становится неотложным, когда длительно существующее высокое давление поражает органы-мишени (развитие энцефалопатии), приводит к перегрузке сердца (отек легких) либо усугубляет течение основного заболевания (дальнейшее расслаивание аневризмы аорты).
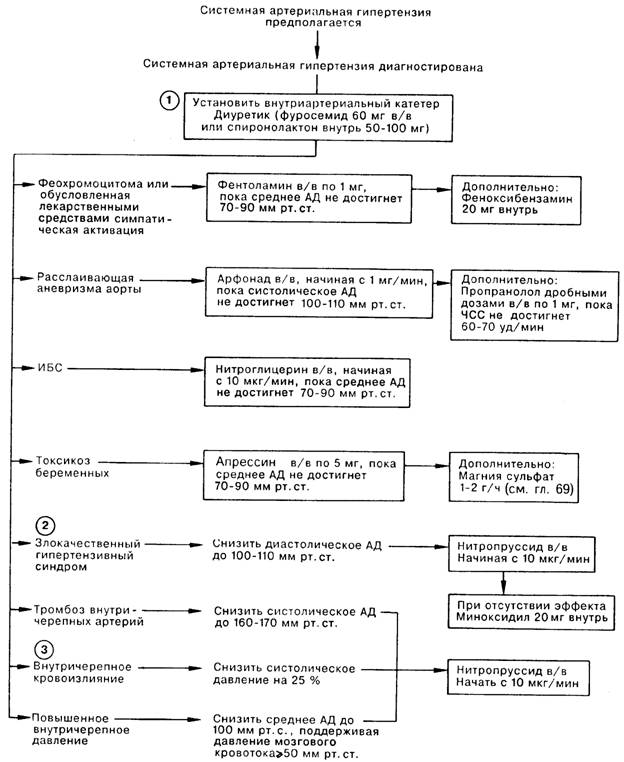
1. При ведении больных с острым гипертензивным синдромом необходимо установить внутириартериальный катетер, так как использование в ОИТ гипотензивных средств без тщательного контроля может привести к внезапному и резкому снижению давления. В большинстве случаев препаратом выбора из группы диуретиков для снижения внутрисосудистого объема является фуросемид, однако при повышении уровня минералокортикоидов (гиперальдостеронизм, отравление лакрицей, прием анаболических стероидов) ему следует предпочесть спиронолактон. Выделяют группу больных со злокачественной гипертензией на фоне гиповолемии, которым диуретики вообще не показаны. Первичное повышение симпатомиметической активности наблюдается при феохромоцитоме, интоксикации лекарственными препаратами (ингибиторы МАО с тирамином, содержащимся в сыре, красном вине, шоколаде, простокваше, мясе дичи; симпатомиметиками, например адреналином, содержащимся в растворах местных анестетиков, мезатоном в глазных каплях; реже при приеме трициклических антидепрессантов и, часто, после введения налоксона). Большое значение имеет немедленное снижение систолического давления у больных с расслаивающей аневризмой грудного отдела аорты. В этом случаи применение арфонада предпочтительнее, чем нитропруссида, так как первый снижает тонус стенки аорты; по этой же причине вместе с ним назначают анаприлин. Если гипертензия возникает на фоне коронарной болезни (с отеком легких или после операции аортокоронарного шунтирования) нитроглицерин скорее всего будет лучше нитропруссида, поскольку он улучшает кровоснабжение ишемизированного миокарда; кроме того, нитроглицерин в меньшей степени снижает оксигенацию артериальной крови. Препаратом выбора при токсикозах беременных является апрессин, хотя и отсутствуют контрольные исследования, сравнивающие апрессин с нитропруссидом. Однако применение нитропруссида нежелательно ввиду возможного действия на плод его метаболитов (цианидов и тиоцианатов).
2. Признаками злокачественного гипертензионного синдрома служат выраженные в различной степени изменения сетчатки (кровоизлияния, экссудат, отек диска зрительного нерва), поражение почек (азотемия, протеинурия, гематурия), а также энцефалопатия, возникающие на фоне повышенного артериального давления. Отсутствие эффекта после введения нитропруссида служит показанием к назначению других гипотензивных препаратов, например миноксидила. Первичной целью гипотензивной терапии является снижение диастолического артериального давления до 100 110 мм рт. ст., так как вследствие сужения артериол и почечный, и церебральный кровоток могут стать неадекватными при нормализации АД. Кроме того, во избежание ухудшения мозгового кровообращения, при тромбозе мозговых артерий не следует добиваться снижения уровня системного артериального давления до нормальных значений.
3. Гипертензия при внутричерепном кровоизлиянии нередко сопровождается повышением сопротивления мозговому кровотоку. Следовательно, необходимое уменьшение кровоточивости может быть достигнуто снижением уровня системного давления с возможным уменьшением мозгового кровотока. Если существует возможность измерить внутричерепное давление (ВЧД), то следует поддерживать мозговое перфузионное давление (среднее системное артериальное давление—внутричерепное давление, в мм рт.ст.) на уровне 50 мм рт.ст. или несколько выше. Дозу вводимого нитропруссида следует корригировать в зависимости от эффекта мероприятий, направленных на снижение ВЧД (гипервентиляция, введение барбитуратов).
Глава 18
ИШЕМИЯ МИОКАРДА
1. Среди основных проявлений ишемии миокарда следует назвать стенокардию, диспноэ, аритмии, а также снижение сердечного выброса. Значительная ишемия сердечной мышцы редко протекает бессимптомно. Ишемию миокарда всегда следует подозревать у больного из группы риска ИБС при появлении у него признаков легочной венозной гипертензии (диспноэ при нагрузке, отек легких, пароксизмальное ночное диспноэ, ортопноэ), симптомов снижения сердечного выброса (гипотензия), а также при явных аритмиях (синкопе и пресинкопе), даже без сопутствующей стенокардии.
2. Стенокардия — наиболее частое проявление ишемии миокарда. Диагностика стенокардии основывается на данных анамнеза о типичном характере, локализации, иррадиации, а также длительности болевого синдрома. Ишемия миокарда проявляется типичными изменениями на ЭКГ, обратимыми нарушениями включения Тl201 при сцинтиграфии миокарда (или радиоизотопной сцинтиграфии после приема дипиридамола), а также нарушением движения участка боковой стенки левого желудочка при нагрузке (сцинтиграфические признаки застоя крови или данные эхокардиографического исследования). В клинической практике выделяются многочисленные формы стенокардии: напряжения, вариантная, ночная, «после еды», нестабильная (предынфарктное состояние), постинфарктная. Наибольшего внимания требуют нестабильная и постинфарктная формы.
3. Постинфарктной называют стенокардию, которая наступает в покое или при минимальной физической нагрузке после 24-часового безболевого промежутка через 30 дней после острого инфаркта миокарда. Если на ЭКГ появляются признаки ишемии участка миокарда, удаленного от зоны инфаркта (указывающих на ишемию участка с кровоснабжением от другой артерии), диагностируют «удаленную ишемию». Плохой прогноз у таких больных определяется высоким риском повторного инфаркта, внезапной смерти, а также развития сердечной недостаточности в течение ближайших месяцев. Большинству больных требуются энергичная лекарственная терапия нитроглицерином, другими нитратами, бета-блокаторами и блокаторами кальциевых каналов(БКК), с последующим восстановлением кровоснабжения посредством ангиопластики либо аортокоронарного шунтирования.
4. Нестабильной стенокардией (предынфарктное состояние) называют единичные или повторные эпизоды отчетливо выраженной стенокардии покоя у больных с недавно появившимся болевым синдромом, либо у больных со стабильной стенокардией в анамнезе. Электрокардиографические и ферментные признаки некроза миокарда отсутствуют. У более чем 90% больных с нестабильной стенокардией имеется стенозирующий атеросклероз коронарных артерий. При нестабильной стенокардии больным показаны: постельный режим, интенсивная лекарственная терапия, схожая с таковой при постинфарктной стенокардии с введением в схему лечения простациклина (в/в), и в дальнейшем проведение коронарной ангиографии для определения характера поражения коронарных сосудов. Многим больным требуется последующее лечение с целью восстановления кровотока в венечных артериях.
5. Вариантной стенокардией (стенокардия Принцметала) называют повторные эпизоды стенокардии в покое с подъемом или депрессией сегмента ST, обычно без указаний на типичную стенокардию напряжения в анамнезе. Причиной вариантной стенокардии служит спазм коронарных артерий эпикарда. Диагноз верифицируют коронарной артериографией с провокационными тестами, выявляющими спазм венечных артерий. Лекарственная терапия при неизмененных коронарных артериях включает применение нитратов,БКК, альфа-адреноблокаторов, а также амиодарона; при наличии стеноза коронарных артерий схема включает нитраты,БКК и бета-адреноблокаторы.
6. Ишемичсская болезнь сердца (ИБС) с низким риском развития осложнений со стенокардией напряжения требует лечения нитратами, бета-блокаторами и БКК; при отсутствии эффекта от проводимой терапии таким больным, как и при ИБС с высоким риском осложнений и стенокардией напряжения, проводят коронарную артериографию. У больных с недавно появившимися сердечной недостаточностью и нарушениями ритма без видимых указаний на другое заболевание, следует подозревать ишемию миокарда; в первую очередь это относится к больным с высокими факторами риска развития ИБС. Исследование должно включать тщательный сбор анамнеза, физикальное обследование, ЭКГ, перфузионную сцинтиграфию миокарда, определение функции левого желудочка, а также коронарную артериографию. При обнаружении ишемии миокарда лечение направлено на ее устранение с помощью лекарственной терапии либо оперативного восстановления коронарного кровотока.

Глава 19
ОСТРАЯ ЛЕВОЖЕЛУДОЧКОВАЯ НЕДОСТАТОЧНОСТЬ
1. Наиболее часто острая левожелудочковая недостаточность (ЛЖН) у взрослых встречается в острой стадии инфаркта миокарда у больных со стенозирующим коронарным атеросклерозом. Выраженная ишемия значительного участка миокарда левого желудочка также может привести к транзиторной ЛЖН со снижением сердечного выброса. Среди других причин следует назвать остро возникающую митральную (МН), либо аортальную недостаточность (АН) (например, вследствие бактериального эндокардита), а также острый миокардит.
2. У больных с острым инфарктом миокарда угнетение функции сердца и гемодинамические нарушения могут иметь различный характер. Выделяют 4 группы: 1) без клинических признаков снижения кровоснабжения или застоя, при нормальном сердечном выбросе (СВ) и нормальном легочном капиллярном давлении заклинивания (Ркз); 2) с признаками гиповолемии и снижения скорости кровообращения, но без застоя, при низких показателях сердечного выброса, Ркз и давления в правом предсердии; 3) с наличием симптомов застоя без снижения скорости кровообращения при повышенном Ркз и нормальном СВ; 4) со снижением скорости кровообращения и признаками застоя, пониженном СВ и высоком Ркз. Системное артериальное давление может не снижаться благодаря увеличению общего периферического сопротивления. При остро развившейся выраженной аортальной или митральной недостаточности снижение сердечного выброса часто сопровождается повышением давления в легочных венах и артериях.
3. Застой при сердечной недостаточности является следствием системной и легочной венозной гипертензии, которая чаще всего возникает в результате повышения давления заполнения левого и правого желудочков (преднагрузка). Снижения преднагрузки и улучшения состояния больных можно достигнуть либо введением диуретиков, которые уменьшают объемы циркулирующей и внутрисердечной крови, а также снижают системное венозное и легочное венозное давление, либо применяя венозные вазодилататоры, приводящие к депонированию крови в периферических сосудах, снижению венозного притока к сердцу и снижению внутрисосудистого объема. Используя эти группы лекарственных препаратов, можно понизить системное и легочное венозное давление без существенного увеличения сердечного выброса; в действительности при значительном уменьшении преднагрузки СВ даже снижается. Значительно реже применяют флеботомию и наложение жгутов на конечности.
4. Наиболее частой причиной низкого СВ при ЛЖН является уменьшение не частоты сердечных сокращений, а ударного объема. Ударный объем увеличивается по мере возрастания преднагрузки, снижения постнагрузки и увеличения сократимости. За исключением случаев с гиповолемическим шоком или преобладающей недостаточности правого желудочка (ПЖН), увеличение преднагрузки левого желудочка наблюдается почти у всех больных с НЛЖ. Дальнейшее возрастание преднагрузки обычно не приводит к увеличению сердечного выброса и может спровоцировать отек легких.
5. Добиться снижения постнагрузки можно введением препаратов, расширяющих артериолы (апрессин, миноксидил, фенилгидин), либо вазодилататоров, действующих и на венозное, и на артериальное русло (нитропруссид, фентоламин, празозин, каптоприл). Артериолярные дилататоры увеличивают сердечный выброс и снижают системное сосудистое сопротивление, почти не изменяя системного венозного и легочного венозного давлений. Препараты, воздействующие как на венозные, так и на артериальные сосуды, увеличивают СВ при снижении Ркз и давления в правом предсердии. Кроме введения лекарственных препаратов, снизить постнагрузку позволяет внутриаортальная баллонная контрапульсация.
6. Увеличения сократимости миокарда у больных с острой сердечной недостаточностью можно достичь введением катехоламинов (в/в), например дофамина или добутамина. Сердечный выброс увеличивают оба препарата, но дофамин обычно повышает системное артериальное давление, не изменяя или увеличивая Р в то время как добутамин, как правило, не изменяет системное артериальное давление, но снижает Ркз. Таким образом, выбор препарата зависит от имеющихся у больного гемодинамических нарушений. Избыточный хронотропный эффект, опасность возникновения аритмий и гипотензивного состояния ограничивают применение изадрина. Сердечные гликозиды обладают относительно слабым положительным инотропным эффектом. При выраженной НЛЖ наилучшего эффекта, с точки зрения стабилизации гемодинамики, можно достичь не монотерапией, а комбинацией вазодилататоров и препаратов с положительным инотропным действием (нитропруссид в сочетании с дофамином или добутамин). Недавно появились новые лекарственные препараты (например, амринон) с сочетанным инотропным и сосудорасширяющим действием.

Глава 20
ХРОНИЧЕСКАЯ ЛЕВОЖЕЛУДОЧКОВАЯ НЕДОСТАТОЧНОСТЬ
1. Частой причиной хронической левожелудочковой недостаточности (ЛЖН) является дилатационная кардиомиопатия приИБС. Нередко хроническая НЛЖ развивается вследствие идиопатической дилатационной кардиомиопатии. Основным патофизиологическим нарушением является снижение систолической функции (фракции выброса) в сочетании с повышением диастолического объема левого желудочка. Снижение диастолического расслабления желудочков также может способствовать нарушению гемодинамики при дилатационной кардиомиопатии. Главным механизмом хронической ЛЖН при рестриктивной (идиопатической или инфильтративной) и гипертрофической кардиомиопатиях является нарушение диастолической функции желудочков; одновременно может наблюдаться снижение систолической функции желудочков. Другой частой причиной хронической сердечной недостаточности является наличие клапанных пороков сердца. В этом случае ЛЖН обусловлена не только перегрузкой сердца объемом (при аортальной и митральной недостаточности) или перегрузкой сердца давлением (при аортальном стенозе), но и снижением сократительной функции, особенно в далеко зашедших стадиях порока сердца.
2. Наиболее частыми гемодинамическими признаками хронической ЛЖН при дилатационной кардиомиопатии являются снижение сердечного выброса, повышение системного и легочного венозного давления, а также легочная гипертензия. Сходные нарушения гемодинамики могут встречаться при рестриктивной и гипертрофической кардиомиопатиях, а также у больных с недостаточностью аортального и митрального клапанов, либо с аортальным стенозом.