Гепарин используют в первую очередь в связи с немедленным началом действия этого препарата при внутривенном введении. Вначале вводят внутривенно болюс 5000—10 000 ед., а затем внутривенно капельно со скоростью инфузии 1000—1500 ед/ч в течение 1—5 сут. Менее эффективно введение гепарина подкожно глубоко по 15 000—17 500 ед. каждые 8—12 ч. В первые сутки доза может варьировать от 40 000 до 60 000 ед.
Продолжительность терапии 5—10 сут с подключением Варфарина с 4— 5-го дня лечения. Более длительное лечение гепарином используется при илеофеморальном тромбозе. Кроме того, для терапии венозных тромбозов конечностей антикоагулянты используют местно в виде мазей, кремов и гелей.
Низкомолекулярный гепарин по сравнению с обычным нефракциониро-ванным имеет ряд преимуществ. Дозу рассчитывают в зависимости от массы тела пациента. Продолжительность терапии 10—20 сут с последующим подключением непрямых антикоагулянтов.
Антагонисты витамина К (варфарин) назначают в сочетании с гепарином. При необходимости проводят тромболитическую терапию. Параллельно осуществляют коррекцию гемодинамики с помощью прессорных аминов — синтетических (3-аденостимуляторов (добутамин, допамин), коррекцию нарушений ритма сердца.
Антикоагулянтное лечение продолжают в течение 3 мес после начальных признаков проксимальных тромбозов, включая изолированный тромбоз глубоких вен голеней.
Фармакотерапия в лечении хронической венозной недостаточности преследует следующие цели:
• повышение тонуса вен, улучшение венозного и лимфатического оттока;
• воздействие на микроциркуляцию;
• улучшение реологических свойств крови;
• купирование воспаления;
• подготовка к операции и профилактика послеоперационных осложнений.
Для повышения тонуса вен и улучшения лимфодренажной функции используют анавенол, венорутон, троксевазин, троксерутин, гливенол и др., а также средства системной энзимотерапии (вобензим и флогензим). С целью устранения микроциркуляторных расстройств и нормализации гемо-реологии хорошо зарекомендовали себя низкомолекулярные декстраны, пентоксифиллин (трентал, вазонит, флекситал), ацетилсалициловая кислота (тромбо АСС, аспирин кардио) и др. Для купирования воспаления целесообразно применять нестероидные противовоспалительные препараты (диклофенак, индометацин, ортофен, вольтарен и др.), системную энзимо-терапию и препараты нового поколения (детралекс, гинкор форт). Фармакотерапию проводят в зависимости от клинической ситуации курсами или постоянно. Топические средства (различные мази) имеют также большое значение в лечении местной воспалительной реакции для снятия явлений дерматита, экземы, для лечения язвы и подготовки ее к операции. Физиотерапевтические процедуры местного (лазеро- и магнитотерапия) и общего (сероводородные, радоновые, морские ванны) воздействия применяют на разных этапах лечения.
Флебосклерозирующая терапия основана на химическом разрушении внутренней оболочки стенки вены после введения в нее склерозирующих препаратов (фибровейн, этоксисклерол, тромбовар) с последующим асептическим воспалением и закрытием просвета вены. Склерозируемая вена превращается в рубец, который у большинства больных в последующем полностью рассасывается.
Показания к оперативному вмешательству: острый тромбофлебит при варикозной болезни независимо от локализации и распространенности тромбоза; острый гнойный тромбофлебит; прогрессирующий тромбофлебит подкожных вен.
Острый тромбофлебит на уровне верхней трети голени и проксимальнее коленного сустава является показанием для неотложного оперативного вмешательства. Объем оперативного вмешательства в этой ситуации ограничивается лишь перевязкой большой подкожной вены у места впадения
ее в бедренную. Острый илеофеморальный тромбоз с массивным отеком конечности и нарушением артериального кровообращения может потребовать для спасения конечности, а иногда и жизни больного, тромбэктомии.
Подобное вмешательство выполняют с использованием комбинированных доступов (пахово-лапаротомный и пахово-забрюшинный), поскольку он создает оптимальные условия для выполнения радикальной операции. Главное, этот доступ позволяет контролировать нижнюю полую вену для предотвращения эмболии легочной артерии. Паховый доступ наименее травматичен (рис. 19.9).
Основным методом лечения варикозной болезни является хирургический, цель которого состоит в устранении патологического рефлюкса и варикозного расширения подкожных вен. Устранение обратного тока крови через сафенобедренное соустье производят с помощью операций высокой перевязки и пересечения большой подкожной вены (операция Троянова— Тренд ел енбурга). Перевязка большой подкожной вены со всеми ее притоками непосредственно у стенки бедренной вены является комбинированной операцией при варикозной болезни. Классическим способом удаления стволов большой и малой подкожных вен является операция Бэбкока. Горизонтальный рефлюкс через расширенные коммуникантные вены устраняют их лигированием по Кокетту (надфасциально) или по Линтону (суб-фасциально).
Профилактика осложнений. Выделяют несколько степеней риска тромбозов. При низком риске (малые хирургические вмешательства у пациентов старше 40 лет; неосложненные хирургические вмешательства у больных моложе 40 лет без факторов риска тромбоэмболических осложнений) достаточно амбулаторного наблюдения.
При среднем риске (хирургические операции, длящиеся свыше 30 мин у больных старше 40 лет) вводят гепарин подкожно по 5000 ЕД каждые 12 ч. Альтернативой является давящая повязка эластическим бинтом либо наружная интермиттирующая пневматическая компрессия (ИПК) нижних конечностей. При высоком риске (пациенты старше 40 лет, подлежащие большим хирургическим вмешательствам, имеющие дополнительные факторы риска тромбоэмболии) вводят гепарин 5000 ЕД подкожно каждые 8 ч или низкомолекулярный гепарин каждые 12 ч. При очень высоком риске (пациенты старше 40 лет с многочисленными факторами риска тромбоэмболии) вводят гепарин 5000 ЕД подкожно каждые 8 ч или низкомолекулярный гепарин каждые 12 ч либо применяют декстраны в первые 3 дня после операции (в дозе 5000—1000 мл в 1-й день и 500 мл в последующие 3 дня послеоперационного периода) в комбинации с ИПК.
Доказательные успехи профилактики острого венозного тромбоза в настоящее время связывают с широким клиническим использованием низкомолекулярного гепарина (НМГ).
Ведущее место в комплексе профилактических мер при хронических нарушениях венозного кровообращения занимает режим больного и эластичная компрессия конечности. Основой правильного режима является исключение всех факторов, способствующих венозному застою в нижних конечностях, трудоустройство больных, занятия лечебной физкультурой. Правильное бинтование конечности или ношение лечебного и профилактического трикотажа имеет существенное значение. Эластичная компрессия устраняет порочный кровоток в варикозно-расширенных венах и рефлюкс крови через несостоятельные коммуникантные вены, способствует ликвидации или уменьшению венозного застоя в конечности, ускоряет кровоток по глубоким венам.
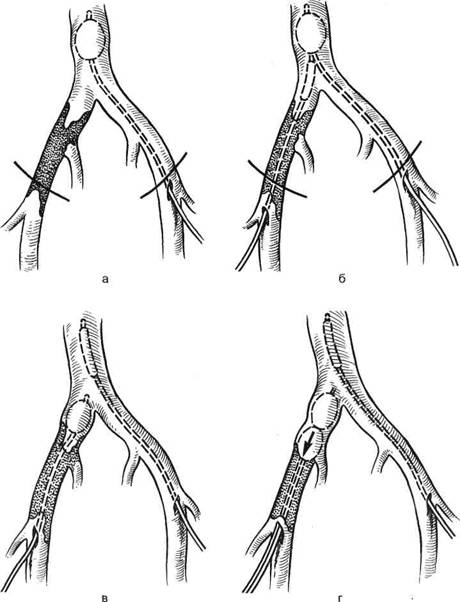
Рис. 19.9. Тромбэктомия при илеофеморальном тромбозе из пахового доступа (по
М. Дебейки и соавт., 1980).
а—г — стадии операции (объяснение в тексте).
Хирургическое лечение острого тромбофлебита подкожных вен нижних конечностей является эффективным методом профилактики повторных тромбозов и легочных эмболии. Удаление поверхностных патологически измененных вен способствует ускорению оттока крови по глубоким венам, а следовательно, и уменьшению вероятности их тромбоза.
19.3. Нарушения лимфообращения
Нарушения периферического лимфообращения объединяются общим понятием — лимфедема. В это понятие включаются начальные изменения в лимфатической системе конечностей — лимфостаз и расстройства лимфообращения, приводящие к развитию слоновости. Заболевание встречается примерно у 2,5 % больных с поражениями периферических сосудов. Лимфедема имеет хроническое течение и склонна к прогрессированию. Запущенные формы болезни приносят не только тяжелые физические страдания больному, лишают его трудоспособности и нормального образа жизни, но и являются тяжелой психической травмой, особенно у молодых людей.
Лимфедема — полиэтиологическое заболевание, связанное с нарушением лимфатического дренажа, что обусловливает нарушение белкового обмена в тканях, прогрессирующее и необратимое образование фиброзной ткани, ведущее к значительному увеличению и деформации конечности или какой-либо части тела. Причины, которые приводят к этим изменениям, связаны с врожденной аномалией лимфатических сосудов или являются следствием их повреждений различного характера.
В настоящее время по общепризнанной классификации различают первичную и вторичную формы лимфедемы. Первичная форма обусловлена либо врожденной аномалией лимфатических сосудов, либо амниотически-ми перетяжками во внутриутробном периоде, либо наследственно-конституциональными изменениями лимфатической системы пораженной конечности.
Врожденные формы лимфедемы, обусловленные аномалией развития лимфатических сосудов, встречаются относительно редко. К группе врожденных форм относят также болезнь Мильроя — наследственную форму лимфедемы, наблюдаемую у членов одной семьи и называемую по имени автора, впервые описавшего это заболевание. Гипофункция щитовидной железы определяется у большинства обследуемых больных данной группы.
Вторичные и приобретенные формы лимфедемы возникают вследствие различных причин: травм лимфатических коллекторов, в том числе и операционных; сдавления лимфатических сосудов и узлов опухолями, воспалительными инфильтратами, рубцами после лучевой терапии; после удаления лимфатических узлов, например при радикальной мастэктомии; специфического или неспецифического воспаления в лимфатических узлах, приводящего к их склерозу.
19.3.1. Диагностика и лечение
Наиболее частая локализация процесса — нижние конечности. Для первичной лимфедемы характерно двустороннее поражение, для вторичной — симметричность не является характерной чертой. Лимфедема верхних конечностей развивается обычно после радикальной мастэктомии и последующей лучевой терапии. Изолированное поражение наружных половых органов наблюдается редко, это локализация чаще сочетается с лимфеде-мой нижних конечностей.
Начало заболевания при первичной лимфедеме часто остается не замеченным больным. Появляется мягкий безболезненный отек тыла стопы. Отек носит интермиттирующий характер, в начале заболевания уменьшается или исчезает после отдыха или возвышенного положения конечности.
С течением времени отек становится плотным, постоянным, прогрессивно нарастает, распространяется в проксимальном направлении. На протяжении многих лет отек может быть односторонним. Наблюдаются также нисходящие формы лимфедемы, когда отек распространяется от бедра и наружных половых органов в дистальном направлении. Вторичная лимфедема является результатом более или менее заметного патологического процесса, появляется почти всегда на одной конечности.
Жалобы больных лимфедемой связаны в основном с косметическим дефектом, затруднением в ношении обуви и одежды. При прогрессировании болезни появляются деформация и нарушение функции конечности, физические страдания, общая слабость, утомляемость, сердцебиение. Диагностика лимфедемы при выраженном болезненном процессе не представляет затруднений, однако ранние проявления заболевания часто остаются недиа-гностированными.
Характерные признаки лимфедемы:
• наличие плотного безболезненного отека;
• утолщение кожной складки;
• исчезновение рисунка сети подкожных вен;
• утолщение пораженной части конечности;
• бледность кожных покровов.
Цвет кожных покровов может измениться после перенесенных рожистых воспалений и при развитии трофических нарушений.
В клиническом течении различают 4 стадии заболевания (рис. 19.10).
При первой стадии отек локализуется в дистальных отделах конечности и носит интермиттирующий характер. Отек мягкий, кожа берется в складку. При второй — отек распространяется на голень (предплечье), становится плотным. После отдыха и эластичной компрессии отек уменьшается, но не проходит. Разница в окружности со здоровой конечностью колеблется в пределах 1—5 см. При третьей — зона отека и его величина расширяются. Отек плотный, постоянный. Разница в окружности со здоровой конечностью может быть значительной. Выражены фиброзные изменения кожи, подкожной клетчатки и фасции. Кожа становится плотной, сухой, с явлениями гиперкератоза. По внешнему виду напоминает апельсиновую корку. При четвертой — на фоне выраженной деформации конечности появляются папилломатозные разрастания, трофические нарушения в виде трещин, изъязвлений, мокнущей экземы. При III и IV степени функция конечности нарушена.
В диагностике имеет значение тщательно собранный анамнез и правильный осмотр. Степень структурно-функциональных изменений лимфатической системы при лимфедеме конечности определяется с помощью рентге-ноконтрастной лимфографии и радиоизотопной лимфосцинтиграфии. Прямая лимфография показана при вторичных формах лимфедемы. При первичной лимфедеме она трудновыполнима вследствие гипоплазии лимфатических сосудов и малоинформативна. Большими диагностическими возможностями и достоверными результатами обладает радиоизотопная лимфография.
Выбор рационального метода лечения лимфедемы конечностей определяется клиническим течением, стадией заболевания и распространенностью поражения. Главными задачами хирургического лечения является уменьшение размеров пораженной конечности и создание новых путей оттока лимфы. Уменьшение размеров конечности достигается кожно-пластическими операциями: частичным поэтапным иссечением измененных кожи, подкожной клетчатки и фасции или тотальным иссечением измененных тканей
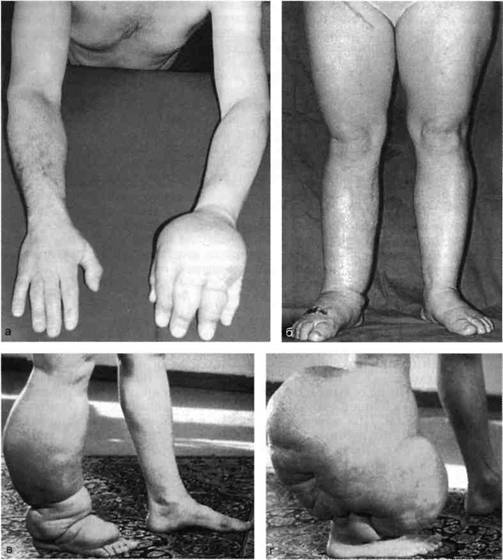
Рис. 19.10. Стадии лимфедемы.
а — отек; б — распространенный «плотный» отек; в — на фоне отека гиперкератоз; г — папил-ломатозные разрастания, трофические нарушения в виде трещин, изъязвлений, мокнущей экземы.
вместе с фасцией и обнажением мышц конечности с одновременной ауто-дермопластикой. Внедрение в клиническую практику микрохирургической техники открыло новые возможности в хирургическом лечении лимфедемы. Формирование лимфовенозных (ЛВА) и лимфонодуловенозных (ЛНВА) анастомозов на разных уровнях лимфатического русла конечности значительно улучшает лимфатический дренаж. Эти операции показаны при I и II стадиях заболевания при отсутствии положительного эффекта или рецидиве заболевания после проведения курсового консервативного лечения. Это
позволяет уменьшить мягкий компонент отека пораженной конечности, тем самым снизить лимфопотерю во время последующего более радикального хирургического вмешательства. Новым этапом развития хирургического лечения лимфедемы является микрохирургическая аутотрансплантация в пораженные регионы интактных лимфатических структур, лимфодренаж-ная функция которых компенсирует расстройство лимфообращения в данной области.
Консервативное лечение больных лимфедемой конечностей направлено на уменьшение лимфосекреции и стимуляцию лимфооттока, на нормализацию трофической функции тканей, снижение аллергических и воспалительных реакций, нормализацию реологических свойств крови и профилактику рожистых воспалений. Оно включает антибиотикотерапию, десенсибилизирующие средства, специфическую иммунотерапию (тималин, Т-ак-тивин, имунофан, циклоферон, полиоксидоний), препараты гиалуронидаз-ного действия (лидаза), которые способствуют уменьшению отека, дезагре-гантные средства (тромбо АСС, аспирин кардио), витаминотерапию (А, В, С), физиотерапевтические процедуры, массаж, лечебную физкультуру, постоянное эластичное бинтование конечности или ношение компрессионного трикотажа, бальнеологическое лечение на курортах сероводородными и радоновыми источниками.
Антибактериальная терапия является обязательной в плане профилактики рожистых воспалений в пред- и послеоперационном периоде, а также в отдаленные сроки при рецидивировании рожистого воспаления. Лечение антибиотиками необходимо сочетать с витаминотерапией (А, В, С). Инъекции лидазы целесообразно назначать по 15—20 на курс 2—3 раза в год. Ан-тиагрегантные препараты больным вторичными формами лимфедемы и в возрасте старше 40 лет назначают практически постоянно. Для улучшения лимфодренажа и микроциркуляции рекомендуют детралекс, гливенол, ве-норутон, троксевазин, троксерутин, анавенол, асклезан, гинкор форте, цикло 3 форт, вобензим, флогензим. Вобензим и флогензим обладают также иммуномодулирующим и противовоспалительным действием, что при данной патологии чрезвычайно важно. В комплекс физиотерапевтических процедур входят ультразвук, магнитотерапия, мильта- и лазеротерапия, ио-нофорез с лидазой (трипсин, химотрипсин). Благоприятное воздействие на улучшение лимфооттока оказывают массаж и интермиттирующая пневмо-компрессия с помощью специального пневмомассажера. Одно из ведущих мест в консервативной терапии занимает правильное систематическое эластичное бинтование конечности. Эластичная компрессия больной конечности наиболее эффективна в начальных стадиях заболевания.
Трудоустройство больных с непродолжительным пребыванием на ногах и без физических нагрузок является обязательным. Консервативное лечение в полном или частичном объеме следует проводить всем больным лимфедемой систематически 2 раза в год в зависимости от их состояния. Такие больные находятся под постоянным диспансерным наблюдением.
Некроз
Некроз — омертвение, отмирание клеток, части ткани или органа живого организма, сопровождающееся необратимым прекращением их жизнедеятельности.
Некрозы имеют экзогенное (травма, термические и химические вещества, лучевая или электрическая энергия) и эндогенное (расстройства крово-
обращения вследствие тромбоза, эмболии, облитерации сосуда) происхождение. В первом случае говорят о прямом (первичном) некрозе, обусловленном непосредственным действием повреждающего фактора, во втором — о непрямом (вторичном), возникающем опосредованно через сосудистую, нервную и эндокринную системы.
В процессе развития некроза различают 3 стадии: преднекроз (состояние органа, ткани, клетки до появления необратимых изменений), гибель (необратимое прекращение жизнедеятельности) и деструктивные изменения (распад, удаление, отграничение остатков).
В зависимости от причины, вызвавшей некроз, и условий его развития, а также функционально-морфологических особенностей органов и тканей, в которых развивается некроз, выделяют следующие его клинико-анатоми-ческие формы: коагуляционный (сухой), колликвационный (влажный), гангрену, инфаркт.
▲ Коагуляционный некроз характеризуется денатурацией белков с образованием труднорастворимых соединений, что приводит к уплотнению нек-ротизированной ткани. Чаще возникает в тканях, богатых белком и бедных жидкостью, например в почках и селезенке, при некрозе мышц, казеозном некрозе при туберкулезе, фибриноидном некрозе при аллергических заболеваниях.
▲ Колликвационный некроз характеризуется расплавлением мертвой ткани нередко с образованием кист. Развивается в тканях, относительно бедных белком и богатых жидкостью, в которых имеются благоприятные условия для гидролитических процессов. Типичный колликвационный некроз в виде очага размягчения встречается в головном и спинном мозге при атеросклерозе. В ряде случаев он может быть вторичным, как результат расплавления масс коагуляционного некроза.
Зона возникающего некроза бывает больше, чем объем тканей, трофику которого обеспечивал скомпрометированный сосуд. Это объясняется тем, что при нарушении проходимости (ранение, тромбоз) магистральной артерии обычно отмечается спазм коллатералей.
Увеличению зоны некроза способствуют многие факторы, которые могут быть объединены в несколько групп:
• общие нарушения трофики и микроциркуляции (острая и хроническая инфекция, интоксикация, истощение, авитаминоз, переохлаждение, анемия, системные заболевания, болезни обмена веществ);
• магистральный тип ветвления артерий и отсутствие коллатералей и внутриорганных анастомозов в области поражения;
• присоединение инфекции;
• повышение обмена веществ тканей в условиях недостаточного кровообращения (чрезмерное согревание области поражения, мышечная активность).
Некроз — не самостоятельная нозологическая единица, а патологический процесс, наблюдающийся при множестве заболеваний. Клинические проявления некроза чрезвычайно разнообразны и зависят от характера основного заболевания, локализации и вида некроза, развившихся осложнений.
Некрозы вследствие непосредственного воздействия травмирующего агента, как правило, поверхностные и диагностируются при осмотре. Погибшая кожа умеренно отечна, чувствительность ее снижена, отсутствует блеск. Нередко имеются участки темно-синего или черного цвета, на которых образуются эпидермальные пузыри с геморрагическим содержимым. При повреждении отслоившегося эпидермиса видна багрово-синюшная
дерма, покрытая скудным желтоватым или геморрагическим экссудатом. Если некроз высыхает, то в течение 2—5 сут уменьшается отек тканей, они темнеют, становятся плотными — образуется струп. Вокруг некроза появляется неяркая гиперемия кожи, соответствующая демаркационному валу. По мере отторжения сухого некроза края струпа приподнимаются, обнажая грануляционную ткань.
Если поверхностный некроз формируется по типу влажного, то отек тканей, напротив, постепенно увеличивается, усиливается перифокальная гиперемия, болезненность, проявляются и другие местные признаки инфекционного воспаления. Струп не образуется. Появляется зловонный экссудат, ткани становятся дряблыми, легко разволокняются при дотрагива-нии инструментом. Нередко выявляются признаки регионарного лимфаденита, лимфангиита, тромбофлебита.
19.4.1. Гангрена
Некрозы, контактирующие с внешней средой, называют гангренами: гангрена стопы, гангрена кишки, гангрена легкого. При этом в результате превращения кровяных пигментов и образования сернистого железа омертвевшие участки становятся серо-бурыми или черными. Этот термин нередко используют в качестве прилагательного для обозначения некротической стадии воспаления: гангренозный аппендицит, гангренозный холецистит.
Течение гангрен зависит от развития инфекционного процесса, выраженность которого обусловлена характером некроза.
Медленно прогрессирующее нарушение кровообращения конечности, особенно у истощенных больных, а также ожоги кожи кислотами приводят к развитию сухой гангрены (рис. 19.11).
Ткани высыхают, сморщиваются, становятся плотными и приобретают темно-коричневую или черную с синеватым оттенком окраску за счет импрегнации распадающимся гемоглобином. При сухой гангрене омертвевшие ткани практически не подвержены лизису и интоксикация выражена слабо. На границе некроза и здоровых тканей формируется демаркационный вал (вначале лейкоцитарный, затем — грануляционный), отграничивающий мертвые ткани. Самостоятельное отторжение тканей при сухой гангрене протекает очень медленно, в течение нескольких недель. По мере отторжения некроза обнажается окружающая его грануляционная ткань и, таким образом, исходом сухой гангрены является образование дефекта тканей (гранулирующая рана, язва). Инфекционный процесс в погибших тканях может развиться в первые дни, когда ткани еще содержат определенный объем жидкости, а демаркационный вал не сформирован. Вторым периодом инфекционных осложнений при сухой гангрене является процесс отторжения некроза, когда возможно вторичное инфицирование раны (язва).
При поражении магистральной артерии и недостаточности коллатерального кровотока наблюдается мумификация одного или нескольких пальцев, а иногда и стопы. Следует заметить, что уровень некроза кожи и глубжеле-жащих тканей обычно не совпадает, что обусловлено различиями их кровоснабжения. Поверхностные признаки гангрены выявляются, как правило, в дистальных отделах конечности. О некрозе мышц проксимальных сегментов свидетельствует их стойкое уплотнение, ограничение активных движений; при обширном поражении — ишемическая контрактура.
Влажная гангрена обычно развивается при быстром нарушении кровообращения (тромбоз, эмболия, ранение сосуда), в отечных тканях, вследст-
а
Рис. 19.11. Сухая гангрена стопы (а) и предплечья (б). б
вие термической и механической травмы, ожога щелочью, при некротических формах инфекционного воспаления. В этих случаях омертвевшие ткани, содержащие обычное или избыточное количество жидкости, с момента гибели подвергаются значительному микробному обсеменению. Результатом жизнедеятельности микрофлоры является гнилостный распад погибших тканей. Демаркационные процессы, как правило, не выражены, и обильное всасывание микробных токсинов и продуктов распада тканей обусловливает тяжелую интоксикацию. В тканях, окружающих очаг некроза, развиваются отек, капиллярный стаз, нарастает гипоксия, в тяжелых случаях присоединяется венозный тромбоз, поэтому влажная гангрена имеет тенденцию к распространению. Тяжелая интоксикация и генерализация инфекции являются причинами гибели больных.
При развитии влажной гангрены бледность кожи быстро сменяется цианозом, резко нарастает отек конечности, проявляется сеть расширенных подкожных вен. Спустя несколько часов образуются багрово-синие пятна, эпидермальные пузыри с геморрагическим содержимым. По мере распада ткани пропитываются зловонным экссудатом, становятся дряблыми, фрагменты их легко отделяются даже при снятии повязки. Процесс быстро распространяется в проксимальном направлении.
Диагноз при развившейся гангрене конечности или кожи в большинстве случаев не представляет затруднений. Однако при гангрене конечности в ранних стадиях острой непроходимости магистральных артерий уточнить
характер и уровень поражения и оценить тяжесть ишемии дистальнее окклюзии на основании только клинических признаков бывает трудно. Для этого требуются специальные методы исследования: УЗИ, артериография, реовазография, сфигмография, термография, термометрия, капилляроскопия, ангиоскопия, исследование микроциркуляции методом радиоизотопной индикации. Гангрена органов брюшной полости диагностируется обычно на УЗИ, КТ или во время операции, а гангрена легкого — на основании клинико-рентгенологических признаков.
19.4.2. Пролежни
Разновидностью гангрены являются пролежни — патологические изменения тканей дистрофического или язвенно-некротического характера, возникающие у лежачих ослабленных больных на местах, подвергающихся систематическому сдавлению.
В возникновении и развитии пролежней основную роль играют два фактора — глубокие трофические расстройства в организме и длительное сдав-ление мягких тканей. В зависимости от преобладания одного из этих факторов пролежни делят на экзогенные и эндогенные. В возникновении экзогенных пролежней основную роль играет фактор длительного и интенсивного сдавливания мягких тканей. Фактор ослабления организма при этом виде пролежней лишь создает условия, при которых они развиваются быстрее и распространяются шире и глубже, чем у здоровых лиц. Экзогенные пролежни бывают наружные и внутренние.
• Наружные экзогенные пролежни возникают при сдавливании мягких тканей (особенно если они не содержат мышц — в области лодыжек, бугра пяточной кости, мыщелков и вертелов бедра, локтевого отростка) между костью (обычно костным выступом) и каким-либо внешним предметом (поверхность матраца, повязка, шина). В подавляющем большинстве случаев такие пролежни встречаются у оперированных больных, находящихся длительно в вынужденном положении, а также у травматологических больных с неправильно наложенной гипсовой повязкой или шиной, неточно подогнанным протезом, корсетом.
• Внутренние экзогенные пролежни возникают в стенках раны, слизистой оболочке органа, стенке сосуда в результате длительного пребывания в глубине раны или соответствующем органе жестких дренажных трубок, плотного тампона, трахеостомической трубки, зубного протеза, катетера.
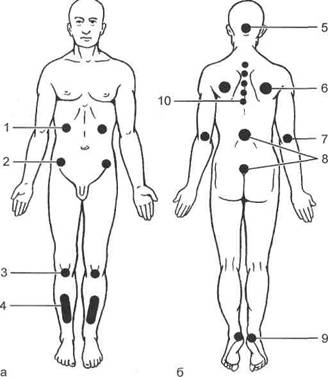
При положении больного на спине пролежни возникают в области бугров пяточных костей, крестца и копчика, лопаток, на задней поверхности локтевых суставов, реже над остистыми отростками грудных позвонков и в области наружного затылочного выступа; при положении на животе — на передней поверхности голеней, особенно над передними краями большеберцовых костей, в области надколенников и верхних передних подвздошных остей, а также у края реберных дуг (рис. 19.12); при положении на боку — в области латеральной лодыжки, мыщелка и большого вертела бедренной кости, на внутренней поверхности нижних конечностей в местах тесного прилегания их друг к другу; при вынужденном сидячем положении — в области седалищных бугров.
В развитии некробиотических процессов при пролежнях различают три стадии:
▲ / стадия (циркуляторные расстройства) характеризуется побледнением соответствующего участка кожи, которое быстро сменяется венозной гиперемией, затем синюшностью без четких границ. Ткани приобре-
|
Рис. 19.12. Типичная локализация пролежней, образующихся на передней поверхности тела (а) при положении больного на животе; на задней поверхности тела (б) при положении больного на спине (указаны наружные проекции соответствующих костных образований). 1 — край реберной дуги; 2 — верхняя передняя ость подвздошной кости; 3 — надколенник; 4 — передняя поверхность большеберцовой кости; 5 — наружный затылочный выступ; 6 — лопатка; 7 — локтевой отросток; 8 — крестец и копчик; 9 — бугор пяточной кости; 10 —остистый отросток грудного позвонка.
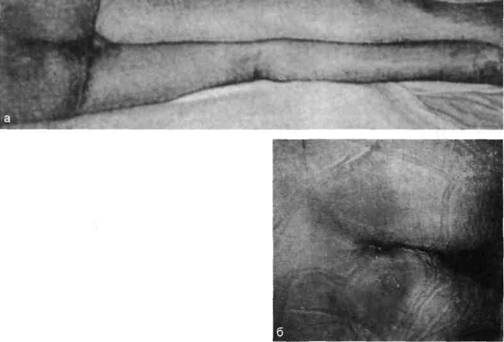
тают отечный вид, на ощупь холодные. При продолжающемся давлении на ткани в конце I стадии на коже появляются пузырьки, которые, сливаясь, обусловливают отслойку эпидермиса с образованием экскориаций (рис. 19.13). В I стадии больные редко жалуются на сильные боли; чаще они отмечают слабую локальную болезненность, чувство онемения. У больных с повреждением спинного мозга эритема может возникнуть через несколько часов, а через 20—24 ч в области крестца уже появляются небольшие участки некроза.
▲ II стадия (некротические изменения и нагноение) характеризуется развитием некротического процесса. Помимо кожи, некрозу могут подвергаться подкожная клетчатка, фасция, сухожилия (рис. 19.14).
а III стадия (заживление) характеризуется преобладанием репаративных процессов, развитием грануляций, рубцеванием и частичной или полной эпителизацией дефекта (рис. 19.15).
Пролежни могут осложняться флегмоной, абсцессом, гнойными затеками, рожистым воспалением, гнойными тендовагинитами и артритами, газовой флегмоной, кортикальным остеомиелитом. Наиболее типичным осложнением для резко ослабленных больных является сепсис.
19.4.3. Инфаркт
Некрозы во внутренних органах, не сопровождающихся с внешней средой, называют инфарктами; являются следствием внезапного нарушения местного кровообращения. Большое значение в развитии инфаркта имеет
|
| Рис. 19.13. Пролежни I стадии на ягодицах и на пятке левой ноги — отек, гиперемия тканей и экскориация эпидермиса. а — общий вид, б — те же пролежни на ягодицах показаны крупным планом. |
внезапное сужение или закрытие просвета сосуда, поэтому наиболее частой причиной его являются тромбоз и эмболия, реже спазм. В этих условиях коллатерали оказываются недостаточными, легко возникают дистонические явления и закупорка сосуда приводит к инфаркту.
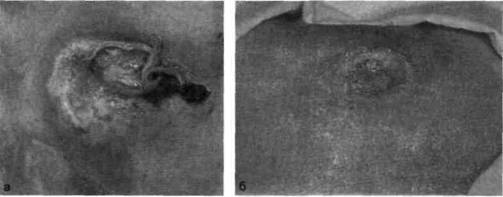
Рис. 19.14. Пролежни II стадии — некроз кожи, подкожной клетчатки, а — в области крестца; б — большого вертела бедренной кости.
Рис. 19.15. Пролежни III стадии — заполнение грануляциями дефекта тканей с частичной эпителизацией по краям, а — в области крестца; б — большого вертела бедренной кости.
При инфаркте некротизированные ткани подвергаются лизису ферментами лейкоцитов и макрофагов. Зона некроза отграничивается вначале лейкоцитарным, а затем грануляционным валом и постепенно замещается соединительной тканью. Таким образом, исходом инфаркта является рубец. В некоторых случаях, когда образование соединительной ткани замедлено, лизис инфаркта заканчивается формированием кисты, стенки которой образованы трансформированной из грануляционного вала соединительной тканью.
Инфаркт чаще поражает сердце, почки, селезенку, легкие, головной мозг, сетчатку, кишечник. Зона инфаркта в почках, селезенке, легких имеет клиновидную форму, что связано с их ангиоархитектоникой (магистральный тип сосудов, направляющихся от ворот к периферии), захватывает центральную часть ишемизированной области; при этом острие клина направлено в сторону препятствия кровотоку (места закупорки или резкого сужения сосуда), а широкая часть (основание) обращена на периферию органа. В мышце сердца инфаркт имеет неправильную форму, захватывая послойно различные зоны миокарда, начиная от подэндокардиальных слоев, что обусловлено рассыпным типом ветвления сосудов. В кишечнике инфаркт резко отграничен, протяженность его зависит от калибра закупоренной артерии.
19.4.4. Трофические язвы
Трофические язвы — большая группа язв нейрогенно-трофического происхождения, отличающихся торпидным течением, склонностью к рециди-вированию и резистентностью к консервативному лечению.
Большинство трофических язв является осложнением приобретенных или врожденных заболеваний и повреждений сосудов, нервов, мягких тканей и костей, сопровождающихся значительными нарушениями питания тканей. Питание тканей может нарушаться под влиянием разнообразных причин, в связи с чем разнообразны и причины возникновения.
Классификация трофических язв нижних конечностей:
Причины возникновения:
▲ язвы, обусловленные хронической венозной недостаточностью нижних конечностей: посттромботические; варикозные; при синдроме пе-
ревязанной глубокой вены; при врожденных венозных дисплазиях глубоких вен (синдром Клиппеля—Треноне);
▲ язвы, вызванные врожденными и приобретенными артериовенозными
фистулами: при посттравматических артериовенозных свищах и анев
ризмах; при врожденных артериовенозных свищах и аневризмах (син
дром Паркса Вебера);
а ишемические язвы: атеросклеротические; при облитерирующем эн-дартериите; при диабетических ангиопатиях; гипертензионно-ишеми-ческие язвы;
▲ посттравматические язвы: после термических и химических ожогов,
отморожений, скальпированных ран, пролежней, лучевых поврежде
ний, ампутации стопы, остеомиелита, которые приводят к обширному
дефек