



 Период компрессии
Период компрессии
Период декомпрессии на фоне шоко-подобного состояния






 «Шокоподобное», как правило, обратимое состояние
«Шокоподобное», как правило, обратимое состояние
| Шоковые изменения гемодинамики | Олиго-анурия | «Шоковые» почка, легкие, печень | Признаки эндоток- сикоза |
Постишемический токсикоз
охлаждение
| общая |
Гипергидратация
местная
легкие мозг отек
 |  | ||||
 |
| вторичная гипоксия |
Обезболивание
Ощелачивание, инфузия корректоров КЩС и водно-солевого обмена
Блок артериального притока и венозного оттока (жгут)
Условные обозначения:
профилактические мероприятия
патогенетические компоненты
включение конечности в кровоток в
щадящем режиме
эластическое бинтование
иммобилизация
включение в экстракорпоральную систему с забором крови из вены травмированной конечности до снятия бинта
ограничение всасывания
протекторы клеточных мембран
охлаждение
включение конечности в кровоток в щадящем режиме
развития ДВС-синдрома. Генерализованная и массивная микроэмболия ведет к периферическому коллапсу и угнетению работы сердца.
В клиническом течении компрессионной травмы мягких тканей выделяют период компрессии и посткомпрессионный период, патофизиологическая характеристика которых резко отличается друг от друга. В свою очередь в посткомпрессионном периоде выделяют еще 3 периода: ранний — первые 3 сут после устранения сдавления; промежуточный — от 4 до 18 сут; поздний (восстановительный) — свыше 18 сут после устранения компрессии.
Прежде всего изменения в компрессионный период касаются психического состояния пострадавших. У большинства людей сохраняется сознание, но нередко развивается депрессия, которая выражается в заторможенности, апатии или сонливости. У некоторых отмечается спутанность или даже потеря сознания. Особенности клинического течения в этот период зависят от локализации и тяжести травмы.
Время раннего посткомпрессионного периода ограничено 72 ч после высвобождения пострадавшего от сдавления, который можно охарактеризовать как период локальных изменений и эндогенной интоксикации.
После освобождения от сдавления пострадавшие предъявляют жалобы на боли в поврежденных частях тела, общую слабость, головокружение, тошноту, жажду. Кожа покрывается холодным потом, движения в конечностях ограничены из-за болей.
При осмотре поврежденной конечности или других частей тела, подвергшихся сдавлению, определяются цианотичная окраска или мраморный вид кожных покровов, которые несколько выбухают над неизмененными участками кожи; нередко на коже имеются кровоизлияния, ссадины, мацерации, гематомы и отпечатки давящих на тело предметов; в местах наибольшего сдавления мягких тканей происходит отслойка эпидермиса с образованием фликтен, заполненных серозной или геморрагической жидкостью. В зависимости от степени повреждения тканей под эпидермисом может обнажаться влажная поверхность бледно-розового, темно-красного или черного оттенков; нередко на конечностях определяются плотные, резко болезненные при пальпации инфильтраты.
При нарастании отека кожа становится бледной, холодной, блестящей, участки вмятин сглаживаются. Сдавленные конечности быстро и значительно увеличиваются в объеме, порой на 10 см и более в окружности. Ткани становятся напряженными, плотноэластичными, местами деревянистой консистенции, иногда приобретают стеклянный вид. Пальпация поврежденных тканей вызывает сильную боль из-за резкого напряжения фасциальных футляров, обусловленного увеличением объема мышц, заключенных в них. Отек циркулярно охватывает всю конечность или только часть ее, непосредственно подвергшуюся сдавлению, и быстро распространяется на ягодицу и живот в случае повреждения нижней конечности.
При дальнейшем нарастании отека и напряжения мягких тканей усиливаются гемо-, лимфатические и неврологические расстройства. Ограничены или полностью отсутствуют движения в суставах поврежденных конечностей из-за сильных болей, обусловленных сдавлением нервных стволов и развитием ишемического неврита.
Интоксикация проявляется недомоганием, вялостью, заторможенностью, тошнотой, повторной рвотой, сухостью во рту, повышением температуры тела до 38,5 °С и выше, тахикардией, одышкой, ослаблением тонов сердца, подъемом АД у некоторых пострадавших.
С самого начала посткомпрессионного периода количество выделяемой мочи резко уменьшается. Она приобретает лаково-красную окраску, обусловленную выделением гемоглобина и миоглобина, имеет высокую относительную плотность, выраженный сдвиг в кислую сторону. Позднее моча становится темно-бурой, в ней определяется большое количество белка, лейкоцитов, эритроцитов, а в осадке — цилиндров. Признаком тяжелой эндогенной интоксикации является присутствие в моче зернистых цилиндров в первые сутки посткомпрессионного периода (зернистость обусловлена белковыми частицами или капельками жира).
В зависимости от длительности компрессии, масштаба, локализации, глубины повреждения сдавленных мягких тканей и индивидуальной реакции организма формируются особенности местных и общих изменений, среди которых выделяют 3 степени тяжести течения компрессионной травмы мягких тканей.
▲ Легкая степень проявляется при небольших по площади и глубине повреждениях участков тела (голень, предплечье, голова) пострадавших, находящихся под сдавлением в течение 4—6 ч. При этом в основном преобладают местные изменения в поврежденных тканях; общие клинические проявления эндогенной интоксикации выражены незначительно; моча имеет красно-бурый или бурый цвет, быстро освобождается от миоглобина и приобретает обычный цвет; к 4—6-му дню на фоне проводимой соответствующей интенсивной терапии исчезают боли и отеки, восстанавливается чувствительность в поврежденных тканях, нормализуется температура тела и диурез; комплексная интенсивная терапия, как правило, предупреждает развитие тяжелых осложнений.
▲ Средняя степень развивается при более обширных по масштабу повреждениях мягких тканей и их сдавлении в течение не менее 6 ч. Клинические признаки эндогенной интоксикации выражены умеренно; миогло-бинурия и олигурия сохраняются в течение 3—5 сут; отмечается умеренное увеличение в крови содержания остаточного азота, мочевины и креатини-на; снижается клубочковая фильтрация и канальцевая реабсорбция воды; в крови — выраженный лейкоцитоз со сдвигом лейкоцитарной формулы влево. Несвоевременное или недостаточно квалифицированное оказание медицинской помощи на месте происшествия и проведение последующей интенсивной инфузионной терапии может привести к быстрому прогрессированию острой почечной недостаточности (О ПН) и развитию тяжелых инфекционных осложнений.
▲ Тяжелая степень развивается при обширных по масштабу повреждениях мягких тканей, находившихся под сдавлением более 6 ч. Эндогенная интоксикация быстро нарастает и приводит к развитию тяжелых осложнений вплоть до летального исхода; развитию клинических признаков ОПН. Несвоевременное оказание медицинской помощи и недостаточно эффективная терапия гемодинамических расстройств приводят к прогрессивному ухудшению состояния пострадавших, значительная часть которых умирают в 1—2 сут после компрессионной травмы.
Промежуточный период компрессионной травмы мягких тканей длится от 4 до 18 сут после травмы и характеризуется прежде всего развитием ОПН. В этот период большую опасность для жизни пострадавших представляют быстро прогрессирующие гипергидратация и гипопротеинемия (анемия), продолжают нарастать дегенеративно-некротические изменения в месте приложения сдавливающего агента, осложняющиеся развитием местной инфекции. Прогрессирование локальных изменений мягких тканей обусловливает тяжесть эндогенной интоксикации и выраженность
проявлений ОПН. Клиническая картина ОПН в промежуточном периоде развивается следующим образом. После некоторого улучшения самочувствия, которое наблюдается обычно на 2—3-й день после травмы, состояние пострадавшего вновь ухудшается. Появляется головная боль, усиливаются адинамия, заторможенность, в тяжелых случаях наступает коматозное состояние, появляются судороги, тахикардия или, наоборот, бради-кардия.
Пострадавших беспокоят тошнота, частая рвота, жажда. Иногда развивается интоксикационный парез кишечника с перитонеальными явлениями, что может послужить причиной проведения необоснованной операции. Продолжает снижаться функция почек с развитием олигурии. В крови нарастает содержание остаточного азота, мочевины, креатинина. Постепенно олигурия в ряде случаев переходит в анурию.
Олигурическая фаза ОПН обычно длится 2—3 нед и при адекватном лечении постепенно сменяется фазой полиурии. Однако при легкой и средней степени тяжести ОПН полиурическая фаза может начаться даже на 3— 5-и сутки олигурического периода, нередко с довольно быстрым нарастанием диуреза.
Полиурия, как правило, сопровождается уменьшением массы тела, исчезновением периферических отеков и свободной жидкости в полостях, нормализацией АД, уменьшением интоксикации, улучшением общего состояния и самочувствия.
В восстановительный период происходит постепенная нормализация функций пораженных органов. При благоприятном течении процесса под влиянием лечения отеки и боли уменьшаются и постепенно восстанавливаются функции конечностей.
Лечение компрессионной травмы мягких тканей. Лечебно-профилактические мероприятия направлены на устранение или уменьшение воздействия болевого фактора и эмоционального стресса; сохранение жизнеспособности ишемизированных тканей и профилактику развития синдрома рециркуляции; борьбу с плазмопотерей и гиповолемией; устранение или уменьшение эндогенной интоксикации; профилактику и лечение синдрома полиорганной недостаточности; профилактику развития иммунодепрессии; предупреждение развития и лечение инфекционных осложнений.
Если травма относится к прогностически тяжелой (длительное сдавление большой массы мягких тканей в периоде компрессии), то лечебные мероприятия следует начинать с профилактики ишемического токсикоза, а не с освобождения пострадавшего от сдавления, которое чревато реперфузион-ным цитолизом, влекущим за собой ишемический токсикоз. Эти мероприятия достаточно просты: обезболивание анальгетиками, ощелачивание организма либо кровезаменителями внутривенно, либо через рот щелочными растворами (например, 4 % бикарбонатом натрия), наложением жгута проксимальнее сдавления. Только после этого проводят освобождение мягких тканей от сдавления и выносят пострадавшего в безопасную зону. Затем проводят бинтование конечности с целью ограничить возобновление кровотока в «нормальном» режиме, который не выдерживают длительно ишемизированные мягкие ткани. Снимают жгут, конечность охлаждают, проводят ее транспортную иммобилизацию и направляют пострадавшего в токсикологическое или реаниматологическое отделение для проведения эфферентной терапии.
Проведенное на догоспитальном этапе бинтование эластичным бинтом освобожденных от сдавления конечностей и их охлаждение (пузыри со льдом) существенно повышают эффективность проводимого затем лечения.
При прогностически легкой травме (компрессия малой массы мягких тканей, независимо от длительности сдавления) ишемическии токсикоз пострадавшему не угрожает, поэтому его в первую очередь освобождают от сдавления, проводят обезболивание, если надо — иммобилизацию травмированной конечности и направляют либо к хирургу, либо к травматологу в поликлинику или стационар в зависимости от необходимости хирургического лечения.
18.8. Переломы
Перелом кости — полное нарушение целостности кости и окружающих мягких тканей, возникшее в результате действия внешнего механического фактора, превышающего пределы ее прочности или вследствие патологического процесса в самой кости.
В практической работе используют следующую классификацию переломов (табл. 18.6).
Травматические переломы возникают от сгибания, сдвига, скручивания, сжатия и вследствие отрыва; патологические — вследствие истончения кости после операции, при наличии опухоли, киста, миеломной, Педжета или Гоше болезней, остеопороза, остеомиелита, сифилиса, туберкулеза.
Переломы у детей имеют свои особенности: они могут быть поднадкост-ничными по типу «зеленой ветки», когда отломки кости удерживаются хорошо развитой эластичной надкостницей; и по линии зоны роста, когда происходит травматическое разъединение кости в области эпифиза, так называемые эпифизеолизы.
В мирное время переломы костей составляют 6—7 % всех травм, при этом подавляющее большинство из них (84,9 %) — закрытые переломы. При боевых действиях особое значение приобретают огнестрельные переломы (открытые).
Повреждение окружающих кость мягких тканей ведет к образованию гематомы вокруг перелома. При повреждении кожи или слизистой оболочки (ротовая полость, прямая кишка, мочевой пузырь) переломы становятся открытыми для микробного загрязнения.
Кроме того, переломы подразделяют на внутрисуставные и внесустав-ные, т. е. эпифизарные, метафизарные и диафизарные. Перелом диафиза кости может быть в верхней, средней и нижней трети. По линии излома кости различают переломы поперечные, косые, винтообразные, продольные и оскольчатые.
В зависимости от характера травмирующей силы и тракции мышц отломки могут смещаться по отношению друг к другу по ширине, длине, под углом или по оси, ротационно или по периферии.
В клинической картине перелома отмечают вероятные признаки: локальную болезненность, подкожные гематомы, нарушение звуковой проводимости, болезненную осевую нагрузку, нарушение функции, наличие раневого канала, и безусловные признаки: наличие костных отломков в ране, патологическую подвижность, деформацию сегмента конечности, крепитацию отломков, и, наконец, данные рентгенографии. При открытых переломах возникает кровотечение из раны, а при тяжелой травме может развиться шок и(или) жировая эмболия.
Заживление перелома протекает в несколько стадий: первичное «склеивание» — в течение первых 3—10 дней; мягкую мозоль — 10—15 дней; костное сращение отломков — 30—90 дней; функциональную перестройку костной мозоли — в течение года и более.
Таблица 18.6. Классификация переломов
| Классификационный признак | Характер перелома |
| По причине возникно- | Травматические |
| вения | Патологические |
| В зависимости от нали- | Закрытые |
| чия связи костной раны | Открытые |
| с внешней средой | |
| По виду травмирующе- | Огнестрельные (пулевые, осколочные, взрывные) |
| го агента | Неогнестрельные |
| По характеру перелома | Полные |
| кости | Неполные (трещины, поднадкостничные, дырчатые, |
| краевые переломы) | |
| По локализации | Эпифизарные |
| Метафизарные | |
| Диафизарные (верхняя, средняя, нижняя треть) | |
| Внутрисуставные | |
| По виду перелома | Поперечные |
| Продольные | |
| Косые | |
| Компрессионные | |
| Вколоченные | |
| Винтообразные | |
| Отрывные | |
| Оскольчатые | |
| Раздробленные | |
| Отдельные виды: эпифизиолиз, Т-образные, Y-образные | |
| По числу повреждений | Единичные |
| Множественные | |
| Сочетанные | |
| По характеру сопутст- | Мягкие ткани (ограниченные, обширные, травматиче- |
| вующих повреждений | ская отслойка) |
| Магистральные сосуды: с повреждением или без; с ком- | |
| пенсированной, субкомпенсированной или декомпенси- | |
| рованной ишемией конечности | |
| С повреждением или без повреждения нервных стволов | |
| С повреждением или без повреждения внутренних органов | |
| С повреждением или без повреждения суставов | |
| По характеру смещения | Со смещением: по ширине, по длине, по оси (под уг- |
| отломков | лом), по периферии (ротация) |
| Без смещения |
Общие принципы лечения переломов костей основаны на общих и местных факторах: возрасте пострадавшего (чем моложе возраст, тем быстрее и полнее наступает консолидация перелома); наличии болезней обмена, авитаминоза, хронических заболеваний, беременности, гипопротеинемии и выраженной анемии.
В большинстве случаев несращение переломов зависит от местных факторов: чем больше повреждены мягкие ткани, тем медленнее срастается перелом. На сроки заживления перелома влияет и тип перелома: косые срастаются быстрее поперечных; медленнее срастаются открытые переломы. Средние сроки иммобилизации некоторых переломов костей представлены в табл. 18.7.
Таблица 18.7. Средние сроки иммобилизации при переломах костей
| Локализация перелома | Средние сроки иммобилизации | |
| Перелом ключицы | 4 нед | |
| Перелом хирургической шейки | вколоченный | 3 нед |
| невколоченный | 5 нед | |
| Отрывной перелом большого бугорка | 4 нед | |
| Перелом диафиза плеча | 2,5—3 мес | |
| Перелом локтевого отростка | 1 мес | |
| Перелом диафиза костей предплечья | 2,5—3 мес | |
| Перелом лучевой кости в типичном | 4—5 нед | |
| месте | ||
| Перелом пястных костей | 4—5 нед | |
| Перелом фаланг пальцев кисти | 4 нед | |
| Перелом шейки бедра: | медиальный | 6 мес |
| латеральный | 3 мес | |
| Перелом диафиза бедра | 3,5—4 мес | |
| Перелом надколенника | 3—4 нед | |
| Перелом диафиза костей голени | 3—4 мес | |
| Перелом лодыжек: | наружной | 3 нед |
| внутренней | 1—5 мес | |
| пронационный | 6 нед | |
| супинационный | 6 нед | |
| Перелом таранной кости | 3—4 мес | |
| Перелом пяточной кости | 3—4 мес | |
| Перелом плюсневой кости | 5—6 нед | |
| Перелом фаланг пальцев стопы | 3—4 нед | |
| Внутрисуставные переломы: | головки плечевой кости | 1 мес |
| мыщелка плечевой кости | 1 мес | |
| мыщелков бедра и голени | 1 — 1,5 мес |
Оказание медицинской помощи при переломах должно строиться по принципу неотложной помощи.
Первая врачебная помощь при переломах заключается в следующем:
• при наличии открытого перелома производят временную остановку кровотечения наложением жгута, давящей повязки или другим способом;
• выполняют местную анестезию (в область перелома, проводниковая, поперечного сечения, футлярная блокада по Вишневскому) в сочетании с общим обезболиванием (внутримышечно наркотические или ненаркотические анальгетики);
• с целью профилактики гнойных осложнений при открытых переломах накладывают защитную асептическую повязку;
• внутримышечно вводят антибиотики;
• осуществляют транспортную иммобилизацию табельными или подручными средствами.
Транспортная иммобилизация является важным средством профилактики шока и жировой эмболии, ранних инфекционных осложнений и вторичных кровотечений.
Следует помнить, что обезболивание и иммобилизация дают выраженный психотерапевтический эффект. Транспортную иммобилизацию повре-
жденных конечностей осуществляют или подручными средствами, или специальными транспортными шинами.
Правила транспортной иммобилизации:
• максимально сокращать срок от момента получения травмы до наложения транспортных шин, по возможности выполнять иммобилизацию непосредственно на месте травмы;
• наложению транспортных шин должно предшествовать введение обезболивающих средств;
• транспортные шины накладывают поверх обуви и одежды;
• раны защищают асептической повязкой до фиксации транспортной шиной;
• при артериальном кровотечении из раны кровоостанавливающий жгут накладывают непосредственно выше раны, после чего транспортные шины фиксируют так, чтобы, во-первых, жгут был хорошо виден и, во-вторых, при необходимости его можно было снять, не нарушая иммобилизации конечности;
• шину перед наложением подгоняют по размеру и форме поврежденной конечности и моделируют так, чтобы конечность была фиксирована в среднефизиологическом положении, обеспечивающем максимальное расслабление мышц;
• проволочную лестничную или фанерную шину перед применением выстилают заранее приготовленной ватно-марлевой прокладкой или используют траву, сено и др. Это предотвратит сдавление мягких тканей и образование пролежней, а в холодное время года — контактные отморожения. Между шиной и костными выступами (лодыжки, мыщелки, гребни подвздошных костей) помещают ватно-марлевые по-дышечки или другие мягкие прокладки;
• при осуществлении транспортной иммобилизации следует обездвиживать по крайней мере 2 смежных сустава, а при переломах бедренной и плечевой костей — 3 сустава;
• транспортные шины фиксируют к поврежденной конечности равномерными турами марлевого или бязевого бинта, но бинтование не должно быть тугим, чтобы не нарушить кровообращение в конечности. В местах, где бинт может сползти, перекресты туров бинта следует крепить швами или булавками;
• в холодное время года иммобилизированную конечность следует утеплить.
▲Транспортную иммобилизацию при переломах шейного отдела позвоночника осуществляют наложением ватно-марлевой повязки или двумя предварительно отмоделированными лестничными шинами. При переломах грудного и поясничного отделов позвоночника пострадавшего укладывают для транспортировки на щит, который прикрывают любой мягкой тканью.
▲При переломах костей таза транспортную иммобилизацию осуществляют так же, как и при переломах грудного и поясничного отделов позвоночника, но пострадавшему придают положение «лягушки»: сгибание в коленных и тазобедренных суставах; для этого под коленные суставы подкла-дывают валик (любую туго свернутую ткань).
а Для иммобилизации верхней конечности используют лестничные, фанерные шины, косынки. При переломах ключицы, лопатки осуществляют наложение марлевой повязки Дезо. При повреждениях плечевого сустава, плечевой кости и локтевого сустава применяют длинную лестничную ши-
ну, которую накладывают от кончиков пальцев до противоположного плечевого сустава и фиксируют к туловищу бинтом, косынкой или ремнем. Поврежденное предплечье и лучезапястный сустав иммобилизуют короткой лестничной шиной от кончиков пальцев до верхней трети плеча; при повреждениях кисти используют фанерную шину до локтевого сустава. В этих случаях верхнюю конечность подвешивают на бинте или ремне. При транспортной иммобилизации верхней конечности плечо должно быть приведено к туловищу, локтевой сустав согнут под углом 90°, предплечье — в среднем положении между супинацией и пронацией, кисть — в положении тыльной флексии, что достигается с помощью ватно-марлевого валика, вложенного в ладонь раненого (см. гл. 14, рис. 14.23).
▲ При повреждениях тазобедренного сустава, бедренной кости и коленно
го сустава иммобилизацию осуществляют шиной Дитерихса (см. рис. 14.24)
или 3 длинными лестничными шинами (см. рис. 14.23): по задней поверх
ности от пальцев стопы до середины спины, по внутренней — до промеж
ности и по наружной поверхности поврежденной конечности до подмы
шечной впадины.
18.8.1. Лечение переломов
В зависимости от показаний и противопоказаний применяют консервативный или оперативный методы лечения.
▲ К консервативным методам относятся: закрытая репозиция отломков
с последующей фиксацией гипсовой повязкой или лонгетой; скелетное вы
тяжение с последующей гипсовой иммобилизацией отломков; репозиция и
фиксация отломков с помощью спиц с упорными площадками; репозиция
и фиксация отломков на специальных аппаратах.
• Репозицию отломков осуществляют в стационарных условиях или в
специально оборудованном травматологическом пункте. Обезболивание пе
релома достигается путем введения в гематому 1—2 % раствора новокаина в
количестве 20—30 мл; внутрикостной анестезией; футлярной новокаиновой
блокадой конечности; проводниковой анестезией; шейной вагосимпатиче-
ской блокадой при переломе ребер.
Репозиция отломков различной локализации имеет особенности, но есть одно правило для всех переломов: периферический отломок сопоставляют по центральному.
• Закрытую репозицию отломков с последующим наложением гипсовой повязки производят при диафизарных, околосуставных и внутрисуставных закрытых и открытых переломах костей конечностей, со смещением отломков, при компрессионных переломах тел позвонков, а также при некоторых оскольчатых диафизарных переломах. Репозицию производят ручным способом или с помощью аппаратов.
• Иммобилизация гипсовой повязкой или лонгетой без репозиции отломков применяется при закрытых или открытых трещинах костей, при переломах без существенного смещения отломков, при вколоченных переломах.
Достигнутое положение отломков необходимо удержать гипсовой иммобилизацией или с помощью постоянного скелетного или клеевого вытяжения. Правильно наложенная гипсовая повязка надежно фиксирует сопоставленные отломки. На еще не высохшую гипсовую повязку наносят (химическим карандашом) маркировку: схематическое изображение перелома, дату травмы, дату наложения гипсовой повязки, дату снятия повязки и фамилию врача, наложившего повязку.

Рис. 18.11. Репозиционно-фиксирующий аппарат Волкова—Оганесяна: внешний вид (а); наложенный на плечевую кость (б); бедро (в); голень (г).
Скелетное вытяжение чаще всего накладывают тогда, когда с помощью гипсовых фиксаций удержать отломки в репонированном положении не удается. Спицу проводят в операционной под местным обезболиванием при строжайшем соблюдении правил асептики. Спицу, выступающую над кожей, покрывают марлевым шариком, пропитанным спиртом, и 6—8-слой-ным стерильным бинтом. Затем конечность укладывают на шину, а к скобе подвешивают груз. При переломе бедра определение величины груза производят из следующего расчета: 15 % массы тела больного + 1 кг на каждый сантиметр смещения отломков по длине. Из них 2/3 подвешивают на бедро и '/з — на голень с помощью накожного вытяжения. Когда больной находит-
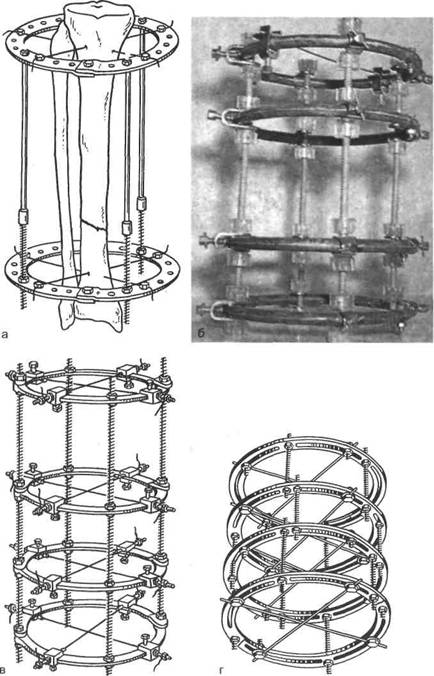
Рис. 18.12. Аппараты для чрескостного остеосинтеза: Илизарова (а); Калнберза (б); «Синтез» (в); Демьянова (г).
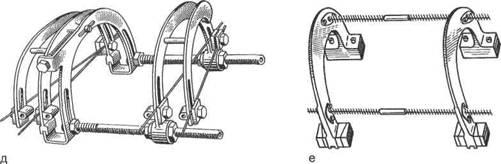
Рис. 18.12. Продолжением- Гудушаури; е — Сиваша.
ся в палате и скелетное вытяжение полностью налажено, а действие обезболивания еще не закончилось, производят ручную репозицию отломков.
Для репозиции и фиксации отломков используют специальные аппараты (рис. 18.11).
Независимо от того, каким способом производят репозицию и фиксацию отломков — спицами с упорными площадками или с помощью специальных аппаратов, усилия должны быть направлены на создание благоприятных условий для костной регенерации. Следует избегать чрезмерного взаимодавления отломков, поскольку репаративная регенерация костной ткани зависит не от компрессии, а от степени репозиции, протяженности контакта и устойчивой неподвижности между отломками.
В тех случаях, когда двукратная репозиция не приводит к успеху или когда ни фиксационный, ни экстензионный методы не удерживают отломки в нужном положении, прибегают к операции — остеосинтезу.
Существуют два вида остеосинтеза: внутренний (погружной) и наружный (аппаратами). Внутренним остеосинтезом называют метод соединения костных отломков путем их оперативного обнажения и фиксации различными материалами (металл, пластические массы, костные трансплантаты, синтетические материалы).
При наружном чрескостном остеосинтезе применяют внешние аппараты, соединенные с костями спицами, гвоздями, винтами или другими приспособлениями.
Устройство аппаратов внешней чрескостной фиксации обеспечивает обездвиживание костей, их сдавление (компрессию), растяжение (дистрак-цию), стабилизацию, а также коррекцию положения отломков. В большинстве аппаратов используют спицы и только в некоторых — стержни или винты (рис. 18.12).
К вспомогательно-восстановительным методам лечения, применяемым в послеоперационном периоде или при консервативном лечении переломов, относятся лечебная гимнастика и массаж, механотерапия, физиотерапия и курортное лечение, разгрузочные и фиксирующие аппараты.
18.8.2. Осложнения травматических переломов
Осложнения травматических переломов характеризуются сложностью и многообразием: шок, острая кровопотеря, жировая эмболия и общая инфекция.
Отправной точкой для развития шока в большинстве случаев тяжелых травм служит острая кровопотеря, патологическое влияние которой каждый раз развертывается на фоне нервно-болевой импульсации. Для ликвидации боли применяют разнообразные фармакологические средства: анальгетики, гипнотики, транквилизаторы, седативные как в изолированном виде, так и в сочетании друг с другом. Наиболее эффективными средствами для устранения боли являются анальгетики наркотического ряда. Однако самые сильные из них на фоне шока вызывают выраженное угнетение дыхания, брадикардию и гипотензию. В связи с этим введение морфина, пантопона, омнопона при тяжелых травмах рекомендуется лишь только молодым, физически крепким субъектам, когда боль достигает значительной силы, и предстоит длительная транспортировка. Нейролептаналгезия (НЛА) как метод обезболивания предполагает одновременное применение двух препаратов — нейролептика дроперидола и анальгетика фентанила. В результате сочетанного влияния подавляется как боль, так и психоэмоциональная лабильность. Обезболивание закисью азота с кислородом (1:1) через маску наркозного аппарата возможно на всех этапах лечения тяжелых травм.
Разнообразные блокады костных переломов с применением местных анестетиков весьма эффективны при травмах опорно-двигательного аппарата. Для эффективного обезболивания местный анестетик вводят непосредственно в гематому в зоне перелома или в область крупных нервных проводников, или в один или несколько костно-фасциальных футляров («футлярная» блокада или блокада типа «поперечного сечения»). На нижних конечностях продлить анальгетический эффект блокад любого типа удается с помощью одновременного введения 0,5 % раствора новокаина в область прохождения магистральных нервов («проводниковые» блокады).
В основе критического состояния пострадавшего, обозначаемое термином «шок», лежит не только болевой синдром, но и массивная потеря крови.
Из-за повреждения многих тканей и выхода в кровь большого количества тканевого тромбопластина особенностью такой массивной кровопоте-ри является практически обязательное развитие полиорганной недостаточности, которая существенно осложняет лечение; ее предупреждение — одна из основных задач хирурга (травматолога), анестезиолога-реаниматолога и трансфузиолога, чья совместная работа определяет судьбу пострадавшего.
Жировая эмболия (ЖЭ) — множественная закупорка кровеносных сосудов каплями жира — является одним из тяжелых осложнений раннего периода травматической болезни. Чаще возникает при тяжелых скелетных травмах, сопровождающихся переломами костей, особенно при сочетанных повреждениях, чаще переломах длинных костей (бедро и голень) и при ортопедических операциях (преимущественно во время или после интраме-дуллярного остеосинтеза), а также при травматическом шоке и обширном размозжении жировой клетчатки.
В основе патогенеза травматической ЖЭ лежат механический (капли жира из мест повреждения попадают в просвет вен и далее с током крови в сосуды легких), ферментативный (образование жировых глобул из липидов крови), коллоидно-химический (посттравматическая дислипидемическая коагулопатия) и другие механизмы.
Чем быстрее жировые глобулы попали в артериальное русло и органы, тем тяжелее течение жировой эмболии.
Жировую эмболию разделяют на молниеносную, которая приводит к смерти больного в течение нескольких минут; острую, развивающуюся в первые часы после травмы; подострую — с латентным периодом от 12 до 72 ч; субклиническую (симптомы неотчетливы или отсутствуют).
При диагностике жировой эмболии классической триадой являются: нарушения функции ЦНС, дыхательные расстройства и петехиальные высыпания на коже.
К специфическим лабораторным исследованиям относят выявление жировой гиперглобулемии.
Важнейший метод профилактики ЖЭ — надежная фиксация мест переломов и максимально ранняя операция.
Лечение больного с ЖЭ включает постоянную оксигенотерапию, респираторную терапию, назначение супердоз метилпреднизолона, возможно более быстрое восстановление ОЦК, инфузия солевых растворов, альбумина и гидроксиэтилкрахмала.
Коррекция нарушений микроциркуляции достигается применением среднемолекулярных коллоидных растворов, трентала, курантила, эуфилли-на, аспизола.
Важную роль играет введение гепарина (от 25 000 ЕД и более по показаниям), который наряду с антикоагулянтными и дезагрегантными свойствами обладает способностью активировать липопротеиды плазмы и ускорять ферментативные реакции гидролиза триглицеридов.
Для восстановления системы регуляции агрегатного